Взаимосвязь избыточной массой тела и ожирения сгиперлипидемией, инсулинорезистентностью, метаболическим синдромом, сахарным диабетом типа 2. Неалкогольная жировая болезнь печени: эпидемиология, патогенез, факторы риска, диагностика, принципы терапии, применение комбинированных препаратов.
Европейский медицинский центр, Москва
В настоящее время большое внимание в патогенезе неалкогольной жировой болезни печени (НАЖБП) уделяется связи с избыточной массой тела и ожирением, гиперлипидемией, инсулинорезистентностью (ИР), метаболическим синдромом (МС), сахарным диабетом (СД) типа 2.
При этом печень является не только причиной метаболических расстройств, но и мишенью, одним из основных поражений которой является избыточное отложение жира в гепатоцитах. В последующем происходят изменение функциональной активности клеток печени и перестройка метаболических процессов, способствующая развитию морфологических изменений по типу дистрофии и накопления жира клетками, а в дальнейшем — воспалению и фиброзу (рис. 1).
Эпидемиология НАЖБП
НАЖБП принимает все большее значение в структуре патологии, причем не только гастроэнтерологической, но и кардиологической, и общетерапевтической в целом. Возникновение НАЖБП ассоциировано с риском развития сердечно-сосудистой патологии и уменьшением продолжительности жизни пациентов.
Отложение липидов в печени является первым этапом развития болезни и может приводить к эффекту липотоксичности, инициации воспаления и прогрессированию заболевания. В связи с этим этиология и патогенез патологии продолжают изучаться.
До недавнего времени распространенность этого поражения печени оценивалась цифрой до 5% у практически здоровых людей и до 30-40% у лиц с ожирением и избыточной массой тела. В соответствии с результатами эпидемиологических исследований последних лет частота встречаемости НАЖБП значительно выше, в особенности у женщин, и по разным оценкам составляет до 15% у лиц молодого возраста (до 20 лет) и до 25-27% в общей популяции [1, 2]. Следует отметить более высокую распространенность жировой болезни печени (ЖБП) у пациентов с СД и МС, которая составляет до 60-70% [3].
Данная проблема, безусловно, связана с изменением образа жизни, избыточной массой тела и ожирением, развитием МС. В мире отмечается отчетливая тенденция к увеличению заболеваемости НАЖБП, атеросклерозом, артериальной гипертензией (АГ) и СД как компонентами МС. По прогнозам Всемирной организации здравоохранения к 2025 г. около 1,5 млрд населения будут иметь избыточную массу тела, а около 500 млн — ожирение. Также стоит отметить, что с 1980 г. количество людей с ожирением утроилось [4].
Патогенез и факторы риска НАЖБП
Интерпретация данных прогнозов представляет картину эпидемии НАЖБП в ближайшем будущем. На фоне эпидемического роста заболеваемости АГ и СД НАЖБП попадает в мировую десятку заболеваний, которые ведут к ухудшению здоровья населения.
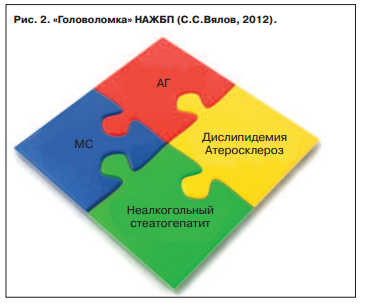
Ведущими факторами риска НАЖБП являются увеличение возраста, МС и его компоненты, абдоминальное ожирение, гипертриглицеридемия, гипергликемия, СД, АГ (рис. 2). Кроме традиционных представлений об этиологии и патогенезе НАЖБП появилось множество новых сведений о звеньях патогенеза, влияющих на течение и прогноз заболевания. Большое значение в объяснении взаимосвязи между НАЖБП и МС на сегодняшний день придается ИР [5, 6].
Определенная роль в патогенезе отводится изменившимся социально-экономическим условиям, городской атерогенной структуре питания, плохим экологическим условиям, значительному количеству поллютантов и токсических веществ.
Ритм городской жизни накладывает свой отпечаток на регуляцию деятельности организма. Большая психоэмоциональная и стрессовая нагрузка приводит к активации липолиза и росту концентрации свободных жирных кислот. Это способствует усилению синтеза холестерина, фосфолипидов, стероидов и желчных кислот, что в свою очередь увеличивает содержание липопротеинов низкой и очень низкой плотности (ЛПОНП) в крови. Активация адренергических механизмов вследствие хронического стресса ведет к постоянной активации симпатической нервной системы, стойкой атерогенной дислипидемии и НАЖБП. Все эти воздействия формируют неправильное патологическое пищевое поведение, направленное на избыточное нерегулярное потребление продуктов, что приводит к развитию нарушения баланса фракций холестерина, ожирению и НАЖБП даже в условиях ограниченного поступления липидов с пищей (рис. 3). В данном случае активация симпатической нервной системы служит пусковым звеном атеросклероза и ИР [7].
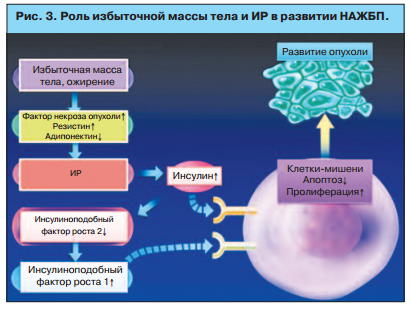
Концепция развития НАЖБП основывается на теории двух ударов: накопление в гепатоцитах триглицеридов и повреждение гепатоцитов; оксидативный стресс и перекисное окисление липидов. Липотоксичность в развитии ЖБП является результатом активации липолиза с образованием большого количества свободных жирных кислот и характерна для ИР. Повышение содержания свободных жирных кислот ведет к активации иммунной системы и возникновению хронического субклинического воспаления.
Липотоксичность может развиваться как вследствие ожирения или гипергликемии, так и вследствие транзиторной постпрандиальной гиперлипидемии у лиц без факторов риска, приводя к активации перекисного окисления липидов. Развивающиеся на фоне липотоксичности повреждения мембран гепатоцитов приводят к нарушению метаболических процессов и активации апоптоза.
Тесная связь между заболеваниями сердечно-сосудистой системы и заболеваниями печени обусловлена множеством разных факторов с различными механизмами, совместное однонаправленное действие которых приводит к ухудшению заболеваний обеих систем органов. При кардиологической патологии поражение печени может быть как первичным (развивающимся независимо), так и вторичным (вследствие ухудшения сердечно-сосудистой патологии, отсутствия коррекции дислипидемии, ожирения, СД) [8].
Если рассматривать заболеваемость, ряд исследователей обращают внимание на то, что у европейцев с сердечно-сосудистой патологией чаще встречаются нарушения функции желчевыводящей системы и примерно в 1,5 раза чаще развивается желчнокаменная болезнь. Так, среди европейцев старше 70 лет распространенность желчнокаменной болезни составляет около 14%, что достоверно выше средних значений в популяции. Большинство этих пациентов составляют мужчины с сердечно-сосудистыми заболеваниями. Эти изменения вызваны вторичной НАЖБП, накоплением липидов в печени и ухудшением качественного состава синтезируемой желчи. Избыточное насыщение желчи холестерином приводит к ее кристаллизации и образованию камней. Усиление секреции холестерина в желчь сопровождается уменьшением секреции желчных кислот и, как следствие, развитием билиарной недостаточности. Этот механизм способствует прогрессированию атеросклероза [9].
Большое значение придается еще одному независимому предиктору — эктопическому отложению липидов. К данному типу ожирения относятся отдельные виды висцерального ожирения, накопление жиров в области миокарда, печени, поджелудочной железы. С диагностической целью используется ультразвуковое определение толщины эпикардиального жира, что свидетельствует о развитии дисфункции левого желудочка, усилении фиброза миокарда, атеросклеротических процессов в сердечной мышце. К сожалению, на сегодняшний день точные нормативы данного показателя не определены. По данным ряда авторов, в норме он составляет до 0,5 мм, а превышение показателя свидетельствует о высоком сердечно-сосудистом риске [10, 11].
Также велико значение эктопического отложения жира в печени, приводящее к развитию стеатоза, впоследствии при присоединении воспалительных изменений — стеатогепатита с исходом в фиброз и цирроз печени. Количественное определение степени стеатоза и фиброза печени производится с использованием 3 традиционных методик: биопсия, непрямая эластография, интегральные лабораторные индексы. Определение степени стеатоза поджелудочной железы, подходящее для практического применения, в настоящее время не разработано. Однако существует прямая зависимость между степенью стеатоза печени и стеатоза поджелудочной железы.
В связи с выявлением новых предикторов развития сердечно-сосудистой патологии и влиянием патологии печени на прогноз заболевания основными целями лечения являются: увеличение физической и социальной активности, снижение и контроль массы тела, профилактика сердечно-сосудистых осложнений, профилактика развития СД, профилактика развития фиброза печени [12].
Диагностика
Важно проведение скрининга НАЖБП в группах риска, к которым относятся большинство кардиологических больных, а именно пациенты с МС, ожирением, СД, гиперлипидемией, получающие гормональную заместительную терапию или пероральные контрацептивы. С тактической точки зрения важны обеспечение высокой комплаентности пациентов, формирование у них понимания необходимости борьбы с факторами риска и преимуществ здорового образа жизни.
НАЖБП и МС представляют для врачей трудности в лечении, поскольку данная проблема является междисциплинарной и зачастую требует привлечения нескольких специалистов: кардиолога, гастроэнтеролога, эндокринолога, гинеколога, психолога.
На практике врачи встречают сложности в дифференциальной диагностике заболеваний печени, поскольку в ряде случаев нет достоверных и специфических признаков, позволяющих идентифицировать поражения печени, такие как алкогольная ЖБП и НАЖБП или лекарственный гепатит.
По лабораторным данным необходимо устанавливать выраженность цитолиза (рис. 4). Обычно для этого используется кратность превышения референтных значений для каждого показателя. Цитолиз более 5 норм определяется как умеренный, от 5 до 10 норм — выраженный и более 10 норм — высокий. Для НАЖБП нехарактерно повышение уровня трансаминаз более 10 норм, с настороженностью следует относиться к превышению уровня более 5 норм.
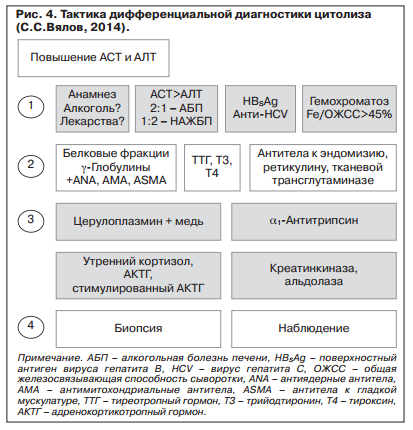
Важно, что уровень трансаминаз не используется для оценки тяжести заболевания. О тяжести заболевания в большей степени свидетельствует изменение уровня билирубина, общего белка, тромбоцитов и соотношение аспартатаминотрансфераза (АСТ)/аланинаминотрансфераза (АЛТ). Косвенно подтверждают наличие ЖБП маркеры МС: повышенный уровень холестерина и триглицеридов, С-пептид, повышенный уровень глюкозы и нарушение толерантности к глюкозе, повышенный уровень инсулина.
Стандартом инструментального обследования обычно служит ультразвуковое исследование (УЗИ) печени. К сожалению, исследование малоинформативное в отношении дифференциального диагноза диффузных изменений ткани печени, но позволяет идентифицировать очаговые изменения, а также признаки портальной гипертензии, косвенно подтверждающие цирроз печени или нарушения проходимости желчевыводящих путей. При УЗИ печени чаще отмечается увеличение эхогенности печени. К сожалению, невозможно дифференцировать стеатоз от стеатогепатита и ранних стадий цирроза печени. Большое значение имеет эктопическое отложение жира в поджелудочной железе, приводящее к развитию стеатоза, что сопровождает стеатоз и фиброз печени при НАЖБП [13].
Стандартные методы визуализации могут завышать или занижать содержание жира в печени, т.е. имеют клинически значимую погрешность. К тому же наличие жировых отложений в печени не исключает наличия других заболеваний. Так же как и положительные тесты на наличие болезней печени, например вирусного гепатита или аутоиммунного поражения, не исключают ЖБП.
Одним из главных звеньев развития жировых поражений печени является поражение гепатоцитов, именно поэтому основным компонентом патогенетического лечения должна быть гепатопротекторная терапия. На сегодняшний день существует широкий выбор гепатопротекторов. Отдельного внимания среди них заслуживают препараты эссенциальных фосфолипидов (ЭФЛ).
Принципы терапии
Стандарты лечения Европейского общества по изучению печени и Американской гастроэнтерологической ассоциации предусматривают назначение цитопротек-торов (гепатопротекторов). Российские стандарты лечения заболеваний печени, утвержденные приказами Минздравсоцразвития России, также предусматривают назначение гепатопротекторов, к которым относятся ЭФЛ, препараты расторопши (Силимарин), адеметионин, урсодезоксихолевая кислота [14, 15].
Гепатопротективный эффект ЭФЛ хорошо известен благодаря работам российских и зарубежных исследователей. Патогенетические основания реализации данного эффекта связаны с регенеративными свойствами печени, которые определяют возможность производить новые клеточные мембраны, на 65% состоящие из фосфолипидов. Эти особенности действия определяют лечебный потенциал ЭФЛ при неалкогольном стеатогепатите, сопровождающемся активными процессами перекисного окисления и повреждения мембран [16, 17].
На сегодняшний день проведено более 250 исследований ЭФЛ, показавших возможности эффективного применения данной группы препаратов при различных заболеваниях печени. Утверждения о недостаточной доказательной базе в отношении ЭФЛ не могут считаться обоснованными [18].
Основными функциями, которые выполняют ЭФЛ в организме, являются восстановление структуры мембран гепатоцитов, ингибирование перекисного окисления липидов, антиоксидантное действие, антифиброзный эффект (предотвращение накопления коллагена 1-го типа, увеличение активности коллагеназы), нормализация обмена липидов печени [19].
Гепатопротективные и гиполипидемические свойства ЭФЛ позволяют патогенетически обоснованно использовать их при НАЖБП, в том числе сочетанной с МС и дислипидемией [20, 21].
В ряде исследований был показан положительный эффект ЭФЛ при коррекции метаболических расстройств у больных СД как типа 1, так и типа 2, у пациентов с дислипопротеинемиями и ожирением [22].
Также было опубликовано 4 исследования с участием свыше 300 пациентов с НАЖБП, имеющих диабет, ожирение или же оба фактора. Во всех исследованиях показано значительное улучшение функции печени у принимающих ЭФЛ по сравнению с контрольной группой, снижение трансаминаз и уровня липидов в крови, а также уменьшение признаков стеатоза на УЗИ [23].
В одном из исследований назначение ЭФЛ пациентам с НАЖБП приводило к существенному снижению уровня трансаминаз, γ-глутамилтрансферазы, улучшению гистологических характеристик. В отдельных работах показано, что на фоне терапии ЭФЛ снижается абсорбция холестерина из кишечника, повышается содержание липопротеинов высокой плотности и снижается уровень ЛПОНП в сыворотке, что особенно важно при наличии сопутствующего СД [24].
Назначение ЭФЛ пациентам, получающим лекарственные препараты, имеющие побочные эффекты на печень, позволяет уменьшить выраженность гепатотоксических реакций и способствует более быстрой нормализации уровней трансаминаз.
По данным ряда исследований, посвященных изучению эффекта ЭФЛ при хронических вирусных гепатитах, показано, что ЭФЛ способны оказывать положительное влияние на гистологические параметры, в частности выраженность стеатоза при гепатите С, а также уровень общего билирубина и АЛТ.
На основании фармакологических и клинических данных ЭФЛ представляются предпочтительными препаратами, обеспечивающими значительное снижение или излечение жировой инфильтрации печени различных этиологий, например обусловленной употреблением алкоголя или ожирением, даже если первопричина не может быть устранена, как при стеатозе, обусловленном диабетом [25].
Применение комбинированных препаратов
На сегодняшний день мы имеем множество комбинированных препаратов ЭФЛ. Так, существуют комбинации с витаминами группы В, Силимарином, глицирризиновой кислотой и др. При этом часть подобных комбинаций оказывается неэффективной или имеет ряд ограничений в применении. Так, длительные курсы ЭФЛ, комбинированных с витаминами группы В, могут вызывать явления гипервитаминоза. Применение комбинаций ЭФЛ с метионином ограничено у пациентов, принимающих трициклические антидепрессанты или ингибиторы обратного захвата серотонина. Интересной для практического использования представляется комбинация ЭФЛ с антиоксидантами [26].
Представляется целесообразным использование комбинированных препаратов, например витамина Е и L-карнитина с ЭФЛ, сочетающее гепатопротективную эффективность. Биологически активная добавка Гепагард Актив является комбинированным препаратом, содержит ЭФЛ 222 мг, витамина Е (токоферола ацетата) 1,25 мг и L-карнитина 93 мг.
Помимо влияния на клеточные мембраны ЭФЛ улучшают функции рецепторов, в том числе инсулиновых; увеличивают активность липопротеинлипазы, повышающей расщепление хиломикронов и ЛПОНП, и лецитинхолестеринацилтрансферазы, участвующей в образовании липопротеинов высокой плотности. Стимуляция триглицеридлипазы под действием фосфатидилхолина способствует выделению жирных кислот в кровоток.
Витамин Е, являющийся эталоном антиоксидантного действия, проявляет гепатопротективный эффект, связывает свободные радикалы и токсические вещества в ткани печени, обладает антиоксидантной и мембраностабилизирующей активностью, способствует восстановлению клеток печени [27].
Защитное действие витамина Е в сочетании с ЭФЛ в отношении печени обусловлено взаимодействием с транспортными системами гепатоцита и предотвращением попадания токсических веществ, в том числе метаболитов алкоголя, внутрь клетки. Наряду с этим оба действующих вещества усиливают процессы детоксикации. Антиоксидантный эффект витамина Е и ЭФЛ связан с нейтрализацией свободных радикалов в печени, уменьшением перекисного окисления липидов и торможением разрушения гепатоцитов [28, 29].
L-карнитин является липотропным веществом, при недостатке которого обмен пищевых жиров замедляется, а избыток свободных жирных кислот депонируется в виде жировых включений в клетки печени. Добавка L-карнитина к препаратам, содержащим фосфолипиды, улучшает эффективность собственно ЭФЛ и их интеграцию в мембраны гепатоцитов [30].
Существует интересный опыт применения средства Гепагард Актив у 25 лиц в Санкт-Петербурге (В.Г.Радченко, П.В.Селиверстов, кафедра внутренних болезней и нефрологии ГБОУ ВПО «Северо-Западный государственный медицинский университет им. И.И.Мечникова» Минздрава России). Исследование, проводимое в течение 3 мес, продемонстрировало безопасность БАД, нормализацию липидного спектра, и как следствие снижение избыточной массы тела и повышение качества жизни пациентов на фоне применения [31].
Выводы
В настоящее время распространенность ЖБП и метаболических нарушений оценивается как высокая с тенденцией к дальнейшему росту. Необходимой является оценка степени жирового повреждения печени в группах риска, а также у пациентов с избыточной массой тела, дислипидемией, нарушением толерантности к глюкозе, СД, АГ, патологией щитовидной железы.
В лечении НАЖБП представляется целесообразным использование фиксированной комбинации ЭФЛ, витамина Е и L-карнитина (состав Гепагард Актив), обладающих как мембранопротективным, антиоксидантным, так и липотропным действием в профилактике прогрессирования метаболических нарушений.
При метаболических нарушениях также представляется целесообразным использование комбинации состава из ЭФЛ, L-карнитина и витамина Е для коррекции и предотвращения прогрессирования цитолитических процессов и снижения оксидативного стресса, в том числе для восстановления обмена жиров в печени при МС.
Литература
- Marchesini G, Moscatiello S, Di Domizio S et al. Obesity-Associated Liver Disease. J Clin EndocrinolMetab 2008; 11 (1): 74.
- Loos RJF, Savage DB. Inherited susceptibility to non-alcoholic fatty liver disease. Diabetologia 2009; 52:1000-2.
- Цуканов В., Тонких Ю, Каспаров Э. и др. Неалкогольная жировая болезнь печени у взрослого городского населения России (распространенность и факторы риска). Врач. 2010; 9.
- Bellentani S, Marino M. Epidemiology and natural history of non-alcoholic fatty liver disease (NAFLD). Ann Hepatol 2009; 8 (1): 4-8.
- Драпкина О., Смирин В., Ивашкин В. Сахарный диабет как фактор риска неалкогольной жировой болезни печени. Врач. 2010; 7: 7.
- Targher G, Bertolini L, Pandovani R et al. Prevalence of non-alcoholic fatty liver disease and its association with cardiovascular disease among Type 2 diabetic patients. Diabetes Care 2007; 30 (6): 1212-8.
- MaliH, Geros G. Molecular mechanisms of lipotoxity in Nonalcoholic Fatty Liver Disease. Semin Liver Dis 2008; 28:360-9.
- Targer G, Day PD, Bonora EN. Risk of Cardiovascular Disease in Patients with Nonalcoholic Fatty Liver Disease. EnglJ Med 2010; 363:1341-50.
- Вялов С.С. Неалкогольная жировая болезнь печени как компонент метаболического синдрома: жировая печень и атеросклероз. Cons.Med. Кардиология (Прил.). 2012; 14 (5): 41-5.
- OngJP, Elariny H, Collantes R et al. Predictors of nonalcoholic steatohepatitis and advanced fibrosis in morbidly obese patients. Obes Surg 2005; 15 (3): 310-5.
- Parsons CJ, Takashima M, Rippe RA Molecular mechanisms of hepatic fibrogenesis. J Gastroenterol Hepatol 2007; 22 (1): 79-84.
- Wang H, Liu J. Descriptive study of possible link between cardioankle vascular index and homocysteine in vascular-related diseases. BMJ Open 2013; 3 (3).
- Mouralidarane A, Lin C, Suleyman N et al. Practical management of the increasing burden of non-alcoholic fatty liver disease. Frontline Gastroenterol 2010; 1:149-5514. Chalasani N, Younossi Z. The Diagnosis and Management of Non-alcoholic Fatty Liver Disease: Practice Guideline by AGA, AASLD, ACG. Gastroenterology 2012; 142: 1592-609.
- Стандарт медицинской помощи больнъм хроническим активным гепатитом, неклассифицированным в других рубриках. Приказ Минздравсоцразвития №123,2006.
- Маев И.В., Дичева Д.Т.,Лебедева Е.Г., Зайцева ЕВ. Роль эссенциальных фосфолипидов в современных схемах лечения неалкогольного стеатогепатита. Cons. Med. Гастроэнтерология (Прил.). 2011; 1: 34-7.
- Ильченко Л.Ю. Применение эссенциальных фосфолипидов при лечении хронических гепатитов различной этиологии. Cons. Med. Гастроэнтерология (Прил.). 2008; 2: 18-22.
- Gundermann KJ, Kuenker A et al. Activity of essential phospholipids (EPL) form soybean in liver disease. Pharmacol Report 2011; 63: 643-59
- Chen SH, He F, Zhou HL et al. Relationship between nonalcoholicfatty liver disease and metabolic syndrome. J Dig Dis 2011; 12:125-30.
- Шульпекова Ю.О. Таргетная терапия заболеваний печени. Справ. поликлин. врача. 2009; 5.
- Вялов С.С. Влияние комплексной терапии фосфолипидами и метионином на липидный спектр при стеатогепатозе. Рос. журн. гастроэнтерологии, гепатологии, колопроктологии. 2011; 5:82.
- Younossi ZM, Gramlich T, Matteoni CA Nonalcoholicfatty liver disease in patients with type 2 diabetes. Clin Gastroenterol Hepatol 2004; 2 (3): 262-5.
- Bugianesi E, Marchesini G. Adiponectin isoforms, insulin resistance and liver histology in nonalcoholic fatty liver disease. Dig Liver Dis 2011; 43 (1): 73-7.
- Ratzui V, Zelber-Sagi S. Pharmacologic therapy of non-alcoholic steatohepatitis. Clin Liver Dis 2009; 13 (4): 667-88.
- Yin D, Kong L. Observation for curative effect of Essentiale in treatment of fatty liver caused by diabetes mellitus. MedJ Q Ilu 2000; 15:277-8.
- Вялов С.С. Стеатогепатиты и НАЖБП: тактика лечения на поликлиническом этапе. Cons. Med. Гастроэнтерология (Прил.). 2012; 1: 100-5.
- Lavine JE, SchwimmerJB, Van Natta ML. Effect of vitamin E or metformin for treatment of nonalcoholicfatty liver disease in children and adolescents: the TONIC randomized controlled trial. JAMA 2011; 305 (16): 1659-68.
- Вялов С.С. Комбинированная терапия НАЖБП: суммация гепатопротективного эффекта. Рос. журн. гастроэнтерологии, гепатологии, колопроктологии. 2011; 5: 83.
- Вялов С.С. Изменение спектра иммунных маркеров и липидного спектра при хронической патологии печени. Кардиосоматика. 2011; 2 (3): 67-73.
- Суслина ЗА, Федорова Т.Н.,МаксимоваМ.Ю., КимЕ.К Антиоксидантное действие милдроната и L-карнитина при лечении больных с сосудистыми заболеваниями головного мозга. Эксперим. и клин. фармакология. 2003; 3: 32-5.
- Радченко ВГ., Селиверстов ПВ. Опыт применения биологически активной добавки к пище «Гепагард Актив» у пациентов с неалкогольной жировой болезнью печени. Научно-исследовательская статья (отчет.). СПб., 2014.









Комментировать