Шрайнер Е.В
Согласно Римским критериям 2005 г., хронический запор у детей – это стойкое, продолжающееся более 3 мес. урежение ритма дефекации, сопровождающееся затруднением самого акта дефекации более чем при 1/4 дефекаций, чувством неполного опорожнения кишечника, изменением формы и характера стула, отсутствием метаболических и эндокринных расстройств [1].
В патогенезе хронического запора у детей существенное значение имеют замедление продвижения каловых масс по кишечнику, слабость внутрибрюшного давления, нарушение акта дефекации. Частота встречаемости этой патологии у детей до 1 года составляет 17,6% [2]. Выделяют кологенные запоры вследствие замедления транзита каловых масс по всей толстой кишке и проктогенные запоры – затруднение опорожнения ректосигмоидного отдела толстой кишки. К этому приводят нарушения моторики толстой кишки и расстройства координированной работы мышц тазового дна.
В толстой кишке осуществляются 4 типа сокращений:
- Сегментирующие движения, возникающие в результате сокращения циркулярных мышц. Они приводят к изменению формы и положения гаустр. Благодаря этим движениям перемешивается содержимое кишки, однако они не способствуют его продвижению.
- Перистальтические сокращения, способствующие транзиту содержимого по кишке.
- Масс-сокращения, происходящие в результате тонического сокращения всего сегмента кишки с последующим его опорожнением. Они могут захватывать сразу несколько сегментов толстой кишки, возникают редко.
- Антиперистальтические сокращения, отвечающие за перемещение содержимого в обратном направлении и способствующие его перемешиванию и сгущению.
Большую роль в развитии запоров играет дисфункция мышц тазовой диафрагмы, приводящая к нарушению акта дефекации. Значительный вклад в понимание патогенеза этой патологии внесли работы Л.А. Лаптева. Им было выделено несколько вариантов дисфункции тазовых мышц.
- Первый вариант сопровождается недостаточной релаксацией мышц постанальной части, при этом во время дефекации тазовая диафрагма не перемещается вниз, прямая кишка остается на прежнем месте, ректокопчиковый и ректоанальные углы не выпрямляются. Вектор движения каловых масс направляется на переднюю стенку промежностной части прямой кишки. При длительном давлении на переднюю стенку прямой кишки происходят ее перерастяжение и истончение, формируется переднее ректоцеле. В этом дивертикулярном выпячивании могут задерживаться каловые массы с образованием каловых камней, которые способны перекрывать анальный канал, тем самым усугубляя состояние.
- При втором варианте недостаточно расслабляется пуборектальная мышца, при этом ректоанальный угол не открывается, и прямая кишка выпрямляется только в проксимальном отделе, дистальный отдел не меняет своей формы. Вектор движения каловых масс направлен на заднюю стенку прямой кишки, возможно развитие заднего ректоцеле.
- Третий вариант характеризуется стойким спазмом анального сфинктера, при этом тазовая диафрагма опускается достаточно. У детей часто наблюдается сочетание различных вариантов дисфункций.
Кроме того, у детей раннего возраста в связи с незавершенной фиксацией отделов толстой кишки могут формироваться патологическая подвижность и перегибы толстой кишки, что приводит к замедлению пассажа кишечного содержимого [3]. Также у новорожденных прямая кишка имеет относительно большую длину, ее изгибы слабовыраженные, стенки тонкие. Кишка занимает почти всю полость малого таза.
Причиной нарушения продвижения каловых масс по толстой кишке может явиться и такая аномалия развития, как гиперплазия толстой кишки (син.: гигантизм толстой кишки врожденный) – расширение и удлинение толстой кишки. Различают несколько вариантов:
– долихосигма – врожденное удлинение сигмовидной кишки без элементов ее расширения. Кишка, как правило, образует 2–3 и более добавочных петель;
– мегадолихосигма (син.: долихомегасигма) – удлинение сигмовидной кишки с расширением, достигающим у детей 10–20 см, и утолщением стенки;
– долихоколон – удлинение толстой кишки за счет избыточного роста в длину поперечной ободочной, нисходящей и сигмовидной кишок без ее расширения;
– мегадолихоколон – удлинение сопровождается равномерным расширением просвета кишки, гипертрофией ее стенки и отсутствием гаустр.
Запоры с раннего возраста являются основным симптомом синдрома Каррарино (Currarino) – редкого наследственного синдрома. Полная форма синдрома включает в себя сочетание аноректального стеноза, образования в области крестца (обычно переднее сакральное менингоцеле или тератомы) и аномалии крестца (т. е. полного или частичного недоразвития крестца или деформацию крестцовых позвонков), в 80% диагностируется в первые 10 лет жизни. Причиной является генетический дефект в локусе 7q36, аутосомно-доминантный тип наследования; недоразвитие крестца связывают с HLXB9-мутацией [4, 5].
Болезнь Гиршпрунга – это аномалия развития, характеризующаяся врожденным отсутствием или значительным уменьшением ганглиев интрамуральных нервных сплетений кишечной стенки всей толстой кишки или ее части [6, 7]. Существуют варианты заболевания с минимальной выраженностью симптомов, что позволяет части пациентов доживать до зрелого возраста, даже не подозревая о наличии у них порока развития толстой кишки. Частота возникновения болезни Гиршпрунга на протяжении нескольких 10-летий колеблется от 1:30000 до 1:2000 к общему числу новорожденных [8, 9]. Установлено, что во всех исследованиях преобладали пациенты мужского пола. У мальчиков заболевание встречается в 5 раз чаще, чем у девочек [10, 11].
Существует разница в частоте различных форм заболевания в зависимости от протяженности зоны аганглиоза. Случаи с коротким сегментом встречаются гораздо чаще и составляют до 80% от общего числа. Остальные 20% наблюдений приходятся на пациентов, у которых длина аганглионарного сегмента располагается проксимальнее прямой кишки. Болезнь Гиршпрунга часто является семейным заболеванием. Риск возникновения этого заболевания у родственников значительно выше по сравнению с остальным населением. Из всех регистрируемых семейные случаи аганглиоза составляют 20%. В настоящее время болезнь Гиршпрунга считается политиологическим заболеванием. На 7–12 нед. беременности происходит нарушение формирования нервных структур на определенном участке прямой кишки [10]. Доказан генетический гетерогенный характер аномалии. Исследования в области молекулярной генетики указывают на ведущую роль в развитии болезни Гиршпрунга 4 генов: RET (рецептор тирозинкиназы), GDNF (нейротрофический фактор глиальных клеток), ENDRB (ген рецептора эндотелина В), EDN3 (эндотелин-3) и их определяющее влияние на процесс миграции нейробластов.
Таким образом, в настоящее время основной теорией, объясняющей отсутствие ганглиев в толстой кишке, является нарушение миграции нейробластов из вагусного нервного гребешка в процессе эмбриогенеза, и чем раньше прекращается миграция, тем длиннее аганглионарный сегмент. Кроме того, существует гипотеза, согласно которой аганглиоз развивается вследствие нарушения дифференцировки нервных клеток, уже достигших кишечной стенки. Влиять на созревание клеток могут различные факторы, такие как гипоксия, воздействие химических агентов, повышенная радиация, вирусная инфекция. Сочетание генетических нарушений с патологическим влиянием внешней и внутренней среды определяет характер поражения не только интрамурального нервного аппарата [10]. Одним из основных элементов патогенеза болезни Гиршпрунга является изменение в гистологической структуре интрамурального нервного аппарата на определенном отрезке толстой кишки. Эти изменения состоят главным образом в отсутствии ганглиев мышечно-кишечного и подслизистого сплетений. На месте ганглиев определяются лишь нервные волокна и мелкие глиальные клетки. Накопление ацетилхолинэстеразы в слизистой оболочке наряду с отсутствием медиаторов, обеспечивающих тормозящий эффект в кишечной стенке, вызывает стойкий спазм, который является патогенетическим признаком болезни Гиршпрунга.
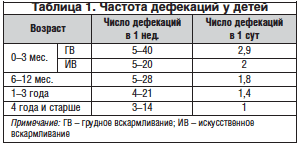
Основные клинические симптомы: с раннего возраста отсутствие самостоятельного стула, каломазание, отсутствие кала в прямой кишке при пальцевом исследовании, после очистительной клизмы выявляются каловые фрагменты малого диаметра. При аномалии развития кишки хронические запоры развиваются постепенно, утяжеляются с ростом ребенка и отражают декомпенсацию функции кишки. Кратность стула зависит от возраста ребенка, а для детей до 1 года – еще и от вида вскармливания (табл. 1) [1].
Основные причины остро возникшего запора у детей
- Пищевая аллергия. К факторам, способствующим развитию у детей пищевой аллергии, относятся: наследственная предрасположенность к аллергическим заболеваниям; антенатальная сенсибилизация; кормление новорожденного ребенка в роддоме молочной смесью; ранний перевод ребенка на искусственное или смешанное вскармливание молочными смесями; раннее введение прикорма, а также незрелость пищеварительной системы новорожденного, местного иммунитета. Причиной замедления моторики кишки может быть как непосредственно состав адаптированной молочной смеси (повышенный уровень белков по отношению к углеводам, соотношение кальция и фосфора), так и аллергия к белкам коровьего молока (БКМ). В последнем случае запоры могут возникать и на грудном вскармливании при употреблении матерью продуктов, содержащих неадаптированный БКМ или белок козьего молока. БКМ-индуцированные запоры относятся к функциональным, связаны с нарушением слизеобразования в толстой кишке, что приводит к замедленному пассажу каловых масс в дистальном направлении. Морфологической основой этой патологии являются лимфоцитарная инфильтрация, лимфоидные узлы, интерстициальный отек, эозинофильная инфильтрация собственной пластинки с интраэпителиальными «эозинофильными абсцессами» [13].
- Лактазная недостаточность (ЛН) приблизительно у 10% детей протекает с запорами вследствие спазма кишки, вызванного кислым рН содержимого толстой кишки.
- Нарушения моторно-эвакуаторной функции толстой кишки, в основе которых лежит дискоординация тонических и пропульсивных мышечных сокращений кишечной стенки. У детей раннего возраста имеет значение постгипоксическое и травматическое поражение ЦНС. Дисфункция центральной и вегетативной нервной системы приводит к нарушению гуморальных систем (кининовой, простагландиновой, энтериновой и др.), регулирующих моторику кишечника; мышечной гипотонии. Имеет значение морфофункциональная незрелость ребенка, обусловливающая поздний старт кишечных энзимов.
- Псевдозапоры появляются у детей: находящихся на грудном вскармливании вследствие гипогалактии у матери, при наличии дефектов полости рта, вялом сосании, срыгиваниях.
- Подавление позыва к дефекации. Наиболее распространенная причина запоров у детей дошкольного возраста – отсутствие привычки к регулярному опорожнению кишечника во время игр или при трещинах заднего прохода.
Раздражение кожи перианальной области кислыми каловыми массами при ЛН; чрезмерное использование средств детской гигиены или развитие аллергической реакции кожи на них могут способствовать формированию трещины ануса и вызывать болевую реакцию в виде нарушения расслабления сфинктера. Анальная трещина заднепроходного канала бывает обычно щелевидной или овальной формы и чаще располагается на задней полуокружности анального канала. Характерны резкие боли в области заднего прохода, возникающие в момент дефекации и продолжающиеся от нескольких часов до нескольких суток, необильные кратковременные кровотечения из заднего прохода, как правило, связанные с дефекацией. Маленький ребенок реагирует плачем и беспокойством, дети постарше иногда показывают или называют место возникновения боли. При осмотре перианальной области и осторожном растягивании кожных складок можно обнаружить наружную часть трещины; ребенка необходимо показать хирургу. Через 3–4 нед. при отсутствии своевременного лечения заболевание переходит в хроническую форму, которая характеризуется отсутствием (или слабой интенсивностью) боли после дефекации, периодическими кровянистыми выделениями, спазмом сфинктера, что усугубляет течение запора.
- Психогенный запор вследствие раннего принудительного (конфликтного) приучения к горшку.
- Преходящий запор у детей раннего возраста может отмечаться:
– в период лихорадки из-за обезвоживания каловых масс;
– при избыточном поступлении солей кальция с пищей, т. к. образуются труднорастворимые щелочноземельные мыла, уплотняющие каловые массы. Эта ситуация может наблюдаться при избытке кальция в диете, например, при передозировке творога, а также при гипервитаминозе D.
- Невроз у детей первых 2-х лет жизни в результате нарушений взаимоотношений матери и ребенка проявляется запором. Так, реакция на разлуку с матерью вначале проявляется плачем, двигательной возбудимостью, расстройством сна, отказом от еды, запорами. В дальнейшем дети становятся вялыми, пассивными, восприимчивыми к различным инфекциям. При отсутствии лечения невроз приобретает затяжное течение, а запоры становятся хроническими. Возможно отставание ребенка в физическом и психическом развитии. Некоторые эмоциональные расстройства способствуют возникновению запоров (например, страх болезненной дефекации, холодный горшок, перемена обстановки).
- Медикаментозные запоры развиваются на фоне длительного приема лекарственных препаратов. Так, миорелаксанты (толперизон, баклофен), противосудорожные препараты (фенитоин, производные вальпроевой кислоты), холинолитики (атропин) вызывают блокаду нервных путей, регулирующих моторику толстой кишки. Диуретики (ацетазоламид, фуросемид) приводят к потерям калия и ослаблению сократительной функции гладкой мускулатуры кишечника. Психотропные средства (антидепрессанты, транквилизаторы) вызывают торможение коркового и подкоркового центров дефекации.
Клинические проявления
Гипомоторная дискинезия может наблюдаться в любом возрасте. При этом отмечаются не только нарушение ритма дефекации по сравнению с возрастной нормой, но и появление калового цилиндра большого диаметра. Могут наблюдаться анорексия, изменение цвета кожных покровов, гнойничковые высыпания, вульгарные акне, обложенный язык. Вследствие копростаза возникают приступообразные боли в животе ноющего характера, локализуются по ходу толстой кишки или в проекции сигмовидной кишки, появляются при длительном отсутствии стула, усиливаются перед дефекацией, купируются после стула. При пальпации по ходу толстой кишки возникают неприятные ощущения, определяются утолщенные, заполненные каловыми массами участки, особенно в сигмовидной кишке.
При гипермоторной дискинезии толстой кишки характерен отягощенный преморбидный фон по неврологической патологии в виде последствий гипоксически-ишемического повреждения ЦНС: гипертензионно-гидроцефального синдрома, двигательных нарушений, вегето-висцеральных пароксизмов, эмоциональной лабильности, поведенческих нарушений (в виде тревожности, мнительности, возбудимости, смены настроения и др.).
Спастический запор встречается у 1/3 детей, страдающих запорами. Чаще наблюдается у детей с нервно-артритической аномалией конституции. Характерны следующие клинические симптомы:
– кишечные колики у детей раннего возраста;
– приступообразные боли преимущественно по ходу толстого кишечника у детей старшего возраста;
– боли в животе усиливаются при стрессе, сохраняются в любом положении тела;
– может пальпироваться спастически сокращенная, содержащая фрагменты кала сигмовидная и другие отделы толстой кишки;
– очистительная клизма не приносит облегчения, а порой усиливает боли;
– кал плотный, по типу «овечьего» или ф-образный;
– пальцевое ректальное обследование болезненное, тонус сфинктера повышен, просвет прямой кишки сужен, ампула пустая или содержит отдельные фрагменты плотного кала.
Дисхезия – запор, обусловленный утратой рефлекса на дефекацию; клинически своеобразен – интервалы между опорожнениями очень длительные (свыше 5–7 дней). Однако скопление каловых масс в дистальном отделе толстого кишечника не может вызвать позыв на дефекацию. Постепенно дистальный отдел толстого кишечника расширяется, развивается функциональный мегаколон. При пальцевом исследовании прямой кишки выявляется, что ее ампула переполнена каловыми массами. Развиваются осложнения в виде проктосигмоидита. Очистительная клизма облегчает состояние больного, болевые ощущения в животе купируются.
Алгоритм обследованияАлгоритм обследования ребенка, страдающего запорами, включает в себя тщательный сбор анамнеза: течение беременности, отягощенная наследственность как по нарушению моторики пищеварительного тракта, так и по порокам развития толстой кишки, возраст начала заболевания, характеристика и частота стула, наличие крови в стуле, болезненности при дефекации, каломазания. Нужны анамнестические данные о предшествующих обследованиях, проводимом лечении, эффективности диетических и медикаментозных мероприятий, о том, какие слабительные получал ребенок и как долго, как реагировал на перемену обстановки, диеты, на наличие стрессов, конфликтных ситуаций в семье. Важно изучить историю развития ребенка и выявить имеющиеся сопутствующие поведенческие нарушения (задержку развития, аутизм).
Педиатр при первом патронаже новорожденного должен осмотреть анальную область и оценить аноректальный индекс (АРИ) с целью исключения эктопии анального отверстия. АРИ представляет собой частное от деления расстояния между vagina или scrotum и анусом (см) на расстояние между vagina или scrotum и копчиком (см). В норме у девочек АРИ составляет 0,37–0,53, у мальчиков – 0,47–0,61, при переднем смещении (эктопии) анального отверстия АРИ снижается: у девочек – <0,34, у мальчиков – <0,46 [3].
Терапия
Лечение запоров зависит от этиологии, характера нарушения моторики толстой кишки, наличия осложнений и сопутствующих заболеваний. Основной целью лечения запоров у детей является нормализация консистенции кишечного содержимого и скорости транзита его по толстой кишке.
Диета. Имеются разные подходы к лечению запоров у детей до 1 года, находящихся на естественном и искусственном вскармливании.
К сожалению, существуют неоправданные рекомендации педиатров, когда детям, находящимся на естественном вскармливании, при достаточном количестве молока у матери с целью коррекции запора вместо грудного молока назначают кисломолочные смеси, а также специальные смеси, содержащие пищевые волокна. При грудном вскармливании необходима диета для матери с исключением продуктов, способствующих повышенному газообразованию. В случае отягощенной наследственности по аллергической патологии в семье необходимо исключить из рациона питания матери молочные продукты, т. к. у детей раннего возраста основным аллергеном является БКМ. Если у ребенка отмечаются тяжелые проявления аллергии или имеет место поливалентная сенсибилизация, то помимо молочных продуктов из рациона матери следует исключить и другие потенциально аллергенные продукты: яйца, глютен, рыбу, морепродукты.
Для терапии запоров, вызванных ЛН, детям, находящимся на искусственном вскармливании, могут быть рекомендованы как адаптированные молочные смеси с различным сниженным содержанием лактозы, так и препараты лактазы.
Для детей первого года жизни, находящихся на искусственном вскармливании, существуют специальные лечебные и профилактические смеси.
После введения густого прикорма (овощи, каша, мясо и т. д.) необходимо обеспечить достаточный водный режим (кипяченая вода до 100 мл/сут). Рекомендуется при массе тела ребенка до 10 кг ежедневно давать ему не менее 100 мл воды. Детям с массой от 10 до 20 кг объем питья рассчитывается следующим образом: к 100 мл (объем жидкости для ребенка массой до 10 кг) добавляется 50 мл на каждый килограмм массы свыше 10 кг, а при массе тела более 20 кг к 600 мл добавляется 20 мл на каждый килограмм массы тела свыше 20 кг.
Существенный лечебный эффект при запорах дают отруби. Еще в древние времена греки и римляне рекомендовали больным с запорами прием отрубей. Отруби не поддаются действию пищеварительных соков, не являются существенным источником энергии, но в то же время значительно стимулируют эвакуаторную функцию кишечника. Отруби перед употреблением необходимо обдать кипятком, чтобы они набухли и стали мягче, жидкость необходимо слить. Их употребляют в чистом виде или добавляют в компоты, кисели, супы. Отруби рекомендуют детям старшего возраста: в первые 2 нед. по 1 чайной ложке 3 р./сут, далее дозу увеличивают до 1 столовой ложки 3 р./сут в течение 1–2 нед. Когда достигается нужный эффект, количество отрубей уменьшают до 1 чайной ложки 3 р./сут. В среднем 1 курс лечения должен продолжаться не менее 6 нед. Отруби принимают натощак, можно с первым блюдом. У детей с запорами прием отрубей вызывает увеличение массы фекалий, содержания в них воды, сокращение времени продвижения содержимого по кишечнику и учащение стула.
Американская ассоциация диетологов рекомендует употреблять пищевые волокна взрослым до 20–35 г/сут, детям до 1 года – не более 5 г/сут. Избыточное содержание пищевых волокон в рационе ребенка может вызывать нарушения их переваривания и плохую абсорбцию некоторых нутриентов: кальция, железа, цинка и др. Исследование, проведенное G. Zoppi et al. (1982), показало, что после 6 мес. диетической коррекции простого запора пшеничными отрубями у детей раннего возраста (возраст от 6 до 16 мес.) нормализовалась моторика кишечника. Однако уже через 1 мес. диетотерапии с большим содержанием пищевых волокон отмечались снижение уровней кальция, фосфора в крови, преобладание протеолитической фекальной микрофлоры над сахаролитической [14]. На основании полученных данных авторы рекомендуют контролировать уровень кальция, фосфора, железа и других микроэлементов в сыворотке крови при назначении диетотерапии пшеничными отрубями с целью предупреждения развития рахита и анемии.
При запорах рекомендуют хлеб ржаной из муки грубого помола типа «Здоровье», «Отрубевидный», «Бородинский», сухари пшеничные. В рацион следут включать овощные супы (борщи, свекольники, щавелевые щи, фасолевые), блюда из мяса и птицы (с сохранением хрящей, сухожилий), каши рассыпчатые (гречневая, овсяная, пшенная, перловая, кукурузная), яйца, кисломолочные продукты, оливковое масло, мюсли (кроме шоколадных). Овощи и фрукты рекомендуются в сыром виде. Из овощей предпочтение отдается свекле, моркови, редису, репе, брюкве, огурцам, зеленому горошку, из фруктов – черносливу, вишне, абрикосам, яблокам, дыням, арбузам, малине, землянике, клубнике. При назначении диетотерапии детям дошкольного возраста с запорами следует выбирать продукты, стимулирующие опорожнение кишечника, и ограничивать продукты, способствующие замедлению его моторики.
Выработка условного рефлекса на дефекацию является чрезвычайно важным аспектом лечения запоров у детей. К сожалению, порой длительное нахождение ребенка раннего возраста в подгузниках приводит к тому, что он привыкает очищать кишечник стоя или лежа только в подгузники.
Методика формирования условного рефлекса на дефекацию сводится к следующему:
- Прием натощак холодного питья (минеральной воды, чая, компота). Мягкий слабительный эффект достигается при назначении минеральной воды «Донат Mg» из расчета 3–5 мл/кг/сут на прием. Курс лечения – не менее 3–4 нед. Минеральную воду «Донат Mg» можно назначать практически с рождения. Большое количество магния способствует послабляющему эффекту.
- Слабительное.
- Завтрак через 20–30 мин после приема минеральной воды.
- Стимуляция дефекации с помощью холодного суппозитория Глицелакс® в детской дозировке 0,75 г, не требующего деления на части. С целью преодоления боязни горшка можно воспользоваться холодной свечой, которую вставляют в анальное отверстие за 15–20 мин до посещения туалета.
Глицелакс® детский обеспечивает мягкий слабительный эффект, не раздражает слизистую оболочку ЖКТ, т. к. применяется ректально, в отличие от пероральных слабительных средств. Глицелакс® детский применяется у детей с 3-месячного возраста. Оказывает раздражающее действие на слизистую оболочку толстой кишки, рефлекторно стимулируя моторику кишечника. Размягчает каловые массы и облегчает их прохождение по толстой кишке. Глицерин быстро и почти полностью всасывается со слизистой оболочки прямой кишки. Активно метаболизируется в печени. Является одним из субстратов для глюконеогенеза и повышает содержание глюкозы в плазме крови. С мочой в неизмененном виде выделяется 7–14%. Преимущества препарата Глицелакс®: при необходимости без особого вреда для здоровья можно применять более 1 нед. до полной нормализации стула ребенка при лечении хронических запоров, вызванных функциональными нарушениями моторики толстой кишки вследствие неправильного введения прикорма, ЛН или нарушения микрофлоры кишечника. У препарата Глицелакс® очень мало побочных эффектов, препарат является действенным гипоаллергенным слабительным средством для детей, отличается мгновенным эффектом и может быть показан детям с аллергией на лактулозу.
- Туалет. Чрезвычайно важно регулярное посещение туалета в одно и то же время, желательно после завтрака. Следует обратить особое внимание на то, что ребенок, сидя на унитазе, должен опираться ногами на специальную подставку и держать спину прямо.
Литература
- Taminiau J., Benninga M. Pediatric clinical research will benefit from Rome III // J Pediatr Gastroenterol Nutr. 2005. Vol. 41 (Suppl. 1). Р. 30–31.
- Iacono G. et al. // Dig Liver Dis. 2005, Jun. Vol. 37 (6). Р. 432–438.
- Дубровская М.И., Шумилов П.В., Мухина Ю.Г. Запоры у детей: современные подходы и тактика лечения // Лечащий врач. 2008. http://www.lvrach.ru/2008/07/5537545.
- Lynch S.A., Wang Y., Strachan T. et al. Autosomal dominant sacral genesis: Currarino syndrome // J Med Genet. 2000. Vol. 37. Р. 561–566.
- Belloni E. et al. Involvement of the HLXB9 homeobox gene in Currarino syndrome. (Letter) // Am. J. Hum. Genet. 2000. Vol. 66. Р. 312–319. [PubMed: 10631160, images, related citations] [Full Text: Elsevier Science].
6. Воробьев Г.И., Ачкасов С.И. Болезнь Гиршпрунга у взрослых. М.: Литтерра, 2009. С. 10–11. - Langer J.C. Hirschsprung disease // Curr Opin Pediatr. 2013 Jun. Vol. 25 (3). Р. 368–374.
- Amiel J., Lyonnet S. Hirschsprung’s disease, associated syndromes, and genetics: a review // J.Med.Gen. 2001. Vol. 38. Р. 729–739.
- Jannot A.S. et al. Chromosome 21 Scan in Down Syndrome Reveals DSCAM as a Predisposing Locus in Hirschsprung Disease // PLoS One. 2013 May 6. Vol. 8 (5). Р. 6251–6259.
- Воробьев Г.И., Жученко А.П., Ачкасов С.И., Бирюков О.М. Болезнь Гиршпрунга у взрослых: 25-летний опыт клиники // Актуальные вопросы колопроктологии. Самара, 2003. 414 с.
- Baranyay F., Bogar G., Sebestyen M. Adult Hirschsprung’s disease with mental retardation and microcephaly // Ovr. Hetil. 2000. Jul. 23. Vol. 141 (30). Р. 1673–1676.
- Клинические рекомендации по диагностике и лечению взрослых пациентов с болезнью Гиршпрунга / Ю.А. Щелыгин и др. М., 2013. 15 с.
- Шумилов П. В. и др. Эозинофильные воспалительные заболевания желудочно-кишечного тракта и пищевая аллергия у детей // Вопросы современной педиатрии. 2007. Т. 6. № 4. С. 43–53.
- Zoppi G., Gobio-Casali et al. // J. Pediatr Gastroenterol Nutr. 1982. Vol. 1 (1). Р. 91–95.










Комментировать