В.Н. Почтарь, А.Б. Македон, В.Я. Скиба
Институт стоматологии АМН Украины
Резюме. Данная статья является обобщением опыта обследования больных с различными заболеваниями слизистой оболочки полости рта с преимущественным вирусным этиологическим фактором: герпетические высыпания могут возникать на любом участке кожного покрова и слизистых оболочек. Независимо от их локализации, реактивация оказывает одинаковое негативное действие на организм человека в целом (дисбаланс системы иммунитета, психоэмоциональные нарушения, возможность развития системных форм заболевания, злокачественных новообразований и т. д.).
Ключевые слова: вирусная инфекция, вирус герпеса человека, острый герпетический стоматит, слизистая оболочка полости рта, вирусные папилломы, цитомегаловирус, вирус Эпштейна-Барра.
В настоящее время опубликован ряд научных работ, посвященных взаимосвязи герпесвирусной и бактериальной инфекций при заболеваниях полости рта [7, 16, 17].
Открыто 80 представителей семейства Herpesviriolae, из которых около восьми являются патогенными для человека и подразделяются, в свою очередь, на α-, β-, γ-герпесвирусы [8, 1].
Четыре из них ассоциируются с возникновением язвенных поражений на слизистой оболочке полости рта: вирус простого герпеса I типа (ВПГ-1 или ВГЧ-1); вирус герпеса человека II типа (ВПГ-2 или ВГЧ-2); вирус герпеса человека V типа (ВГЧ-5) – цитомегаловирус (ЦМВ) и вирус опоясывающего герпеса (ВОГ) [10, 19].
Все более возрастающий интерес к проблеме простого герпеса (ПГ) со стороны клиницистов различных специальностей связан с рядом объективных моментов.
Во-первых, с отмечаемым в последнее время резким нарастанием инфицированности населения и значительным увеличением частоты встречаемости клинических проявлений инфекции в полости рта.
Во-вторых, с пониманием сложности патогенеза ПГ и неоднородности механизмов формирования иммунных нарушений, как лежащих в основе рецидивов вирусного процесса, так и ведущих к развитию ассоциированных с ВПГ заболеваний [10,21].
В-третьих, с крайне выраженным клиническим полиморфизмом ПГ – от ограниченных поражений кожи, слизистых и конъюнктивы глаз до системных, генерализованных форм с вовлечением в вирусный процесс жизненно важных внутренних органов, а также развитием на фоне хронической персистенции ВПГ злокачественных новообразований [2, 3].
В связи с последним обстоятельством в настоящее время наряду с понятием ПГ все большее распространение получает термин «герпетическая болезнь», который как нельзя лучше отражает системный характер негативного действия ВПГ на организм в целом.
Наблюдения стоматологов, дерматологов и других специалистов позволили сегодня говорить о существенных изменениях клинической картины данного заболевания и выделить целый ряд редких, атипичных форм заболевания, которые часто представляют значительные диагностические трудности [18, 19, 21], а именно: геморрагическую, геморрагически-некротическую, язвенную, отечную, элефантиазоподобную, рупиоидную, зудящую, эритематозную и папулезную, герпетиформную экзему Капоши, генерализованный герпес (рис. 1, 2, 3, 4, 5).
В ряде случаев высыпания на слизистой оболочке полости рта (СОПР) сочетаются с проявлениями в области периоральной зоны – стрептококкового импетиго (импетигоподобная форма герпеса). При осмотре на слизистой оболочке губ отмечаются крупные полостные образования с гнойным содержимым, окруженные зоной легкой гиперемии, без тенденции к периферическому росту и быстрому вскрытию с образованием слоистых корок. Часто при осмотре определяется основной – «Стрептодермия» периоральной зоны лица либо сопутствующий диагноз. При опросе этих больных во всех
случаях определяются рецидивирующее течение, высыпания на фоне предвестников и локализация поражения на одних и тех же местах. Высыпания без лечения регрессируют в течение 7–10-ти дней без тенденции к распространению и диссеминации.
В таких случаях необходимо исключить либо установить герпетическую природу дерматоза периоральной зоны (обнаружение ВПГ в содержимом пузырей: ПЦР-диагностика).
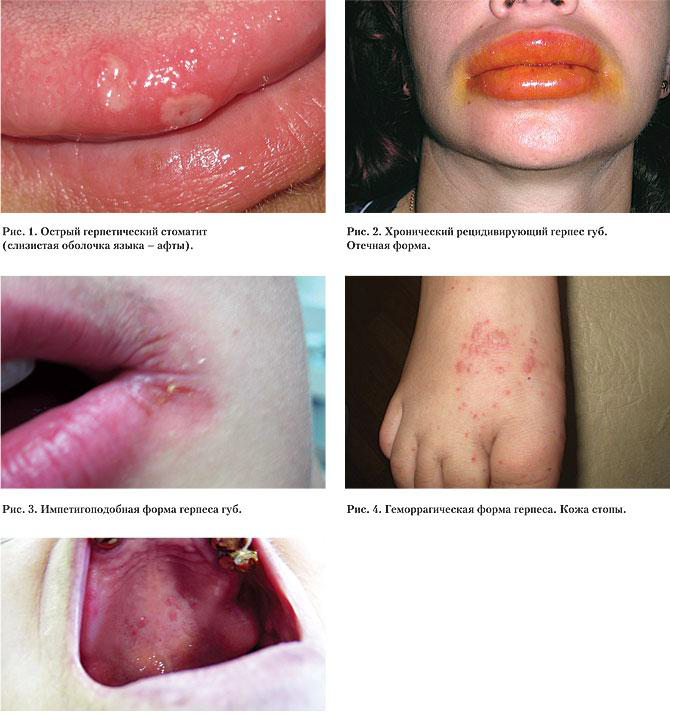
В последние 10–15 лет клиническое наблюдение за больными с синдромом Стивенса-Джонсона как тяжелым вариантом течения многоформной экссудативной эритемы также дает основания предполагать вирусную инициирующую природу этого заболевания. Специалистам известны две формы проявления синдрома Стивенса-Джонсона (рис. 6). Одна из них – тяжелый вариант идиопатической многоформной экссудативной эритемы. Ее развитие может быть обусловлено вирусом простого герпеса, Micoplasma pneumonie, вирусом Коксаки, паротита, гистоплазмы, тифозной, дифтерийной, туберкулезной палочки, гемолитического стрептококка, Chlamidia trahomatis и др. [9, 13]. Вторая форма – тяжелый вариант токсико-аллергической реакции.
Большинство авторов – А.Ю. Родин и Г.В. Еремина, Г.М. Цветкова и В.Н. Мордовцев предполагают генетическую предрасположенность организма к развитию синдрома Стивенса-Джонсона [6].
Клинические проявления данного синдрома в полости рта характеризуются острым развитием – в течение нескольких часов, иногда 2–3-х суток. В 100 % случаев они проявляются пузырями, вскрывающимися с образованием эрозии, быстро покрывающимися серовато-белым налетом, такие же эрозии возникают и на красной кайме губ. В 5–7 % случаев поражаются слизистые половых органов, развиваются явления вульвовагинита, в 91 % случаев отмечаются поражения глаз. Высыпания на коже обычно представлены диссеминированно располагающимися эритематозно-папулезными элементами, имеющими багровый периферический край и слегка запавший синюшный центр. Течение синдрома Стивенса-Джонсона продолжается 2–6 недель. Основное место в лечении больных с данным синдромом занимают кортикостероидные препараты. Однако при инфекционном генезе заболевания кортикостероиды используют в сочетании с антибактериальной терапией и противовирусными препаратами. D.F. Detjen, R. Patterson и другие авторы описали хороший терапевтический эффект применения преднизолона с ацикловиром и другими противовирусными препаратами [11, 13, 20].
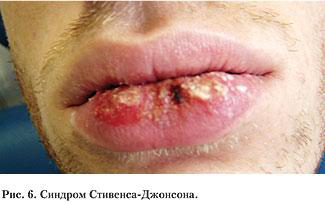
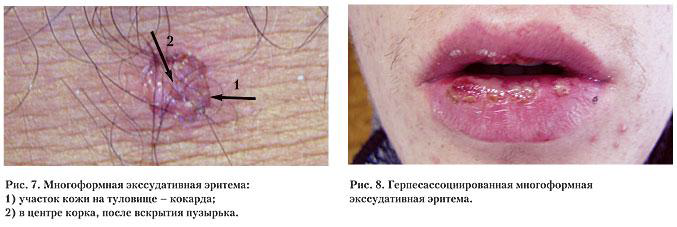
Как простой герпес, так и герпесассоциированная многоформная эритема характеризуются хроническим течением, при этом частота обострений может быть различной – от ежемесячных до 1–2-х раз в год. Степень тяжести заболеваний в первую очередь зависит от выраженности нарушений иммунитета, контролирующего латентное состояние ВПГ в организме человека [4, 7] (рис. 7, 8).
Все вышеизложенное имеет не только теоретический интерес, но и во многом определяет тактику и стратегию лечения больных, что является наиболее важной практической задачей.
Анализ современных подходов к терапии острого герпетического, хронического рецидивирующего стоматита, папилломавирусной инфекции, герпесассоциированной МЭЭ позволяет говорить, что сегодня существуют два ее приоритетных направления – иммунное и этиотропное, оба из которых патогенетически обоснованны.
Клинические формы папилломавирусной инфекции, в частности слизистой оболочки полости рта, играют важную роль в диагностике и установлении окончательного диагноза заболевания.
Распространенность папилломавирусной инфекции и разнообразие ее клинических проявлений, способность вызывать доброкачественные и злокачественные новообразования, трудности диагностики и лечения требуют всестороннего изучения данной патологии. Инфицирование вирусом папилломы человека происходит при прямом контакте. Широкий диапазон разновидностей вируса папилломы человека (ВПЧ или HPV) (более 60-ти типов ДНК ВПЧ) обусловливает возникновение разнообразных поражений кожи и слизистых оболочек. В зависимости от степени трансформирующего потенциала ВПЧ разделяются на три типа: «низкого риска» ВПЧ 6, 11, 42, 43, 44; «среднего риска» ВПЧ 31, 33, 35, 51, 52, 58 и «высокого риска» ВПЧ 16, 18, 45, 56.
HPV 13, 32 – папилломы слизистой оболочки полости рта. Папилломы слизистой оболочки полости рта (локальная эпителиальная гиперплазия – болезнь Бека, папилломатозный невус) – сосочковидные разрастания на слизистой оболочке полости рта белесовато-розового цвета, имеют широкое основание.
Диагностика типичных проявлений ПВЧ не вызывает затруднений, трудным является их определение на ранних стадиях. Основным методом диагностики атипичных разновидностей является гистологическое исследование с обнаружением койлоцитарных клеток в биоптате, а также метод цепной реакции с полимеразой ПЦР с определением типа вируса.
При стоматоскопии пациентов с жалобами на сухость полости рта не исключена роль хронической инфекции вирусами гепатитов.
Необходимо также учитывать роль вирусов как индукторов аутоиммунного ответа при болезни Шегрена. Потенциальными кандидатами на роль триггеров в этиопатогенезе Шегрена в настоящее время считаются герпесвирусы: вирус Эпштейна-Барра – EBV, герпесвирус VI типа – HHV-6, а также вирусы гепатита В (HBV) и С (HCV) и другие [12].
При первичном осмотре у врача-стоматолога необходимо дифференцировать инфекционный мононуклеоз.
Вирусы герпеса являются лимфотропными агентами. Этиология данного заболевания обусловлена герпесвирусами типа Эпштейна-Барра (ВЭБ, EBV) и цитомегалии (ЦМВ). В настоящее время с помощью современных молекулярно-генетических и серологических методов исследований установлено, что мононуклеозоподобный синдром может быть вызван не только ВЭБ, но и другими возбудителями: вирусом простого герпеса I типа, цитомегало-вирусом, вирусами гриппа А и В, вирусом герпеса человека VI типа, токсоплазмами [16]. Эта ситуация требует обязательного определения причины ИМ в связи с принципиальными различиями в прогнозе заболевания и стратегии терапии. ИМ – антропонозное заболевание с преимущественно капельным механизмом передачи, характеризующееся интоксикацией, лихорадкой, аденопатией и вироцитозом периферической крови.
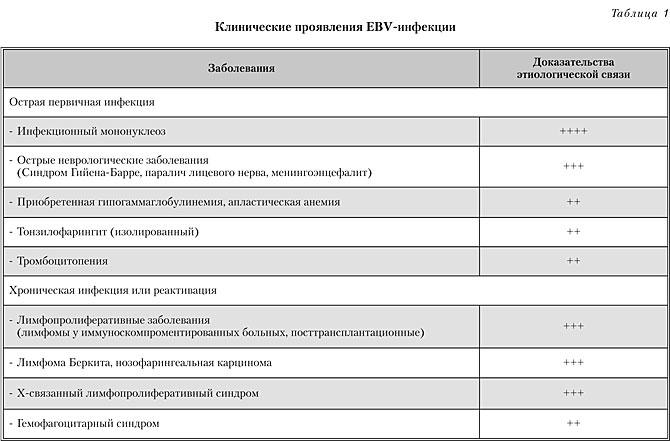
Первичная EBV-инфекция у детей разного возраста чаще бессимптомная (табл. 1). Инкубационный период 2–7 недель. Типичный симптомокомплекс – лихорадка, тонзиллофарингит, лимфаденопатия. В 1/3 случаев появляется налет на миндалинах, в 5 % случаев ассоциируется с стрептококковой инфекцией (b-гемолитический стрептококк группы А).
Значительная лимфаденопатия – характерный признак инфекционного мононуклеоза. Увеличиваются шейные лимфатические узлы (передние и задние), возможна генерализованная лимфоденопатия с поражением подчелюстных, подязычных, подмышечных, паховых, надключичных и локтевых лимфатических узлов. Лимфатические узлы увеличены симметрично, при пальпации болезненны.
Слизистая оболочка полости рта может быть гиперемирована, отечна. В области миндалины пузырьки от одного до десяти с прозрачным содержимым. Пузырьки могут сливаться и через 2–3 дня лопаются, формируя эрозии яркокрасного цвета с фестончатыми краями. Эрозии покрыты фибринозным налетом. Может диагностироваться катаральный или язвенный гингивит.
В первые три недели заболевание у 50 % больных сопровождается спленомегалией, болью в животе. Может регистрироваться пятнисто-папулезная сыпь у 3–15 % пациентов. У 25–50 % детей отличается энантема на мягком небе.
При этих заболеваниях возможен широкий спектр осложнений, таких как: разрыв селезенки, обструкция верхних дыхательных путей, неврологические гематологические осложнения, гепатит, миокардит, психические реакции, а также Х-связанный лимфо-пролиферативный синдром, опухоли, ассоциированные с вирусом Эпштейна-Барра.
Общий анализ крови: отмечаются лимфоцитоз и наличие атипичных лимфоцитов более 10 %, лейкоцитоз 10,0–20,0 ґ 109/л. Умеренная тромбоцитопения проявляется у более чем 50 % больных. Гематологические изменения характеризуются увеличением количества моноцитов, атипичных мононуклеаров и палочкоядерных нейтрофилов.
Эпштейн-Барр-вирусная инфекция стимулирует поликлональную продукцию антител, инфицированных b-лимфоцитами, в том числе транзиторную продукцию гетерофильных антител, которые относятся к классу IgM и появляются на 1–2 недели заболевания. Титр снижается на 2–3-й месяц. А через шесть месяцев у большинства больных они исчезают. Однако у 20 % больных гетерофильные анти-тела определяются в течение 1–2-х дней.
Серологическая диагностика EBV-инфекции необходима для подтверждения EBV-инфекции или ранее перенесенного заболевания (табл. 2). Такая диагностика важна при атипичных формах инфекционного мононуклеоза, лимфопролиферативных заболеваниях, тяжелом, длительном течении, при отсутствии гетерофильных антител. С диагностической целью определяются антитела к следующим вирусным антигенам: капсидного (VCA), ранних (ЕА) и ядерного (EBNA).
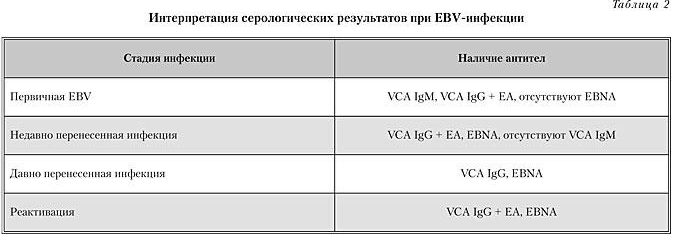
У некоторых пациентов с атипичным течением болезни серологическая диагностика может быть недостаточной. Для определения генома вируса или его антигенов используются ПЦР-реакция в плазме крови, иммунный блотинг, ДНК-гибридизация [5, 14].
Подводя итог сказанного, следует подчеркнуть, что знания о роли герпетиформных вирусов в этиологии воспалительных заболеваний слизистой оболочки полости рта и челюстно-лицевой области представляются важными для более полного пони-мания механизмов их развития.
Накопленный научный и практический материал предопределяет своевременную диагностику вирусологического этиологического фактора. Возникает необходимость обязательных молекулярно-генетических и серологических исследований и содружество со специалистами: инфекционистом, дерматологом, иммунологом, гематологом, онкологом. Данный подход обеспечит своевременную диагностику и позволит определить стратегию успешного плана лечения.
ЛИТЕРАТУРА
1. Ершов Ф.И. Антигерпетики // Герпес. – 2006. – № 1. – С. 5–11.
2. Иванищев В.Н. Дерматологические проявления ВИЧ-инфекции. Саркома Капоши-СПИД-индикаторное заболевание // Клінічна імунологія. Алергологія. Інфектологія. – № 2 (13). – 2008. – С. 72–75.
3. Кубанов А.А., Кисина В.И. Частота и характер фоновых и диспластических процессов шейки матки при бактериальных и вирусных инфекциях // Вестник дерматологии и венерологии. – Москва. – 2003. – № 2. – С. 43–46.
4. Новиков Д.К. Противовирусный иммунитет // Иммунопатология, аллергология инфектология. – 2002. – № 1. – С. 5–14.
5. Прохорова Н.А., Волчкова Е.В., Михайловская Г.В. и др. Клиническое значение молекулярно-генетических и серологических исследований в диагностике инфекционного мононуклеоза // Инфекционные болезни. – Москва. – 2008. – Т. 6. – № 2. – С. 17–20.
6. Родин А.Ю., Еремина Г.В. К вопросу о патогенезе синдрома Стивенса-Джонсона // Вестник дерматологии. – 1993. – № 5. – С. 32–34.
7. Солошенко Э.Н. Основные принципы рационального применения иммунотропных средств при комплексном лечении больных распространенными дерматозами и инфекциями, передающимися половым путем // Український журнал дерматології, венерології, косметології. – 2003. – № 2. – С. 41–45.
8. Шульженко А.Е. Герпетические инфекции человека: перспективы диагностики и противовирусной терапии // Герпес. – 2006. – № 1. – С. 51–58.
9. Юлдашев У.И., Дымерец Е.М. // Клиническая медицина. – 1978. – 126 с.
10. Deepak Kademani, BDS, DMD, Michael Click, DMD. Изъязвления в полости рта у ВИЧ-инфицированных пациентов: клиническое проявление, диагностика, лечение и прогрессирование заболевания // Квинтэссенция. – Москва. – 1999. – № 1. – С. 49–61.
11. Detjen D.F., Patterson R. et al. // Arch. Intern. Med. – 1992. – Vol. 152. – Р. 1513–1516.
12. Ferguson M.M. // New Zealand Family Practice. – 2002. – Vol. 29. – № 4. – Р. 259–265.
13. Hafb J.C. Principles and practice of Dermatology // Eds. W.M. Sams, P.J. Zynch. – 2-d ed. – New York. – 1996. – Р. 483–490.
14. Hess R.D. Routine Epstein-Barr virus diagnostics from the laboratory perspective: still challenging after 35 years // J. of Clinical Microbiology. – 2004. – № 7. – Р. 3381.
15. Kamma J.J., Slots J. Herpesviral-bacterial interactions in aggressive periodontitis // J. Clin. Periodontol. – 2003. – 30. – № 5. – Р. 420–426.
16. Sabeti M., Simon J.H., Nowrari H., Slots J. Cytomegalovirus and Epstein-Barr virus active infection in periapical lesions of teeth with intact crowns // Endodontics. – 2003. – 29. – № 5. – Р. 321–323.
17. Sabeti M., Simon J.H., Slots J. Cytomegalovirus and Epstein-Barr virus are associated with symptomatic periapical pathosis // Oral Microbiol. Immunol. – 2003. – 18. – № 5. – Р. 327–328.
18. Максимова О.П. Лечение хейлита у детей и взрослых // Клиническая стоматология. – М. – 2001. – №1. – С. 18–21
19. Банченко Г.В., Рабинович И.М. Проявление специфических заболеваний в полости рта // Труды V съезда Стоматологической ассоциации России. – Москва. – 1999. – С. 180–182.
20. Рабинович И.М., Герчиков Л.Н., Банченко Г.В. Пиралвекс в патологии слизистой оболочки полости рта // Стоматология для всех. – М. – 2000. – № 1. – С. 34–36.
21. Рабинович И.М., Банченко Г.В. Поражения слизистой оболочки полости рта у ВИЧ-инфицированных больных // Клиническая стоматология. – М. – 1999. – № 3. – С. 48–50.







Комментировать