Венозные осложнения: классификации основных осложнений. Варианты лечения варикозного осложенения у беременных.
Медведь В.И., ГУ «Институт педиатрии, акушерства и гинекологии АМН Украины»
Венозные осложнения – термин не вполне привычный для практических врачей. Вместе с тем, именно так в Международной классификации болезней 10 пересмотра (1992) [7] обозначена группа заболеваний у беременных женщин с общим шифром О22. К ним отнесены:
– варикозное расширение вен нижних конечностей (О22.0),
– варикозное расширение вен половых органов (О22.1),
– тромбофлебит поверхностных вен (О22.2),
– тромбоз глубоких вен (О22.3),
– геморрой (О22.4),
– тромбоз церебральных вен (О22.5).
Как видим, в этом перечне нет тромбоэмболии ствола или ветвей легочной артерии, являющихся, с нашей точки зрения, наиболее важными венозными осложнениями в акушерстве. Тромбоэмболия легочной артерии (ТЭЛА) остается до настоящего времени ведущей причиной материнских потерь в развитых странах [1, 5]. Составители МКБ-10, естественно, это знали, но они отнесли ТЭЛА, названную «акушерская эмболия свертками крови», к патологии не беременности, а послеродового периода и присвоили шифр О88.2. В значительной мере это оправданно, поскольку после родов ТЭЛА происходит много чаще, чем во время беременности. Считается, что в целом риск тромбоза глубоких вен (ТГВ) и ТЭЛА, ассоциированный с беременностью, примерно в 5-10 раз выше, чем вне беременности, однако максимум этого риска приходится на послеродовый период, когда тромбоэмболии случаются в 4-5 раз чаще. Так, если распространенность ТГВ при беременности составляет 3:1000, то после родов 12-15:1000 [1]. По обобщенным данным мировой литературы, приведенным А.Д. Макацария и соавт. [5], частота тромбоэмболических осложнений в акушерстве составляет 3-5 на 1000 родов. Однако, все это не значит, что ТЭЛА или ее ветвей не бывает во время беременности. К сожалению, бывает и нередко становится фатальной.
В Украине, согласно данным официальной статистики Минздрава, распространенность всех форм венозных осложнений у беременных в течение последних 10 лет составляет 27,0-28,5:1000, в 2009 году – 28,1 [10].
В настоящей статье мы остановимся на наиболее частых и клинически значимых вариантах венозных осложнений в акушерстве – варикозном расширении вен и ТГВ/ТЭЛА.
Варикозная болезнь нижних конечностей, с одной стороны, относится к числу «преимущественно женских» патологий, для возникновения которых беременность – очень существенный фактор риска, с другой стороны на её течение присущие беременности сугубо физиологические изменения оказывают явное негативное влияние [1, 11, 13]. Прогрессированию варикоза и его клинических проявлений при беременности способствуют:
- снижение тонуса венозной стенки из-за гиперпрогестеронемии,
- повышение гидростатического давления в венах нижних конечностей в 2-3 раза в связи с гиперволемией и механическим препятствием венозному оттоку (компрессия маткой нижней полой веной, повышение внутрибрюшного давления),
- замедление кровотока в венах нижней половины туловища,
- повышение капиллярной проницаемости, обусловленное повышением концентрации эстрогенов в крови,
- физиологическая гиперкоагуляция второй половины беременности,
- существенная прибавка массы тела в течение короткого времени.
Ненадолго отвлекаясь от основной темы статьи, однако понимая, что читателей этого журнала профессионально интересует здоровье женщины в широком смысле, хотели бы обратить внимание на относительно новую проблему гормонзависимой флебопатии. Как теперь известно, и эстрогены, и прогестерон оказывают многообразное влияние на венозную стенку, которое в условиях избытка гормонов может приобретать патологические проявления. Если очень коротко, то эстрогены способствуют гипертрофии средней и внутренней оболочек вены, десквамации эндотелия и повышает проницаемость базальной мембраны; прогестерон вызывает релаксацию миоцитов (т.е. понижает тонус сосудистой стенки), приводит к открытию артерио-венозных шунтов, повышению давления в подкожных и внутрикожных венах и даже возникновению рефлюкса в суральных венах, способствует деградации коллагеновых и эластических волокон стенки вен [2].
Современная международная классификация хронических заболеваний вен нижних конечностей (1994), принятая сосудистыми хирургами, основана на учете клинических (clinical) признаков, этиологических (etiological) и анатомических (anatomical) особенностей, характера патофизиологических (pathophysiological) расстройств и по первым буквам основных составляющих названа СЕАР. Клинический раздел СЕАР выделяет следующие стадии заболевания:
0 – отсутствие симптомов болезни вен при осмотре и пальпации,
1 – телеангиэктазии или ретикулярные вены,
2 – варикозно расширенные вены,
3 – отёк,
4 – кожные изменения (пигментация, венозная экзема, липодерматосклероз),
5 – вышеуказанные кожные изменения и зажившая язва,
6 – вышеуказанные кожные изменения и активная язва.
По этиологии выделяют врожденную патологию (Ес), первичное (идиопатическое) заболевание с неизвестной причиной (Ер) и вторичное с известной причиной (Es).
Венозная патология нижних конечностей может затрагивать поверхностные (As), глубокие (Ad) и перфорантное (Aр) вены.
И наконец, патофизиологически заболевания может протекать с рефлюксом (Pr) и обструкцией (Рo).
Из всех этих элементов складывается полный диагноз, например: варикозная болезнь С5, Ep, As, Pr.
С нашей точки зрения, для врачей других специальностей, не сосудистых хирургов, такая классификация сложна и малодоступна. Вместе с тем, полностью отказаться от классификации варикозной болезни в акушерской практике нельзя, хотя бы потому, что от стадии болезни зависит характер и объём терапии.
Предлагаем в акушерстве использовать более доступную и простую классификацию варикозной болезни нижних конечностей по степени хронической венозной недостаточности (табл. 1), принятую XXI съездом хирургов Украины (2005). При внимательном рассмотрении оказывается, что она фактически исчерпывает клиническую часть классификации СЕАР.
Таблица 1

Поскольку варикозная болезнь во время беременности имеет явную склонность к прогрессированию, её следует лечить. Это лечение преследует целью улучшение (или, по крайней мере, предотвращение дальнейшего ухудшения) флебодинамики, что достигается компрессионной терапией и назначением венотоников. Помимо этих основных компонентов лечения, могут потребоваться медикаментозные средства для улучшения реологических свойств крови и микроциркуляции, а также, при наличии флебита, ликвидации воспалительного процесса.
Компрессионная терапия с использованием специальных современных изделий из эластического трикотажа обладает целым комплексом лечебных эффектов. По мнению А.В.Покровского и С.В.Сапелкина [9], их можно разделить на макро- и микроциркуляторные. Макроциркуляторные эффекты компрессионной терапии таковы: уменьшение калибра поверхностных и глубоких вен, уменьшение интенсивности патологического рефлюкса (на 40 %), уменьшение нагрузки на клапанный аппарат вен, повышение скорости венозного оттока, усиление фибринолитической активности крови, улучшение лимфатического транспорта. На уровне микроциркуляторного русла компрессионная терапия приводит к: уменьшению выраженности эктазии капилляров и венул, понижение проницаемости базальной мембраны, уменьшение интерстициального отека и улучшение физико-химических показателей интерстиция, снижение внутрилимфатического давления и вязкости крови.
Предназначение для компрессионной терапии изделия эластического трикотажа (гольфы, чулки, колготы, специальные колготы для беременных с регулируемым поясом) создают определенное давление на поверхность нижних конечностей снаружи, причем максимум этого давления приходится на лодыжечную область и постепенно снижается по направлению паховой складки. В зависимости от создаваемого максимального давления, компрессионная терапия подразделяется на четыре класса: І – 15-21 мм рт.ст., ІІ – 23-32 мм рт. ст., ІІІ – 34-46 мм рт.ст., IV – > 49 мм рт.ст.
Чулки или колготы І класса компрессии можно применять профилактически у здоровых беременных, имеющих факторы риска варикозной болезни (отягощенная наследственность по материнской линии, избыточная масса тела или ожирение, профессия, связанная с длительным пребыванием на ногах). С лечебной целью компрессионный трикотаж применяют в зависимости от степени хронической венозной недостаточности: при 0 и 1 степени – І класс, 2 ст. – ІІ или ІІІ класс, 3 ст. (только при зажившей язве) – ІІІ класс.
Компрессионную терапию проводят в постоянном режиме. Она незаменима также при вагинальных родах и во время кесарева сечения для профилактики ТЭЛА.
Следует напомнить, что эластический трикотаж – это изделия сугубо индивидуального пользования, которые подбираются только после определения соответствующих антропометрических параметров. Приобрести, например, эластические чулки, назвав лишь класс компрессии или даже размер ноги, нельзя. Индивидуальный подбор должен проводиться специалистом, и лучше, если это будет происходить в специализированном салоне.
Основой медикаментозной терапии варикозной болезни нижних конечностей и хронической венозной недостаточности у беременных являются венотоники. Это достаточно многочисленная группа лекарственных средств, в которую входят представители флавоноидив (экстракт иглицы колючей, диосмин), сапонинов (эсцин), алколоидов спорыньи (дигидроэрготамин, дигидроэргокристин, дигидроэргокриптин), рутозидов (троксерутин), а также синтетические препараты (кальция добезилат, гентаминол, трибенозид).
Венотоники, повышая тонус гладкомышечных клеток стенки вен, улучшают венозный отток, а также лимфатический дренаж и уменьшают проницаемость базальной мембраны. Клинически это проявляется уменьшением болей, парестезий, ночных судорог в ногах и отека. Большинство венотоников также эффективно при геморрое.
Наиболее апробированным и официально рекомендуемым у беременных является экстракт иглицы колючей в сочетании с гесперидином и аскорбиновой кислотой. Экстракт иглицы является истинным венотоником, т.к. сам стимулирует α1 и α2 адренорецепторы миоцитов венозной стенки (прямое венотоническое действие) и усиливает высвобождение норадреналина из пресинаптических нервных окончаний (опосредованное венотоническое действие). Очень важно, что комбинация экстракта иглицы с гесперидином (капилляропротектор) и аскорбиновой кислотой (антиоксидант) в большом многоцентровом проспективном исследовании у беременных доказала не только высокую клиническую эффективность при минимальном числе побочных эффектов, но и безопасность для плода [14].
Помимо венотоников, при варикозной болезни и хронической венозной недостаточности иногда назначают антиагреганты и местно гепарин. Системные антикоагулянты при отсутствии данных за флеботромбоз или тромбофлебит не рекомендуют.
Венозные тромботические и тромбоэмболические осложнения, как уже говорилось, учащаются при беременности и после родов, являются жизнеугрожающими. Беременность способствует тромбообразованию за счет гиперэстрогенемии, повышения активности ряда факторов свертывания (VII, VIII, ІХ, Х, ХІІ) и концентрации фибриногена, протромбина, снижения антитромбина III и фибринолитической активности крови, поступления в кровь тканевого тромбопластина (после отделения плаценты).
Важно помнить, что многие экстрагенитальные заболевания, а также медицинские вмешательства являются факторами риска венозных тромбозов и тромбоэмболий [3, 5, 13].
- Экстрагенитальные заболевания
- Варикозная болезнь, флебит
- Ожирение
- Артериальная гипертензия
- Митральный стеноз
- Фибрилляция предсердий
- Застойная сердечная недостаточность
- Сахарный диабет
- Нефротический синдром
- Острые и хронические заболевания лёгких
- Системная красная волчанка и другие системные заболевания соединительной ткани
- Злокачественные новообразования
- Тромбофилии
- Тромбоцитоз
- Полицитемия
- Медицинские вмешательства
- Постельный режим (иммобилизация) более 3 дней
- Общий наркоз
- Хирургические операции, особенно длительные
- Назначение эстрогенов
- Цитостатическая терапия
- Нерациональная инфузионная терапия
- Лечение препаратами, повышающими коагуляционный потенциал крови
- Антикоагулянтная терапия (рикошетные тромбозы после отмены)
- Другие факторы
- Дегидратация
- Травмы
- Табакокурение
- Чрезмерное употребление поваренной соли и жиров
- Недостаточное потребление калия и витаминов
- Генерализованная инфекция
- Дополнительные факторы риска в акушерстве
- Возраст более 35 лет
- Настоящая беременность > IV
- Кесарево сечение
- Хирургические процедуры в родах или послеродовом периоде
- Послеродовое кровотечение
- Гемотрансфузия
- Тромбоцитоз после кесарева сечения
- Послеродовая супрессия лактации
Прежде чем перейти к вопросам предупреждения ТГВ/ТЭЛА, наиболее важным в этой статье для практических врачей, следует указать, что сегодня в нашей стране они регламентированы приказом МЗ Украины от 15.06.2007 г. №329 «Об утверждении клинического протокола по профилактике тромботических осложнений в хирургии, ортопедии и травматологии, акушерстве и гинекологии». Это нормативный акт самого высокого ведомственного уровня, т.е. руководство к действию для врачей. В текущем 2010 году появился другой большой документ на ту же тему – Национальный междисциплинарный консенсус «Тромбозы глубоких вен нижних конечностей и таза. Профилактика и лечение». В разработке этого консенсуса принимали участие многие врачебные ассоциации, в том числе Ассоциация акушеров-гинекологов. К сожалению, приказ Минздрава и Национальный консенсус, мягко говоря, не во всем совпадают. И хотя консенсус основан на новых доказательных данных и на три года «моложе», думается врачи пока должны руководствоваться действующим приказом. Если инициаторы создания нового документа добьются придания ему силы нормативного акта Минздрава с одновременной отменой приказа, ситуация изменится. Но до того рекомендуем коллегам соблюдать требования приказа.
Итак, согласно действующего приказа, среди беременных выделяют 4 группы с различным риском ТЭЛА. В группу низкого риска относят женщин, имеющих менее трёх факторов риска; среднего – тех, у кого факторов риска три или более, или в анамнезе была ТЭЛА в сочетании с биологическими факторами риска (тромбофилии), или проводится экстренное кесарево сечение; высокого – ТЭЛА в анамнезе с неустановленной этиологией, или ТЭЛА при предыдущей беременности или в связи с приёмом эстрогенов; очень высокий – несколько случаев ТЭЛА в анамнезе, или постоянная антикоагулянтная профилактика до беременности в связи с эпизодами ТЭЛА, вызванными тромбофилией.
Каждой группе риска предлагается проводить соответствующую профилактику (табл. 2).
Не станем критиковать критерии определения категорий риска и предлагаемую профилактику. Как уже отмечалось выше, считаем, что утвержденные Минздравом нормативные документы нужно не обсуждать, а выполнять. Но вынужден признать, что в данном случае выполнить этот протокол не очень просто хотя бы потому, что описанные категории риска аморфны, а режимы профилактики, предлагаемые для разных категорий риска, очень мало отличаются друг от друга. Однако будем считать, что весь этот абзац – на полях статьи, а не в пределах основного текста.
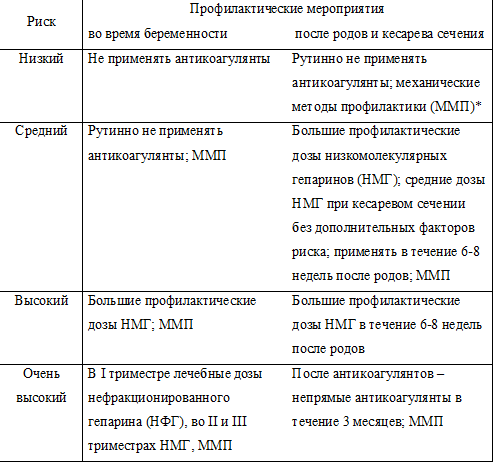
* Под механическими методами профилактики ТЭЛА имеются в виду эластическая компрессия нижних конечностей и физическая активность, в частности ранняя активизация после вагинальных родов и, особенно, кесарева сечения
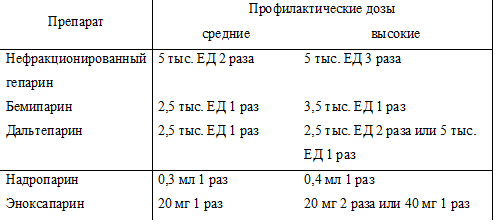
Профилактические дозы зарегистрированных в Украине гепаринов приведены в таблице 3.
При длительном профилактическом введении НФГ необходимо контролировать активированное частичное тромбопластиновое время и число тромбоцитов в периферической крови, при введении НМГ в средних дозах контроль не требуется, в высоких – контролируют число тромбоцитов.
Таблица 3
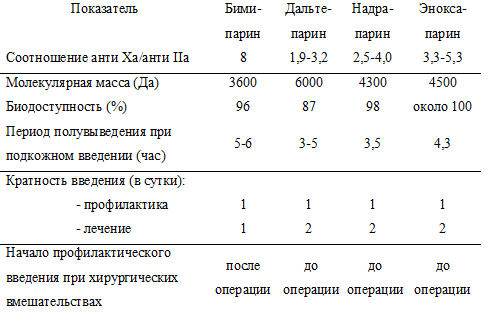
Все зарегистрированные в Украине НМГ эффективны и разрешены к применению в период беременности и лактации. Однако, они отличаются по фармакокинетическим характеристикам, а также имеют некоторые особенности лечебного и профилактического применения (табл. 4).
В протоколе, который мы цитируем, оговорено и время начала профилактического введения гепаринов. При среднем риске, как видно из таблицы 2, рекомендуется начинать введение НМГ после вагинальных родов или кесарева сечения (хотя это противоречит инструкциям по медицинскому применению дальтепарина, надропарина и эноксапарина), при высоком – начинать до родоразрешения и продолжать в послеродовом периоде, при очень высоком – обычно имеется в виду, что больная длительно во время беременности, возможно даже с І триместра, получала антикоагулянтную терапию.
Таблица 4
Помимо антикоагулянтов, эффективным способом профилактики ТЭЛА, является установка кава-фильтра. В большой мере – это вторичная профилактика в тех случаях, когда во время беременности уже произошла тяжелая, но нефатальная ТЭЛА, или когда определенно имеется ТГВ, что с высокой вероятностью угрожает ТЭЛА. В протоколе также говорится о кава-фильтре, однако в основном негативно. Ввиду большого количества серьезных осложнений сосудистые хирурги не просто охладели к этому методу, а разочаровались в нем. Сегодня их крайне трудно убедить установить даже временный кава-фильтр, который обезопасил бы беременную от ТЭЛА на некоторый срок, например до окончания беременности или на роды и послеродовый период. И все-таки протокол предусматривает клинические ситуации, когда кава-фильтр устанавливать нужно.
Показания к профилактической установке кава-фильтра:
– доказанный проксимальный тромбоз глубоких вен,
– наличие абсолютных противопоказаний к назначению антикоагулянтов,
– запланированная через короткое время большая операция с высоким риском большого кровотечения.
Как видим, любое из этих показаний может встретиться в акушерстве.
Проводить профилактику ТГВ/ТЭЛА необходимо, потому что она способна в 5 раз снизить частоту этих грозных осложнений, а летальность от них уменьшить в 15 раз.
Важно также подчеркнуть, что в тех случаях, когда во время беременности развились венозные тромботические осложнения – ТГВ/ТЭЛА, более безопасным способом родоразрешения являются роды через естественные родовые пути. Кесарево сечение опасно и может способствовать рецидиву венозных осложнений.
Литература
- Акушерство. Справочник Калифорнийского университета /под. ред. К.Нисквандера, А.Эванса; пер. с англ. – Москва: Практика, 1999. – 704 с.
- Болачев В.Ю. Гормоноиндуцированная флебопатия. Новая проблема современной флебологии //Ангиология и сосудистая хирургия. – 2002. — №3. – С. 14-17.
- Диагностика венозной тромбоэмболии: клинические практические рекомендации Американского колледжа практических врачей и Американской академии семейных врачей //Серце і судини. – 2008. – №1. – С. 23-26; №2. – С. 24-28.
- Лечение хронической венозной недостаточности нижних конечностей, часть І //Серце і судини. – 2010. – №2. – С. 14-21.
- Макацария А.Д., Бицадзе В.О., Акимшина С.В. Тромбозы и тромбоэмболии в акушерско-гинекологической клинике. – Москва: МИА, 2007. – 1064 с.
- Медведь В.І., Данилків О.О. Нові можливості профілактики та лікування тромботичних венозних ускладнень в акушерстві //Актуальні питання педіатрії, акушерства та гінекології. – 2009. №1. – С. 48-52.
- Международная классификация болезней и проблем, связанных со здоровьем. Десятый пересмотр; пер. с англ. Том 1, часть ІІ. – Женева: ВОЗ, 1995.
- Наказ МОЗ України від 15.06.2007 р. «Про затвердження клінічних протоколів з профілактики тромботичних ускладнень в хірургії, ортопедії і травматології, акушерстві та гінекології».
- Покровский А.В., Сапелкин С.В. Компрессионная терапия и объединенная Европа: новые стандарты в новых реалиях.
- Стан здоров’я жіночого населення в Україні за 2009 рік /Гол. ред. З.М.Митник. – Київ: МОЗ України, 2010. – 211 с.
- Сенчук А.Я., Венцковский Б.М. Тромбоэмболические осложнения в акушерстве и гинекологии. – Киев: МАККОМ, 2003. – 359 с.
- Український консенсус з лікування пацієнтів з варикозною хворобою нижніх кінцівок /Асоціація судинних хірургів України, Асоціація кардіологів, судинних та серцевих хірургів м.Києва. – Київ, 2005. – 19 с.
- Флебология /под. ред. В.С.Савельева. – Москва: Медицина, 2001. – 664 с.
- Baudeti H. Therapeutic test with Ruscus extract in pregnant woman /Ed. by P.M.Vanhoutte J. – Paris: Libbey Eurotext, 1991. – P. 63-71.
- Gardon-Mollard C., Ramelet A.-A. Compression Therapy. – Paris: Masson, 1999. – 234 p.









Комментировать