Розацеа — хроническое воспалительное заболевание кожи, характеризующееся эритемой и телеангиэктазиями, затрагивающими преимущественно центральную часть лица.
Важное значение имеет информирование пациента о розацеа как о хроническом рецидивирующем состоянии кожи, которое можно контролировать, но нельзя излечить полностью. Предупреждение о том, что обострение может произойти даже при правильном лечении, также полезно и играет ключевую роль в ожиданиях пациента и роли терапии.
На долю дерматоза приходится почти 1% всех кожных заболеваний, диагностированных дерматологами. Розацеа чаще встречается в Северной и Западной Европе и прозвано «проклятием кельтов», хотя термин оспаривается.
 Чаще всего розацеа страдают люди со светлым типом кожи. Женщин с розацеа в возрасте от 30 до 60 лет почти в три раза больше, чем мужчин. В связи с отсутствием лабораторных тестов для подтверждения диагноза диагноз розацеа основывается на конкретных клинических особенностях.
Чаще всего розацеа страдают люди со светлым типом кожи. Женщин с розацеа в возрасте от 30 до 60 лет почти в три раза больше, чем мужчин. В связи с отсутствием лабораторных тестов для подтверждения диагноза диагноз розацеа основывается на конкретных клинических особенностях.
План лечения зависит от подтипа розацеа, а затем устанавливаются реалистичные ожидания и обсуждаются потенциальные неблагоприятные эффекты. Это позволяет пациенту участвовать в выборе подходящей для него терапии и учитывать баланс между заболеванием и лечением.
Уход за кожей
Уход от солнца и фотопротекция являются важной частью лечения. Уменьшение раздражительности кожи также является ключевым. Уход за кожей должен включать в себя нежное очищающее средство для лица и увлажняющий или барьерный восстанавливающий продукт, так как это может дополнительно улучшить терапевтические результаты и уменьшить раздражение кожи у пациентов, получающих терапию. Косметические средства, особенно с зеленым оттенком, могут помочь скрыть эритему и повысить качество жизни пациента.
Как избежать триггеров
Всем пациентам следует рекомендовать избегать таких факторов, как экстремальные температуры (горячие или холодные), воздействие ультрафиолетового излучения, пряные продукты, горячие или алкогольные напитки, ветер, физические упражнения и стресс. Гормональную заместительную терапию можно использовать в менопаузальный период. Важно выяснить у пациента, какие медикаменты он принимает, т.к. некоторые препараты могут ухудшать течение розацеа и являться причиной обострений. К ним относятся блокаторы кальциевых каналов, силденафил, нитраты, никотиновая кислота и некоторые витамин группы B, включая ниацин.
Специфическое лечение
Подбор топических средств производится в зависимости от преобладающих клинических признаков. Чтобы оценить эффективность топических средств, их необходимо применять в течение как минимум шести недель. Топических кортикостероидов следует избегать. При эритеме могут использоваться оральные препараты с вазоконстрикторными свойствами включая адренэргические антагонисты в т.ч. миртазапин (альфа-блокатор), пропранолол (бета-блокатор) или карведилол (альфа- и бета-блокатор). Они используются в низких дозах, чтобы избежать побочных эффектов, таких как гипотензия, сонливость, усталость и бронхоспазм.
Они должны быть предписаны под наблюдением специалиста, при тщательном контроле. Клофелин является оральным альфа2 агонистом, который был использован при эритеме. Однако, предпочтительными являются топические альфа2 агонисты, поскольку они ориентированы на кожу и несут меньший риск системных побочных эффектов. Бримонидин является топическим альфа2 агонистом, способным уменьшить эритему до 12 часов в результате прямой кожной вазоконстрикции. 0,33% гель бримонидина не рассчитан на ежедневное длительное использование, но очень полезен для лиц публичных профессий в качестве «скорой помощи». После лечения может наблюдаться синдром отмены.
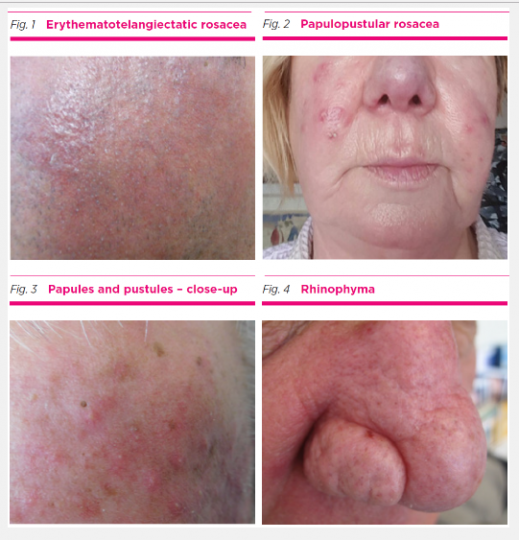
Эритематотелангиэктатическая розацеа
При этой форме розацеа используются такие топические препараты, как метронидазол, азелаиновая кислота и бримонидин. Их можно использовать самостоятельно или в комбинации. Метронидазол работает как противовоспалительное средство путем изменения хемотаксиса нейтрофилов и деактивации активных форм кислорода. Было показано, что 0,75% раствор метронидазола снижает яркость эритемы, количество папул и пустул при розацеа. Он обычно хорошо переносится, но может вызывать небольшое раздражение кожи. Азелаиновая кислота обладает противовоспалительным, кератолитическим и антибактериальным свойствами. Используется в виде 15% геля и 20% лосьона один или два раза в день. Иногда вызывает раздражение кожи, но обычно хорошо переносится и может использоваться длительно. Терапия лазерами, включая сосудистые лазеры или интенсивный импульсный свет (IPL-терапия), может быть полезна при резистентных эритемах и клинически значимых телеангиэктазиях, но не уменьшает частоту обострений.
Папулопустулезная розацеа
При этой форме может потребоваться сочетание местного лечения с пероральными антибиотиками. Показаны метронидазол, азелаиновая кислота, ивермектин и дапсон. Ивермектин (1% крем) полезен при легкой и умеренной розацеа. Он обладает противовоспалительным эффектом, а также оказывает влияние на клеща демодекс, способного активировать местный иммунный ответ с образованием пустул. Он применяется один раз в день в течение четырех месяцев, и при необходимости курс может быть повторен. Дапсон — антибактериальный сульфон с противовоспалительным действием, недавно одобренный в Австралии для лечения акне, а в США — для розацеа. 7.5% гель Дапсон наносится один раз в день до 12 недель. Его следует избегать у пациентов с дефицитом глюкоза-6-фосфат дегидрогеназы. К оральным антибиотикам, показанным при папуло-пустулезной форме розацеа, относятся миноциклин, доксициклин, эритромицин, кларитромицин и клиндамицин. Их эффективность в субпротивомикробных дозах достигается главным образом за счет противовоспалительного эффекта. Хотя бактерии могут внести свой вклад в развитие этой формы розацеа, доказательств для этого мало. В США используется специальный доксициклин в субмикробиотических дозах по 40 мг в день. Риск образования резистентной флоры при таких дозах меньше, чем при обычных. В Австралии доксициклин используется в ежедневной дозе 50 мг (диапазон 25-100 мг).Светочувствительность главный отрицательный эффект тетрациклинов, что предполагает избегать пребывания на солнце и использовать солнцезащитные кремы, особенно в летние месяцы. Миноциклин, вероятно, является более эффективным средством, но повышенный риск пигментации, расстройств печени и синдрома волчанки ограничивает его долгосрочное использование. Цель терапии оральными препаратами — улучшить течение розацеа до состояния, контролируемого топической терапией. Продолжительность лечения варьирует от четырех недель до многих месяцев с целью длительного подавления болезни (проактивная терапия). При низких дозах антибиотиков такие неблагоприятные влияния, как головная боль, фоточувствительность, понос и кандидоз слизистых оболочек маловероятны. Антибиотики следует принимать с пищей. Эритромицин и кларитромицин показаны у пациентов, с непереносимостью антибиотиков тетрациклинового ряда или при устойчивой к ним розацеа. Иногда оральный эритромицин может быть использован у беременных женщин с папуло-пустулезной розацеа. Оральный изотретиноин показан у пациентов с розацеа, устойчивой к местному лечению и лечению системными антибиотиками. Считается, что эффект от изотретиноина при розацеа достигается за счет понижения местного кожного иммунитета, хотя нельзя исключать его эффекта за счет изменения липидной среды кожи. Изотретиноин в низких дозах (10 мг ежедневно) может быть эффективен и оказывать меньше побочных эффектов.
Фиматозная розацеа
Как и при папуло-пустулезной розацеа оральный изотретиноин используется также и при фиматозной розацеа. Гипертрофированная ткань у пациентов с фиматозной розацеа может быть изменена и ограничена с помощью абляционных лазеров, включая углеродные или с помощью электрохирургических устройств. Обработка направлена на удаление гипертрофированных тканей с последующей пластикой. По сравнению с традиционной хирургией лазеры вызывают меньше кровотечения. Электрохирургические устройства менее предпочтительны, т.к. уступают в точности манипуляций лазерам.
Глазная розацеа
При глазной розацеа используются средства ухода за веками, препараты типа искусственной слезы и пероральные тетрациклины. При умеренных и тяжелых случаях офтальморозацеа показаны глазные капли циклоспорина, назначаемые под контролем офтальмолога.
Мониторинг пациентов
Если в течение первых шести недель наблюдается значительное клиническое улучшение, пациенту, возможно, придется оставаться на терапии в течение как минимум шести месяцев. У пациентов, получающих пероральные антибиотики в течение шести месяцев при стабилизации или улучшении течения розацеа суточную дозу постепенно титруют до минимальной и отменяют. Если реакция на антибиотик через 6 недель недостаточная, то назначается другой системный препарат (изотретиноин) или IPL-терапия.
Вывод
Розацеа может быть сложным для лечения заболеванием. Подбор терапии в соответствие с типом розацеа является важной частью в лечении. Информация о возможных триггерах обострения розацеа может позволить пациенту решить, какие из них важны для него. Одна из целей должна заключаться в том, чтобы по возможности быстрей перевести пациента с перорального на местное лечение. В терапии по показаниям используется лазерное лечение. Больных с офтальморозацеа следует своевременно направлять к офтальмологу.
Источник: Alexis Lara Rivero and Margot Whitfeld, An update on the treatment of rosacea, Aust Prescr 2018;41:20-41 Feb 2018DOI: 10.18773/austprescr.2018.004
References
- Two AM, Wu W, Gallo RL, Hata TR. Rosacea: part I. Introduction, categorization, histology, pathogenesis, and risk factors. J Am Acad Dermatol 2015;72:749-58.
- Holmes AD, Steinhoff M. Integrative concepts of rosacea pathophysiology, clinical presentation and new therapeutics. Exp Dermatol 2017;26:659-67.
- Whitfeld M, Gunasingam N, Leow LJ, Shirato K, Preda V. Staphylococcus epidermidis: a possible role in the pustules of rosacea. J Am Acad Dermatol 2011;64:49-52.
- Addor FA. Skin barrier in rosacea. An Bras Dermatol 2016;91:59-63.
- Steinhoff M, Schmelz M, Schauber J. Facial erythema of rosacea — aetiology, different pathophysiologies and treatment options. Acta Derm Venereol 2016;96:579-86.
- Webster G, Schaller M. Ocular rosacea: a dermatologic perspective. J Am Acad Dermatol 2013;69(Suppl 1):S42-3.
- Fallen RS, Gooderham M. Rosacea: update on management and emerging therapies. Skin Therapy Lett 2012;17:1-4.
- Two AM, Wu W, Gallo RL, Hata TR. Rosacea: part II. Topical and systemic therapies in the treatment of rosacea. J Am Acad Dermatol 2015;72:761-70.
- Del Rosso JQ, Thiboutot D, Gallo R, Webster G, Tanghetti E, Eichenfield LF, et al.; American Acne & Rosacea Society. Consensus recommendations from the American Acne & Rosacea Society on the management of rosacea, part 5: a guide on the management of rosacea. Cutis 2014;93:134-8.
- Lanoue J, Goldenberg G. Therapies to improve the cosmetic symptoms of rosacea. Cutis 2015;96:19-26.
- Sadeghian A, Rouhana H, Oswald-Stumpf B, Boh E. Etiologies and management of cutaneous flushing: nonmalignant causes. J Am Acad Dermatol 2017;77:391-402.
- van Zuuren EJ, Fedorowicz Z, Carter B, van der Linden MM, Charland L. Interventions for rosacea. Cochrane Database Syst Rev 2015:CD003262.
- Del Rosso JQ, Thiboutot D, Gallo R, Webster G, Tanghetti E, Eichenfield L, et al. Consensus recommendations from the American Acne & Rosacea Society on the management of rosacea, part 1: a status report on the disease state, general measures, and adjunctive skin care. Cutis 2013;92:234-40.
- Taieb A, Khemis A, Ruzicka T, Barańska-Rybak W, Berth Jones J, Schauber J, et al.; Ivermectin Phase III Study Group. Maintenance of remission following successful treatment of papulopustular rosacea with ivermectin 1% cream vs. metronidazole 0.75% cream: 36-week extension of the ATTRACT randomized study. J Eur Acad Dermatol Venereol 2016;30:829-36.
- Chang BP, Kurian A, Barankin B. Rosacea: an update on medical therapies. Skin Therapy Lett 2014;19:1-4.
- Tanghetti E, Del Rosso JQ, Thiboutot D, Gallo R, Webster G, Eichenfield LF, et al.; American Acne & Rosacea Society. Consensus recommendations from the American Acne & Rosacea Society on the management of rosacea, part 4: a status report on physical modalities and devices. Cutis 2014;93:71-6.
- Faghihi G, Khosravani P, Nilforoushzadeh MA, Hosseini SM, Assaf F, Zeinali N, et al. Dapsone gel in the treatment of papulopustular rosacea: a double-blind randomized clinical trial. J Drugs Dermatol 2015;14:602-6.
- Sbidian E, Vicaut É, Chidiack H, Anselin E, Cribier B, Dréno B, et al. A randomized-controlled trial of oral low-dose isotretinoin for difficult-to-treat papulopustular rosacea. J Invest Dermatol 2016;136:1124-9.









Комментировать