ПЕРЕЛІК СКОРОЧЕНЬ, ЩО ВИКОРИСТОВУЮТЬСЯ В ПРОТОКОЛІ
МОЗ – Міністерство Охорони Здоров’я
МКХ – Міжнародна класифікація хвороб
ПВКГ – Первинна відкритокутова глаукома
ВОТ – Внутрішньо очний тиск
ЛПЗ – Лікувально-профілактичні заклади
ПМД – Первинна медична допомога
ВМД – Вторинна медична допомога
ЛЗП – Лікарі загальної практики
ФР – Фактор ризику
КПК – Кут передньої камери
ЗН – Зоровий нерв
ДЗН – Диск зорового нерву
А.1 ПАСПОРТНА ЧАСТИНА
А.1.1 Діагноз
Первинна відкритокутова глаукома
А.1.2 Код МКХ-10:
H40.0 Підозра на глаукому
H40.1 Первинна відкритокутова глаукома
A.1.3 Протокол призначений для лікарів загальної практики – сімейних лікарів, лікарів-офтальмологів
A.1.4 Мета протоколу організація надання медичної допомоги хворим на глаукому
A.1.5 Дата складання протоколу Листопад 2011 р.
A.1.6 Дата перегляду протоколу Листопад 2013 р.
A.1.7 Список та контактна інформація осіб, які брали участь в розробці протоколу
| Риков С.О. | Головний позаштатний спеціаліст МОЗ України зі спеціальності «Офтальмологія» | |
| Шилкіна О.О. | Начальник Відділу методичного забезпечення нових технологій в охороні здоров’я ДП «Державний експертний центр МОЗ України» | |
| Бакабардіна І.І. | Лікар-офтальмолог відділення реконструктивної мікрохірургії Київської міської клінічної офтальмологічної лікарні «Центр мікрохірургії ока» | |
| Вершиніна М.Д. | Доцент курсу офтальмології Івано-Франківського НМУ | |
| Вітовська О.П. | Доцент кафедри офтальмології НМУ ім. О.О. Богомольця | |
| Владіміров Д.В. | Лікар-офтальмолог Київської міської клінічної лікарні «Центр мікрохірургії ока» | |
| Гавриш Т.Ю. | Доцент кафедри терапії і сімейної медицини факультету післядипломної освіти Івано-Франківського НМУ | |
| Глушко Л.В. | Завідувач кафедри терапії і сімейної медицини факультету післядипломної освіти Івано-Франківського НМУ | |
| Збітнєва С.В. | Лікар-офтальмолог Київської міської клінічної лікарні «Центр мікрохірургії ока» | |
| Кумчай С.К. | Представник пацієнтів | |
| Малюга В.Д. | Головний лікар Калинівської амбулаторії загальної практики – сімейної медицини Васильківського району Київської області | |
| Матюха Л.Ф. | Головний позаштатний спеціаліст МОЗ України – координатор груп спеціальності «Загальна практика – сімейна медицина» | |
| Москаленко Н.С. | Медсестра кабінету глаукоми Київської міської клінічної лікарні «Центр мікрохірургії ока» | |
| Панько О.М | Доцент курсу офтальмології Івано-Франківського НМУ | |
| Родіна В.М. | Пацієнт | |
| Степанюк Г.І. | Лікар-статистик Київської міської клінічної офтальмологічної лікарні «Центр мікрохірургії ока» | |
| Шаргородська І.В. | Доцент кафедри офтальмології НМАПО ім. П.Л. Шупика | |
| Методичний супровід та інформаційне забезпечення | ||
| Степаненко А.В. | Консультант ДП «Державний експертний центр МОЗ України» | |
| Ліщишина О.М. | Директор Департаменту стандартизації медичних послуг ДП «Державний експертний центр МОЗ України» | |
| Горох Є.Л. | Начальник Відділу якості медичної допомоги та інформаційних технологій ДП «Державний експертний центр МОЗ України» | |
| Кравець О.М. | Начальник Відділу доказової медицини ДП «Державний експертний центр МОЗ України» | |
Рецензенти
Жабоєдов Геннадій Дмитрович, доктор медичних наук, член-кор. НАМН України, професор, завідувач кафедрою офтальмології Національного медичного університету імені О.О.Богомольця;
Сергієнко Микола Маркович, доктор медичних наук, член-кор. НАН та НАМН України, професор, професор кафедри офтальмології Національної медичної академії післядипломної освіти імені П.Л.Шупика;
Кондратенко Юрій Миколайович, доктор медичних наук, професор, професор кафедри офтальмології Національної медичної академії післядипломної освіти імені П.Л.Шупика.
A.1.8 Коротка епідеміологічна інформація – загальна поширеність патології, поширеність серед окремих груп населення (віко-статевих та ін., фактори ризику, прогноз).
Первинна відкритокутова глаукома – це хронічне прогресуюче захворювання, що уражує зоровий нерв з розвитком специфічної оптичної нейропатії, характерних змін в полі зору, в ряді випадків супроводжується періодичним, або стійким підвищенням внутрішнього очного тиску (ВОТ).
Глаукома є прогресуючою зорової нейропатією, що призводить до структурних змін у диску зорового нерва (ДЗН) і порушення поля зору (ПЗ), що може призвести до серйозних порушень зору і сліпоти.
Первинна відкритокутова глаукома є найбільш поширеною формою глаукоми серед населення України.
За даними 2009 року поширеність глаукоми серед населення України віком від 15 до 100 років — 443,5 на 100 тис. (у 2006 році — 393,5), на диспансерному обліку — 396,9 на 100 тис. Глаукома займає 2-е місце серед причин первинної інвалідності і складає 16,0%.
А.2 ЗАГАЛЬНА ЧАСТИНА
А.2.1 Для установ, що надають первинну медичну допомогу
| ПОЛОЖЕННЯ ПРОТОКОЛУ | ОБГРУНТУВАННЯ | НЕОБХІДНІ ДІЇ |
| 1.Первинна профілактика
| Існують докази, що виявлення глаукоми на ранніх стадіях та своєчасне скерування до спеціалістів з метою призначення адекватного лікування знижує ризик дестабілізації ВОТ, зниження зорових функцій, запобігають ранній інвалідізації | Обов’язкові:Виявлення загальних і місцевих факторів ризику, які впливають на виникнення і прогресування глаукоми Надання інформації пацієнтам щодо глаукоми та її наслідків і необхідності контролювання ВОТ і функції зорового нерва, особливо в групах ризику. Бажані: Забезпечення пацієнтів інформаційним листком «Пам’ятка для пацієнтів. Що таке глаукома?» (додаток 3)
|
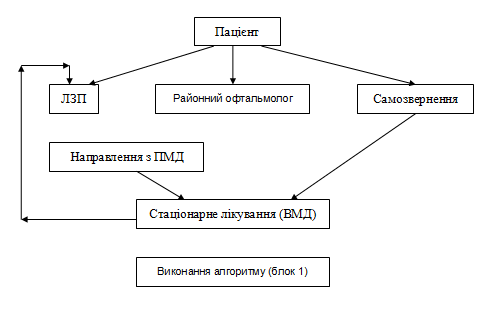
| 2.Діагностика | Діагноз глаукоми (первинної чи вторинної) встановлюється на підставі отриманих даних щодо характерних дегенеративних змін у диску зорового нерва, разом з втратою поля зору, яка прогресує, і розвитком скотом чи сліпих плям у полі зору, і може бути поставлений тільки спеціалістом з відповідною кваліфікацією і досвідом | Діагностика глаукоми проводиться на вторинному рівні медичної допомоги.Лікар загальної практики–сімейної медицини має виконати:
Обов’язково:
Бажані:
При неможливості проведення лікарем загальної практики методів діагностики – термінове скерування пацієнта до лікаря офтальмолога.
|
Вирішення питання щодо призначення лікування здійснюється лікарем офтальмологом за місцем проживання
| Спеціалізована допомога хворим на ПВКГ здійснюється виключно в спеціалізованій офтальмологічній мережі
| Обов’язкові:Під час обстеження та спеціального лікування лікар загальної практики–сімейної медицини має сприяти виконанню пацієнтом всіх рекомендацій лікаря офтальмолога та інших фахівців.
|
Всі пацієнти, яким діагностовано будь-який вид глаукоми (первинна чи вторинна) мають знаходитись під постійним спостереженням лікаря офтальмолога та лікаря загальної практики.
| Існують докази щодо можливості збереження функцій (гостроти зору, поля зору), рівня ВОТ в межах норми на час лікування глаукоми, відсутність прогресування атрофії зорового нерва протягом тривалого часу. | Обов’язкові:
Бажані: Пацієнту надається допомога у виборі іншої професії, (з урахуванням стану пацієнта), якщо є протипоказання до роботи, яку він виконує в даний час. |
А.2.2 ДЛЯ УСТАНОВ, ЩО НАДАЮТЬ ВТОРИННУ АМБУЛАТОРНУ МЕДИЧНУ ДОПОМОГУ
| |||||
| ПОЛОЖЕННЯ ПРОТОКОЛУ | ОБГРУНТУВАННЯ | НЕОБХІДНІ ДІЇ | |||
| Для того, щоб підходи до здійснення профілактики зробити успішними, вони повинні бути спеціально пристосовані до місцевого рівня. | Існують докази, що виявлення глаукоми на ранніх стадіях та своєчасне скерування до спеціалістів з метою призначення адекватного лікування знижує ризик дестабілізації ВОТ, зниження зорових функцій, запобігають ранній інвалідізації | Обов’язкові:Виявлення загальних і місцевих факторів ризику, які впливають на виникнення і прогресування глаукоми Надання інформації пацієнтам щодо глаукоми та її наслідків і необхідності контролювання ВОТ і функції зорового нерва, особливо в групах ризику. Бажані: Забезпечення пацієнтів інформаційним листком «Пам’ятка для пацієнтів. Що таке глаукома?» (додаток 3) | |||
| |||||
| Діагноз глаукоми (первинної чи вторинної) встановлюється на підставі отриманих даних щодо характерних дегенеративних змін у диску зорового нерва, разом з втратою поля зору, яка прогресує, і розвитком скотом чи сліпих плям у полі зору. Огляд за наявності розширеної зіниці є необхідним для оптимального оцінювання структур, які містяться за райдужною оболонкою, включно – зоровий нерв. | Вимірювання внутрішньоочного тиску (тонометрія) у різних категоріях пацієнтів після 40 років або при наявності характерних для глаукоми скарг дозволяє виявити глаукому на ранніх стадіях, вчасно детально обстежити пацієнта та призначити адекватне лікування.Тонографія дозволяє більш точно виявити рівень гідродинамічних порушень, а від так, підібрати максимально ефективне лікування | Обов’язкові:
Бажані:
| |||
| |||||
| Медикаментозне лікування | Доведено, що зниження рівня ВОТ зменшує ризик зниження гостроти зору та звуження поля зору. Підвищений ВОТ можна стабілізувати медикаментозно, за допомогою лазерної, фільтраційної чи циклодеструктивної хірургії.Обсяг медикаментозної терапії має відповідати важкості перебігу глаукомного процесу. За умов відсутності компенсації ВОТ та стабілізації функцій на максимальному режимі гіпотензивної терапії, хворий має бути скерований до хірургічного відділення. Вибір методу лікування в кожному окремому випадку визначається індивідуально з урахуванням перебігу захворювання, та стану пацієнта.
| Обов’язкові:
| |||
САНАТОРНО-КУРОРТНОГО ЛІКУВАННЯ | |||||
| ПОЛОЖЕННЯ ПРОТОКОЛУ | ОБГРУНТУВАННЯ | НЕОБХІДНІ ДІЇ | |||
| Пацієнти, яким діагностовано ПВКГ повинні знаходитися під постійним спостереженням лікаря загальної практики, лікаря — офтальмолога, або у глаукомному кабінеті поліклініки. | Існують докази щодо можливості збереження функцій (гостроти зору, поля зору), рівня ВОТ в межах норми, відсутність прогресування атрофії зорового нерва протягом тривалого часу при постійному спостереженні за станом пацієнта і своєчасному коригуванні лікування.. | Обов’язкові:
Бажані: Санаторно-курортне лікування у профільних санаторіях для офтальмологічних хворих
| |||
А.2.3 ДЛЯ УСТАНОВ, ЩО НАДАЮТЬ ВТОРИННУ СТАЦІОНАРНУ ДОПОМОГУ
| ОРГАНІЗАЦІЯ НАДАННЯ МЕДИЧНОЇ ДОПОМОГИ ЛІКАРЕМ-ОФТАЛЬМОЛОГОМ СТАЦІОНАРУ | ||
| ПОЛОЖЕННЯ ПРОТОКОЛУ | ОБГРУНТУВАННЯ | НЕОБХІДНІ ДІЇ |
| Всі пацієнти з ПВКГ за відсутності компенсації ВОТ на максимальному режимі гіпотензивної терапії мають бути направлені до спеціалізованого стаціонару для визначення оптимального методу подальшого лікування Усі дії спеціалістів мають бути регламентовані затвердженим локальним протоколом ЛПЗ.
| При неможливості досягнення цільового ВОТ медикаментозними засобами збереження рівня ВОТ в межах норми, зорових функцій, якості життя пацієнта можливе шляхом призначення інших видів лікування: лазерне, хірургічне, циклодеструктивні втручання. | Обов’язкові:Наявність документа про показання та протипоказання щодо інвазивних втручань у хворих з ПВКГ. Визначення ФР (вік, загальні супутні захворювання, соціальний статус пацієнта) та запобігання можливої шкоди внаслідок оперативного втручання: Ретельне передопераційне обстеження (очне та загальне, консультації суміжних спеціалістів за необхідності), обговорення з пацієнтом стосовно серйозності захворювання та можливих методів подальшого лікування, прогнозу, імовірності можливих ускладнень, важливості післяопераційної терапії.
Інформована згода пацієнта перед операцією. |
| ||
| Проведення загальних обстежень, спеціалізованих обстежень, консультацій суміжних спеціалістів відповідно до ЛПМД, за виключенням ургентних випадків госпіталізації. | Передопераційна підготовка, яка включає виявлення і лікування вогнищ хронічної інфекції, гострих станів, важких супутніх захворювань запобігає можливим післяопераційним ускладненням
| Обов’язкові:
— загальний аналіз крові — загальний аналіз сечі — кров на RW, HBsAg — цукор в крові, сечі — рівень АТ
|
— терапевта — невропатолога — ендокринолога — оториноларинголога
| ||
| ||
| Пацієнт має бути ознайомлений та згодний з метою госпіталізації до стаціонару, обсягом можливих/запланованих втручань.
| Ретельна підготовка хворого до госпіталізації значно зменшує ризик інтраопераційних та післяопераційних ускладнень, що є запорукою успішного лікування та сталого результату у майбутньому. | Обов’язкові:
Винятком можуть бути випадки ургентної госпіталізації. |
| ||
| Обсяг діагностичних заходів та їх проведення мають бути регламентовані затвердженим локальним протоколом ЛПЗ щодо ведення хворих з глаукомою.
| Ретельні передопераційні обстеження стану пацієнта (фізикальні, лабораторні) запобігають можливим негативним наслідкам лікування та погіршанню стану хворого внаслідок можливої лікарської помилки. | Обов’язкові:
Бажані: При необхідності – ультразвукова доплерографія судин голови, шиї, очного яблука.
|
| ||
| Хірургічне лікування | Усі види оперативних втручань виконуються на підставі даних діагностики відповідно до затвердженого ЛПМД за показаннями, з урахуванням об’єктивних клінічних даних: стадії процесу, ступеню декомпенсації ВОТ тощо. | Обов’язкові
|
| ||
| Усі хворі, що були прооперовані з приводу ПВКГ отримують виписку з історії хвороби і рекомендації щодо подальшого лікування та спостереження. | Мета та кінцевий результат лікування: нормалізація ВОТ, складання плану подальшого лікування, стабілізація зорових функцій, збереження якості життя пацієнта.
| Обов’язкові:
|
| ||
| Хворий на ПВКГ після медичних втручань має повернутися до максимально повноцінної якості життя. | Глаукома є хронічним захворюванням. Хворий на ПВКГ має знаходитися під наглядом лікарів протягом всього життя задля збереження сталої компенсації ВОТ та збереження зорових функцій. У разі виявлення прогресування захворювання повинна відбутися корекція терапії або застосовані інші заходи, спрямовані на повернення ВОТ в межі запланованого та стабілізації зорових функцій. | Обов’язкові:
Бажані:
|
А.3 ЕТАПИ ДІАГНОСТИКИ І ЛІКУВАННЯ
А.3.1 Алгоритм діагностики
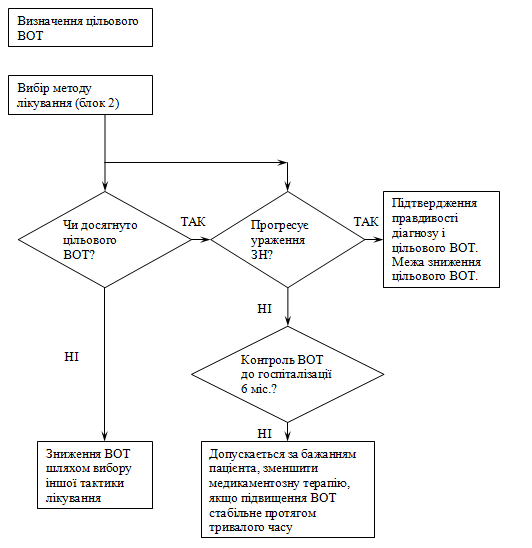
Таблиця 1. Інтервали моніторингу для пацієнтів з офтальмогіпертензією чи з підозрою на ПВКГ, яким рекомендоване лікування
| КЛІНІЧНА ОЦІНКА | ІНТЕРВАЛ СПОСТЕРЕЖЕННЯ В МІСЯЦЯХ | |||
| ВОТ на рівні цільового a | Ризик переходу в ПВКГ b | результат c | Тільки ВОТd | ВОТ, стан ДЗН, поля зору |
| ТАК | НИЗЬКА | Без змін в плані лікування | — | 12-24 |
| ТАК | ВИСОКА | Без змін в плані лікування | — | 6-12 |
| НІ | НИЗЬКА | Переглянути цільовий ВОТ, чи змінити план лікування | 1-4 | 6-12 |
| НІ | ВИСОКА | Переглянути цільовий ВОТ, чи змінити план лікування | 1-4 | 4-6 |
a – проліковані пацієнти, в яких ВОТ на рівні чи менше цільового. Якщо ВОТ не може бути адекватно контрольованим медикаментозно, звернутись до офтальмолога
b – клінічно враховувати вік, ВОТ, ССТ, стан ДЗН
c – для зміни плану лікування звернутись до лікувальних рекомендацій
d – для пацієнтів, яким вперше призначили лікування, контроль ВОТ 1-4 місяця після початку лікування.
Таблиця 2. Інтервал для моніторингу пацієнтів з ПВКГ
| КЛІНІЧНА ОЦІНКА | ІНТЕРВАЛ СПОСТЕРЕЖЕННЯ В МІСЯЦЯХ | |||
| ВОТ на рівні цільового a | Ризик переходу в ПВКГ b | результат c | Тільки ВОТd | ВОТ, стан ДЗН, поля зору |
| ТАК | НІ e | Без змін в плані лікування | — | 6-12 |
| ТАК | ТАК | Переглянути цільовий ВОТ, чи змінити план лікування | 1-4 | 2-6 |
| ТАК | НЕВПЕВНЕНО | Без змін в плані лікування | — | 2-6 |
| НІ | НІ e | Переглянути цільовий ВОТ, чи змінити план лікування | 1-4 | 6-12 |
| НІ | ТАК / НЕВПЕВНЕНО | змінити план лікування | 1-2 | 2-6 |
a – ВОТ на рівні чи нижче цільового
b – Прогресія = збільшення ушкоджень зорового нерву /або зміни полів зору, підтверджені повторюваними тестами.
c – Для зміни плану лікування звертатись до лікувальних рекомендацій
d – Для людей, які вперше розпочали лікування, контроль ВОТ 1-4 місяця після початку лікування.
e – Ні = не знайдено чи не оцінено, якщо ВОТ визначено тільки після зміни лікування.
ОПИС ОСОБЛИВОСТЕЙ ДІАГНОСТИКИ.
Діагноз ПВКГ встановлюється на підставі отриманих даних щодо характерних дегенеративних змін у диску зорового нерва, разом з втратою поля зору, яка прогресує, і розвитком скотом чи сліпих плям у полі зору. Огляд за наявності розширеної зіниці є необхідним для оптимального оцінювання структур, які містяться за райдужною оболонкою, включно – зоровий нерв.
Для установ, що надають вторинну амбулаторну та вторинну стаціонарну медичну допомогу:
- Збір скарг та анамнезу (звернути увагу на генетичний, травматичний анамнез, запальні процеси та судинні катастрофи в оці, прийом препаратів, що можуть підвищувати ВОТ, наявність супутньої патології).
- Оцінка факторів ризику.
- Візометрія.
- Рефрактометрія.
- Біомікроскопія (при необхідності – ультразвукова біомікроскопія, OCT Visante).
- Офтальмоскопія (при необхідності — аналізатори шару нервових волокон, оптична когерентна томографія — НRТ, ОСТ, GDx).
- Документування огляду зорового нерва.
- Тонометрія, добова, по Гольдману, ORA.
- Периметрія (кампіметрія, комп’ютерна).
- Тонографія.
- Гоніоскопія.
- Кератопахіметрія.
- Ультразвукова біометрія.
- При необхідності — ультразвукова допплерографія судин голови, шиї, очного яблука.
А.3.2. Алгоритм лікування
Початкова стадія – проводиться визначення оптимального (цільового) рівня ВОТ, який забезпечить збереження зорового нерва та зорових функцій.
Рекомендований рівень ВОТ – на 25% (а при глаукомі з нормальним ВОТ – на 30%) нижче від рівня, при якому виникло ураження. Цільовий ВОТ – динамічний показник, який необхідно контролювати протягом спостереження і лікування та змінювати при потребі. Медикаментозна терапія спрямовується на досягнення гіпотензивного (цільового ВОТ) та нейропротекторного (корекція трофічних та циркуляторних порушень) ефекту. Як препарати першої лінії гіпотензивної терапії застосовуються аналоги простагландинів та бета-блокатори.
Первинний контроль відбувається через тиждень. При досягненні цільового ВОТ та стабілізації, або покращенні зорових функцій (поле зору) в подальшому щоквартально контролюється гострота та поле зору, ВОТ стан ДЗН, якість життя пацієнта. При відсутності ефекту контролюють виконання пацієнтом рекомендацій лікаря та використовують комбінації препаратів різних груп: препарати простагландинів, бета-блокатори, холіноміметики, інгібітори карбоангідрази місцевої дії та системної дії або фіксовані комбіновані форми препаратів. Рекомендовано комбінувати препарати, що мають різний механізм дії. При недосягненні ефекту (погіршення поля зору, прогресування оптичної нейропатії, зниження гостроти зору, погіршення показників тонографії) рекомендовано контроль виконання пацієнтом рекомендацій лікаря, проведення лазерного лікування (лазерна трабекулопластика або лазерна селективна трабекулопластика, трабекулоспазис, циклотрабекулоспазис), або хірургічне лікування (глибока неперфоруюча склеректомія та її різновиди, віскоканалостомія, сінустрабекулоектомія тощо). З метою нейропротекції рекомендовано 1 раз на рік проведення медикаментозного лікування, направленого на корекцію трофічних та циркуляторних порушень.
Розвинена та далекозайдена стадії – Рекомендоване зниження ВОТ – на 30 – 50% від рівня, при якому виникло ураження. Цільовий ВОТ – динамічний показник, який необхідно контролювати протягом спостереження і лікування та змінювати при потребі. При неефективності медикаментозної терапії (див. вище), тобто відсутності стабілізації глаукомного процесу (погіршення поля та гостроти зору, прогресування оптичної нейропатії, погіршення показників тонографії) – фільтруючі антиглаукоматозні операції (можливо з застосуванням антиметаболітів, дренажів). З метою нейропротекції рекомендовано 2 рази на рік проведення медикаментозного лікування, спрямованого на корекцію трофічних та циркуляторних порушень, за показаннями з цією ж метою можливе хірургічне лікування.
Термінальна глаукома – YAG лазерна циклофотокоагуляція, циклодіаліз, циклокріотерапія, субсклеральна цикловітректомія, дренування кута передньої камери та задньої камери ока, алкоголізація циліарного вузла, ретробульбарне введення хлорпромазину, енуклеація.
А.3.3. Схема медикаментозного лікування
Препарати першої лінії гіпотензивної терапії – препарати простагландинів та бета-блокатори
Первинний контроль відбувається через тиждень.
- При досягненні цільового ВОТ та стабілізації, або покращенні зорових функцій в подальшому щоквартально контролюється стан ДЗН, гострота та поле зору, ВОТ, якість життя пацієнта.
- При відсутності ефекту:
а) контроль виконання пацієнтом рекомендацій лікаря;
б) використання комбінації препаратів різних груп: аналоги простагландинів, бета-блокатори, холіноміметики, інгібітори карбоангідрази місцевої дії та системної дії або фіксовані комбіновані форми препаратів.
Рекомендовано комбінувати препарати, що мають різний механізм дії.
- При подальшому недосягненні ефекту (погіршення поля зору, прогресування оптичної нейропатії, зниження гостроти зору, погіршення показників тонографії) рекомендовано контроль виконання пацієнтом рекомендацій лікаря, проведення ІНШИХ ВИДІВ ЛІКУВАННЯ.
При переході до інших видів лікування (лазерна пластика трабекули, фільтруюча хірургічна операція (неперфоріруюча або перфоруюча), циклодеструктивна хірургічна операція) застосовується СУПУТНЯ медикаментозна терапія (протизапальна, антибактеріальна, судинна, десенсибілізуюча, тканинна, гіпотензивна, тощо)
З метою нейропротекції рекомендовано 1 раз на рік проведення медикаментозного лікування, яке направлене на корекцію трофічних та циркуляторних порушень.
А.3.4. Алгоритм виписки зі стаціонару
- Досягнута мета лікування: нормалізація ВОТ, встановлення гіпотензивного режиму, стабілізація зорових функцій, збереження якості життя пацієнта.
- Пацієнт отримує виписку з історії хвороби, детальні рекомендації щодо подальшого лікування.
- Працездатні отримують лікарняний лист, що подовжується дільничнім лікарем.
- Призначається щонайменше один контрольний огляд.
Критерії виписки зі стаціонару:
Хворий на ПВКГ може бути виписаний зі стаціонару за умов задовільного загального стану, компенсації ВОТ (досягнення запланованого ВОТ), відсутності запального процесу в оперованому оці та у разі відсутності потреби у парентеральних методах лікування.
А.3.5. Алгоритм реабілітації
- ПВКГ – хронічне захворювання, що потребує нагляду на протязі всього життя.
- Хворі непрацездатні – 2 тижні, після оперативного втручання – 3 тижні.
- Періодичність контрольних оглядів встановлюється лікарем загальної практики або поліклінічним лікарем-офтальмологом не рідше ніж 1 раз на 3 місяці, якщо лікарем стаціонару не призначено інший термін.
- Періодичне підвищення ВОТ вище норми при відповідному лікуванні протягом декількох відвідувань зобов’язує лікаря-офтальмолога поліклініки до корекції лікування, в разі необхідності, направляти в стаціонар для виконання повторного оперативного втручання.
- Диспансеризація – контроль внутрішньоочного тиску, гостроти зору, поля зору, стану зорового нерва, показників топографії, контроль виконання пацієнтом рекомендацій лікаря.
- Показані: обмеження фізичного навантаження, роботи з нервовим напруженням, роботи в нічний час, водна дієта, обмеження стимулюючих напоїв.
- Вимоги до дієтичних призначень і обмежень: згідно консультації.
А.3.6. Алгоритм профілактики
Для того, щоб підходи до здійснення профілактики зробити успішними, вони повинні бути спеціально пристосовані до місцевого рівня і мають розглядати бар’єри у наведеному питанні, потребуючи при цьому перебудови системи медичної допомоги. Для профілактики глаукоми необхідно:
- Обов’язково документувати стан і функції зорового аналізатора під час огляду.
- Розрахувати показник ВОТ, нижче якого навряд чи буде відбуватися подальше ураження зорового нерва. Це цільовий показник, тобто ВОТ, якого слід досягти.
- Підтримувати ВОТ на цьому (чи більш низькому) рівні шляхом відповідних терапевтичних втручань.
- Проводити моніторинг стану зорового нерва для виявлення можливих уражень, і при погіршенні стану – зниження показника цільового ВОТ до нижчого показника.
- Звести до мінімуму побічні ефекти лікування та їхній вплив на зір, загальний стан і ЯЖ пацієнтів.
- Інформувати пацієнта про наслідки глаукоми.
- Навчити та залучити пацієнтів до самостійного контролю зорових функцій.
- Інформувати населення щодо причин, ранніх ознак, методів профілактики, лікування та наслідків глаукоми.
- Забезпечити пацієнтів спеціальними брошурами з цієї теми.
А.4 РЕСУРСНЕ ЗАБЕЗПЕЧЕННЯ ВИКОНАННЯ ПРОТОКОЛУ
А.4.1 ВИМОГИ ДЛЯ УСТАНОВ, ЯКІ НАДАЮТЬ ПЕРВИННУ ДОПОМОГУ
А.4.1.1 Кадрові ресурси:
Лікар загальної практики — сімейний лікар, який має сертифікат, пройшов післядипломну підготовку в дворічній інтернатурі або на 6-місячному циклі спеціалізації; медична сестра загальної практики
А.4.1.2 Матеріально-технічне забезпечення.
Відповідно до наказу МОЗ № 404 від 20.06.2006 року щодо табельного оснащення амбулаторій загальної практики — сімейної медицини має бути наступне офтальмологічне обладнання: апарат Рота повногабаритний з таблицями Сивцева-Голована та таблиця Рабкіна, лупа бінокулярна, тонометр очний, набір пробних очкових лінз (малий), оправа пробна універсальна.
А.4.2. ВИМОГИ ДЛЯ УСТАНОВ, ЯКІ НАДАЮТЬ ВТОРИННУ ДОПОМОГУ
А.4.2.1 Кадрові ресурси (кваліфікаційні вимоги).
Кваліфікація персоналу, який надає допомогу: лікар офтальмолог, лікар офтальмолог-хірург, медична сестра. Медичний персонал суміжних спеціальностей. Організатори охорони здоров’я. Молодший медичний персонал.
А.4.2.2 Матеріально-технічне забезпечення.
Обладнання: офтальмоскоп, щілинна лампа, лінза Гольдмана, гоніоскоп, тонометр Маклакова, тонометр Гольдмана, пневмотонометр, ORA, тонограф, статичний периметр Humphrey, рефрактокератометр, пахіметр, операційні мікроскопи, лазер, оптикокогерентні томографи заднього відрізку ока, скануючий лазерний поляриметр, скануюча лазерна конфокальна система HRT, прилади ультразвукової біомікроскопії, оптикокогерентної томографії переднього відділу ока та шемпфлюг сканування. При наданні медичної допомоги пацієнтам з ПВКГ в процесі спеціального лікування потрібно: перев’язувальний матеріал, препарати простагландинів, бета-адреноблокатори, інгібітори карбоангідрази, холіноміметики, симпатоміметики для лікування глаукоми, комбіновані лікарські препарати, препарати для супровідної терапії, рідкий азот для операції, лабораторні реактиви і обладнання, дезінфікуючі і миючі засоби, етанолу розчин, шприци, піпетки, витратні матеріали, бланки медичних документів, техніка для роботи з інформацією.
А.5 КЛІНІЧНІ ІНДИКАТОРИ
Назва індикатора.
Наявність у сімейного лікаря, лікаря офтальмолога локального протоколу ведення хворого з глаукомою первинною відкритокутовою
- Зв‘язок індикатора із затвердженими настановами, стандартами та протоколами медичної допомоги.
Індикатор ґрунтується на положеннях Уніфікованого клінічного протоколу медичної допомоги «Глаукома первинна відкритокутова» (первинна та вторинна медична допомога).
- Організація (заклад охорони здоров‘я), яка має обчислювати індикатор.
Регіональне управління охорони здоров‘я
- Організація (заклад охорони здоров‘я), яка надає необхідні вихідні дані.
Дані надаються сімейними лікарями (амбулаторіями сімейної медицини, центрами первинної медико-санітарної допомоги), лікарями офтальмологами, розташованими в районі обслуговування, до регіонального управління охорони здоров‘я.
- Характеристики знаменника індикатора.
5.1.5.1. Джерело (первинний документ).
Звіт регіонального управління охорони здоров‘я, який містить інформацію про кількість сімейних лікарів (амбулаторій сімейної медицини, центрів первинної медико-санітарної допомоги), лікарів офтальмологів, зареєстрованих в районі обслуговування
5.1.5.2. Опис знаменника.
Знаменник індикатора складає загальна кількість сімейних лікарів (амбулаторій сімейної медицини, центрів первинної медико-санітарної допомоги), лікарів офтальмологів, зареєстрованих в районі обслуговування.
- Характеристики чисельника індикатора.
5.1.6.1. Джерело (первинний документ).
ЛПМД, наданий сімейним лікарем (амбулаторією сімейної медицини, центром первинної медико-санітарної допомоги), лікарем офтальмологом
5.1.6.2. Опис чисельника.
Чисельник індикатора складає загальна кількість сімейних лікарів (амбулаторій сімейної медицини, центрів первинної медико-санітарної допомоги), лікарів офтальмологів, зареєстрованих в районі обслуговування, для яких задокументований факт наявності локального протоколу медичної допомоги хворим на глаукому первинну відкритокутову (наданий екземпляр ЛПМД).
- Алгоритм обчислення індикатора.
5.1.7.1. Тип підрахунку.
Ручне обчислення.
5.1.7.2. Детальний опис алгоритму.
Індикатор обчислюється регіональним управлінням охорони здоров‘я після надходження інформації від всіх сімейних лікарів (амбулаторій сімейної медицини, центрів первинної медико-санітарної допомоги), лікарів офтальмологів, зареєстрованих в районі обслуговування. Значення індикатора обчислюється як відношення чисельника до знаменника на наводиться у відсотках.
- Зауваження щодо інтерпретації та аналізу індикатора.
Даний індикатор характеризує організаційний аспект запровадження сучасних медико-технологічних документів (ЛПМД) на первинному і вторинному рівні охорони здоров‘я регіону. Якість медичної допомоги хворим на глаукому первинну відкритокутову, відповідність надання медичної допомоги вимогам ЛПМД, відповідність ЛПМД чинним УКПМД даним індикатором висвітлюватися не може, але для аналізу цих аспектів необхідне обов‘язкове запровадження ЛПМД в закладах охорони здоров‘я.
Бажаний рівень значення індикатора :
2012 рік – 50%
2013 рік – 90%
2014 рік та подальший період – 100%.
- Назва індикатора.
Відсоток пацієнтів, для яких отримано інформацію про медичний стан протягом звітного періоду
- Зв‘язок індикатора із затвердженими настановами, стандартами та протоколами медичної допомоги.
Індикатор ґрунтується на положеннях Уніфікованого клінічного протоколу медичної допомоги «Глаукома первинна відкритокутова» (первинна та вторинна медична допомога).
- Організація (заклад охорони здоров‘я), яка має обчислювати індикатор.
Сімейний лікар (амбулаторія сімейної медицини, центр первинної медико-санітарної допомоги).
Регіональне управління охорони здоров‘я.
- Організація (заклад охорони здоров‘я), яка надає необхідні вихідні дані.
Дані про кількість хворих, які складають чисельник та знаменник індикатора, надаються сімейними лікарями (амбулаторіями сімейної медицини, центрами первинної медико-санітарної допомоги), розташованими в районі обслуговування, до регіонального управління охорони здоров‘я.
- Характеристики знаменника індикатора.
5.2.5.1. Джерело (первинний документ).
Медична карта амбулаторного хворого (форма 025/о)
Контрольна карта диспансерного нагляду (форма 030/о)
5.2.5.2. Опис знаменника.
Знаменник індикатора складає загальна кількість пацієнтів, які перебувають під диспансерним наглядом у сімейного лікаря (амбулаторії сімейної медицини, центру первинної медико-санітарної допомоги), з діагнозом «Глаукома первинна відкритокутова».
- Характеристики чисельника індикатора.
5.2.6.1. Джерело (первинний документ).
Медична карта амбулаторного хворого (форма 025/0), вкладний листок №2 «Щорічний епікриз на диспансерного хворого»)
Контрольна карта диспансерного нагляду (форма 030/о) (пункт «7.Контроль відвідувань»)
5.2.6.2. Опис чисельника.
Чисельник індикатора складає загальна кількість пацієнтів сімейного лікаря (амбулаторії сімейної медицини, центру первинної медико-санітарної допомоги), з діагнозом «Глаукома первинна відкритокутова», для яких наведена інформація про медичний стан хворого із зазначенням відсутності або наявності прогресування захворювання).
- Алгоритм обчислення індикатора.
5.2.7.1. Тип підрахунку.
Ручне обчислення.
При наявності автоматизованої технології ЗОЗ, в якій обробляються формалізовані дані щодо медичної допомоги в обсязі, що відповідає Медичній карті амбулаторного хворого (форма 025/0) або Контрольній карті диспансерного нагляду (форма 030/о) – автоматизована обробка.
5.2.7.2. Детальний опис алгоритму.
Індикатор обчислюється сімейним лікарем (амбулаторією сімейної медицини, центром первинної медико-санітарної допомоги) шляхом ручного або автоматизованого аналізу інформації Медичних карт амбулаторного хворого (форма 025/0) або Контрольних карт диспансерного нагляду (форма 030/о).
Індикатор обчислюється регіональним управлінням охорони здоров‘я після надходження від всіх сімейних лікарів (амбулаторій сімейної медицини, центрів первинної медико-санітарної допомоги), зареєстрованих в регіоні обслуговування, інформації щодо загальної кількості пацієнтів сімейного лікаря (амбулаторії сімейної медицини), з діагнозом «Глаукома первинна відкритокутова», а також тих з них, для яких наведена інформація про медичний стан хворого протягом звітного періоду.
Значення індикатора обчислюється як відношення чисельника до знаменника та наводиться у відсотках.
- Зауваження щодо інтерпретації та аналізу індикатора.
При аналізі індикатора слід враховувати неприпустимість формального та необґрунтованого віднесення до чисельника індикатора тих хворих, для яких не проводилося медичного огляду сімейним лікарем (амбулаторією сімейної медицини, центром первинної медико-санітарної допомоги) протягом звітного періоду. В первинній медичній документації мають бути задокументовані факти медичного огляду хворого, а також наявність або відсутність повторних проявів (рецидивів) захворювання.
Хворі, для яких такі записи в медичній документації відсутні, не включаються до чисельника індикатора, навіть у випадку, якщо сімейний лікар (амбулаторія сімейної медицини, центр первинної медико-санітарної допомоги) має достовірну інформацію про те, що хворий живий та перебуває на території обслуговування (за відсутності даних медичного огляду).
Цільовий (бажаний) рівень значення індикатора на етапі запровадження УКПМД не визначається заради запобігання викривленню реальної ситуації внаслідок адміністративного тиску.
- Назва індикатора.
Відсоток пацієнтів, направлених до спеціалізованого стаціонару протягом звітного періоду
- Зв‘язок індикатора із затвердженими настановами, стандартами та протоколами медичної допомоги.
Індикатор грунтується на положеннях Уніфікованого клінічного протоколу медичної допомоги «Глаукома первинна відкритокутова» (вторинна медична допомога).
- Організація (заклад охорони здоров‘я), яка має обчислювати індикатор.
Заклад охорони здоров‘я вторинного рівня.
Регіональне управління охорони здоров‘я.
- Організація (заклад охорони здоров‘я), яка надає необхідні вихідні дані.
Дані про кількість хворих, які складають чисельник та знаменник індикатора, надаються закладами охорони здоров‘я вторинного рівня, розташованими в районі обслуговування, до регіонального управління охорони здоров‘я.
Характеристики знаменника індикатора.
5.2.5.1. Джерело (первинний документ).
Медична карта амбулаторного хворого (форма 025/о)
Медична карта стаціонарного хворого (форма 003/о)
5.3.5.2. Опис знаменника.
Знаменник індикатора складає загальна кількість пацієнтів з діагнозом «Глаукома первинна відкритокутова», які отримали лікування (консультацію) в закладі охорони здоров‘я протягом звітного періоду.
Пацієнти, які отримали стаціонарне лікування (для яких наявна Медична карта стаціонарного хворого з датою вибуття зі стаціонара в межах звітного періоду) відносяться до чисельника та знаменника індикатора в тому випадку, коли діагноз «Глаукома первинна відкритокутова» вказаний як заключний клінічний основний діагноз (пункт 11а ф. 003/о).
- Характеристики чисельника індикатора.
5.3.6.1. Джерело (первинний документ).
Медична карта амбулаторного хворого (форма 025/0), вкладний листок №2 «Щорічний епікриз на диспансерного хворого»)
Медична карта стаціонарного хворого (форма 003/о)
5.3.6.2. Опис чисельника.
Чисельник індикатора складає загальна кількість пацієнтів закладу охорони здоров‘я з діагнозом «Глаукома первинна відкритокутова», для яких наведена інформація про направлення до спеціалізованого закладу охорони здоров‘я (третинний рівень) для консультації або лікування.
- Алгоритм обчислення індикатора.
5.3.7.1. Тип підрахунку.
Ручне обчислення.
При наявності автоматизованої технології ЗОЗ, в якій обробляються формалізовані дані щодо медичної допомоги в обсязі, що відповідає Медичній карті амбулаторного хворого (форма 025/0) або Медичній карті стаціонарного хворого (форма 003/0) – автоматизована обробка.
5.3.7.2. Детальний опис алгоритму.
Індикатор обчислюється організаційно-методичним відділом закладу охорони здоров‘я шляхом ручного або автоматизованого аналізу інформації Медичних карт амбулаторного хворого (форма 025/0) або Медичних карт стаціонарного хворого (форма 003/0).
Індикатор обчислюється регіональним управлінням охорони здоров‘я після надходження від всіх закладів охорони здоров‘я вторинного рівня, зареєстрованих в регіоні обслуговування, інформації щодо загальної кількості пацієнтів закладу з діагнозом «Глаукома первинна відкритокутова», а також тих з них, для яких наведена інформація про направлення хворого до спеціалізованого закладу охорони здоров‘я третинного рівня протягом звітного періоду.
Значення індикатора обчислюється як відношення чисельника до знаменника та наводиться у відсотках.
- Зауваження щодо інтерпретації та аналізу індикатора.
Індикатор має надати загальну інформацію щодо кількості та складу пацієнтів, які направляються до спеціалізованого стаціонару (третинний рівень). Обгрунтованість таких направлень може бути предметом подальшого більш детального аналізу.
Цільовий (бажаний) рівень значення індикатора на етапі запровадження УКПМД не визначається заради запобігання викривленню реальної ситуації внаслідок адміністративного тиску.
Б. БІБЛІОГРАФІЯ
- Електронний документ «Адаптована клінічна настанова, заснована на доказах «Глаукома первинна відкритокутова», 2011
- Наказ від 27.07.1998 р. № 226 «Про затвердження Тимчасових галузевих уніфікованих стандартів медичних технологій діагностично-лікувального процесу стаціонарної допомоги дорослому населенню в лікувально-профілактичних закладах України та Тимчасових стандартів обсягів діагностичних досліджень, лікувальних заходів та критерії якості лікування дітей. «
- Наказ від 15.03.2007 р. № 117 «Про затвердження протоколів надання медичної допомоги за спеціальністю «Офтальмологія»»
- Наказ від 06.02.2008 р. № 56 «Про затвердження клінічних протоколів санаторно-курортного лікування в санаторно-курортних закладах (крім туберкульозного профілю) для дорослого населення»
- Наказ від 07.02.2008 р. № 57 «Про затвердження державних соціальних нормативів у сфері реабілітації інвалідів
- Наказ МОЗ України від 20.06.2006 № 404 «Про внесення змін до наказу МОЗ від 22.05.06 р. № 308 Про затвердження табелю оснащення фельдшерсько — акушерських пунктів, лікарських амбулаторій (у т.ч. амбулаторій загальної практики-сімейної медицини) та підрозділів первинної медико — санітарної допомоги лікувально-профілактичних закладів»
| Директор Департаменту лікувально-профілактичної допомоги МОЗ України | Хобзей М.К. |
В. ДОДАТКИ
ДОДАТОК № 1.
Таблиця 1. Клінічна класифікація ПВКГ*
| Форма | Стадія | Стан ВОТ | Динаміка зорових функцій |
| Початкова (I) | Нормальний (А) | Стабілізована | |
| Відкритокутова | Розвинута (П) | Помірно підвищений (В) | Нестабілізована |
| Далекозайдена (ІІІ) | Високий (С) | ||
| Термінальна (ІV) | |||
| Підозра на глаукому | |||
Таблиця 2. Додаткова схема класифікації ПВКГ*
| Форма глаукоми | Різновид | Місце основного блоку відтоку |
| ПВКГ | Звичайна (Проста)Псевдоєксфоліативна Пігментна | Трабекулярна зонаІнтрасклеральна зона Шлемов канал |
| Змішана | Комбіновані ураження | |
| Преглаукома |
* Национальное руководство по глаукоме, Москва, 2008.
ДОДАТОК № 2.
ВИЗНАЧЕННЯ, ЯКІ ВИКОРИСТОВУЮТЬСЯ У ПРОТОКОЛІ
Первинна відкритокутова глаукома – це хронічне прогресуюче захворювання, що уражує зоровий нерв з розвитком специфічної оптичної нейропатії, характерних змін в полі зору, в ряді випадків супроводжується періодичним, або стійким підвищенням внутрішнього очного тиску (ВОТ).
Фактори ризику
Фактори ризику, що впливають на виникнення та прогресування глаукоми, ділять на загальні і місцеві. До перших належать вік старше 60-65 років, неблагополучна спадковість, цукровий діабет, артеріальна гіпотонія, гіпотиреоз, діенцефальна патологія.
Місцеві фактори ризику включають зміни в оці, викликані міопією, дистрофією райдужки, псевдоексфоліативним синдромом, синдромом пігментної дисперсії.
До факторів ризику відносять також більшу величину відношення діаметру екскавації до діаметру ДЗН (Е / Д> 0,5), періпапіллярну β — зону. Виявлення факторів ризику має значення як для діагностики глаукоми, так і для призначення адекватного лікування в кожному конкретному випадку.
Цільовий ВОТ – це ВОТ для даного окремого пацієнта з ПВКГ, при якому градчата пластинка займає своє фізіологічне положення, не відбувається прогресування глаукомної екскавації ДЗН, та погіршення зорових функцій.
ДОДАТОК № 3.
ПАМ’ЯТКА ДЛЯ ПАЦІЄНТІВ
Що таке ГЛАУКОМА? Глаукома, це хронічне захворювання, що характеризується поступовою втратою зорових функцій, що веде до повної та необоротної сліпоти, якщо вчасно не було встановлено діагноз та проведена відповідна терапія.
- Глаукома – це хронічне захворювання, яке потребує постійного контролю та спостереження лікарів.
- Хворий на глаукому отримує від лікаря відповідні рекомендації щодо лікування (місцевого, загального, режиму праці, способу життя та інші).
- Запорукою успішного лікування є суворе дотримання призначень та рекомендацій лікаря.
- Хворий не повинен самостійно, без узгодження з лікарем змінювати режим, кратність прийому ліків.
- Лікарем призначаються регулярні огляди, графік яких встановлюється індивідуально.
- Пацієнт повинен інформувати лікаря про усі зміни зорових функцій та відчуттів, як він їх відчуває, та повідомляти про загальний стан
ДОДАТОК № 4.
Форма поінформованої згоди пацієнта на медичну допомогу (стандартизована форма, затверджена МОЗ)
ДОДАТОК №5.
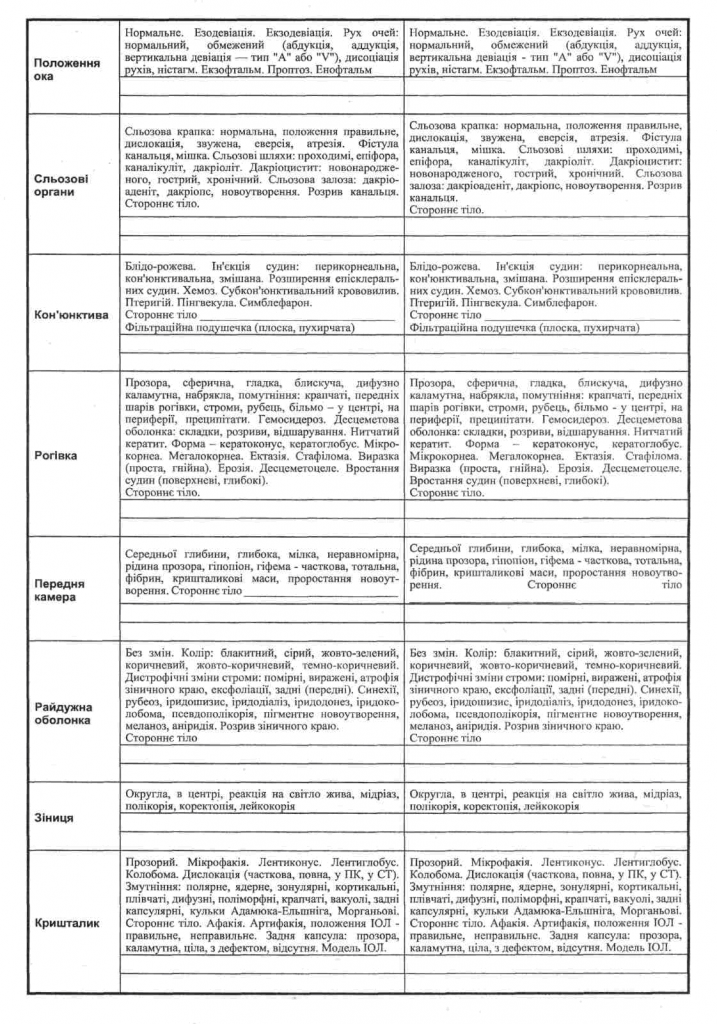
Додаток до медичної картки амбулаторного хворого (ф.025/о).
МІНІСТЕРСТВО ОХОРОНИ ЗДОРОВ’Я УКРАЇНИ
№ карти ________ Поліклінічне консультативно-діагностичне відділення
Дата оформлення карти «___» __________ 200 __ р.
МЕДИЧНА КАРТА ОФТАЛЬМОЛОГІЧНОГО ХВОРОГО
- П.І.Б. ________________________________________________________
- Стать (ч-1, ж-2) _____ Вік ______ Місце проживання (к-1, у-2, з-3) ______
- Адреса _______________________________________________________
________________________________________________________________
Телефон ________________________________________________________
- Місце роботи, професія _________________________________________
- Ким направлений ______________________________________________
- Діагноз консультативного відділення ______________________________
OD __________________________________________________________
OS __________________________________________________________
- Діагноз при направленні_________________________________________
OD _____________________________________________________________
OS _____________________________________________________________
- Перебіг захворювання: (одуж.-1, покращення – 2, без змін – 3, погіршення – 4, переведений – 5 куди ________________________________________________, помер – 6)
Додаток до медичної картки стаціонарного хворого (ф.003/о).
ДОДАТОК № 6.
Нагляд за місцем проживання у (офтальмолога)












Комментировать