Изучение клинических особенностей, эффективности лечения и прогноза симптоматической эпилепсии у детей и подростков. Результаты проведенных исследований.
Прохорова А.В.
Ташкентская медицинская академия, Узбекистан
Распространенность эпилепсии в детском и подростковом возрастах составляет 0,5-0,8 %, однако однократные эпилептические или эпилептиформные приступы встречаются в 10 раз чаще. Частота эпилепсии неуклонно увеличивается, преимущественно за счет не генуинных (то есть обусловленных наследственными факторами), а симптоматических форм, которые являются следствием резидуального или процессуального поражения головного мозга с формированием структурного или функционального его дефекта [1-3].
К основным причинам симптоматической эпилепсии (СЭ) у детей и подростков относятся врожденные аномалии головного мозга, внутриутробные инфекции, хромосомные синдромы и наследственные болезни обмена веществ, родовые повреждения центральной нервной системы, нейроинфекции, опухоли мозга и черепно-мозговые травмы [10, 11].
Цель исследования изучение клинических особенностей, эффективности лечения и прогноза симптоматической эпилепсии у детей и подростков.
Материалы и методы
Среди 322 пациентов с эпилепсией, обратившихся в отделение детской неврологии Ташкентской медицинской академии за специализированной помощью, методом сплошной выборки было выявлено 214 детей с симптоматической эпилепсией (135 мальчиков и 79 девочек в возрасте от 6 месяцев до 14 лет). Диагноз эпилепсии базировался на определении заболевания Международной противоэпилептической лиги (ILAE) [6]. Все случаи эпилепсии были классифицированы по характеру приступов (классификация Киото, 1981). Этиология заболевания устанавливалась на основании идентификации в каждом конкретном случае фактической причинно-следственной взаимосвязи между инициальным повреждением (ИП) (initialprecipitatinginjuryначальное повреждение мозга, обусловливающее развитие эпилепсии) и последующим присоединением приступов. Длительность латентного периода (ЛП) отрезка времени между действием ИП и первым эпилептическим припадком у обследованных больных составила от нескольких суток до 2 лет, длительность активной эпилепсии от 6 месяцев до 10 лет.
Обследование включало тщательный сбор анамнеза и анализ медицинской документации, клинический и неврологический осмотр, рутинную электроэнцефалографию (ЭЭГ) и/или ЭЭГвидеомониторинг, магнитно-резонансную томографию головного мозга, лабораторные анализы. Срок катамнестического наблюдения варьировал от 1 года до 5 лет.
Всем пациентам была назначена впервые или подвергнута коррекции текущая терапия антиэпилептическими препаратами. Частоту приступов оценивали на основании дневников приступов, заполняемых родителями пациентов. В зависимости от частоты возникновения приступы были разделены на редкие (менее 1 за месяц), средние (от 1 до 10 за месяц) и частые (более 10 за месяц). Ремиссию констатировали при полном отсутствии приступов за все время катамнестического наблюдения, улучшение при снижении частоты приступов на 50% и более от первоначального их числа, в остальных случаях антиэпилептическая терапия была расценена как неэффективная.
Результаты и обсуждение
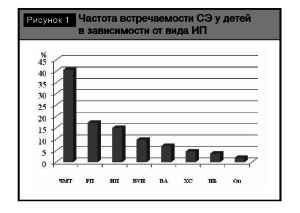
Проведенный анализ показал, что среди обследованных детей самой частой причиной возникновения симптоматической эпилепсии являлась черепно-мозговая травма (ЧМТ) 40,7±3,36% обследованных (рис. 1). На втором месте среди причин, вызвавших развитие симптоматической эпилепсии в детском возрасте, оказались родовые повреждения центральной нервной системы (РП) и нейроинфекции (НИ). Данные ИП имели место соответственно у 17,3±2,59% и 15±2,44% детей. Реже встречались последствия внутриутробных инфекций (ВУИ) у 9,8±2,03%, врожденные аномалии развития головного мозга (ВА) у 7±1,75%, наследственные болезни обмена веществ (НБ) у 3,7±1,30%, хромосомные синдромы (ХС) у 4,7 ±1,44% и опухоли головного мозга (Оп) у 1,9±0,93% обследованных.
По данным нейрофизиологического обследования было выявлено, что у 27,1% детей эпилептогенный очаг локализовался в лобной доле, у 25,2% в височной, у 14,9% -в теменной и у 7,5% -в затылочной. Таким образом, наибольшим потенциалом в отношении эпилептогенеза у детей с симптоматической эпилепсии обладает фронто-темпоральная область коры головного мозга. Полученные данные согласуются с мнением ряда исследователей, которые описывают так называемую «темпорализацию» симптоматической неокортикальной эпилепсии [4, 9]. Кроме этого, у 10,3% пациентов отмечалось одновременно несколько очагов эпилептогенеза. У 14,9% локализация очага не была установлена вследствие отсутствия на момент обследования патологических изменений по данным ЭЭГ и МРТ или их противоречия картине приступов, а также при наличии фармакоиндуцированной ЭЭГ. При этом у 71,4% пациентов с нелокализованным инструментальными методами очагом клиническая картина приступа указывала на его происхождение из височной доли. В данном случае нельзя не согласиться с рядом авторов, указывающих на то, что визуальный анализ МРТ при симптоматической эпилепсии не всегда достаточно информативен. В частности, для выявления двусторонней гиппокампальной атрофии необходимо проведение волюметрического МРТ-исследования височных долей мозга [2, 5].
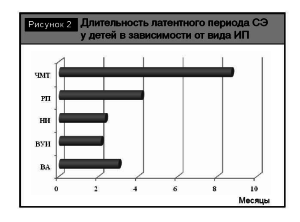
Анализ средней длительности латентного периода симптоматической эпилепсии среди детей с различным характером ИП показал, что наиболее короткий ЛП у пациентов, перенесших ВУИ и нейроинфекции (рис. 2). В данных группах у всех обследованных эпилепсия дебютировала в течение нескольких месяцев после воздействия ИП (2,1 ±0,18 и 2,3±0,18 мес. соответственно). Латентный период при ВА и РП был более длительным (3,01±0,60 и 4,2±0,30 мес. соответственно), однако достоверные различия с предыдущими двумя группами обнаружены только у больных с РП (Р<0,05). У детей с симптоматической эпилепсии вследствие черепномозговой травмы, длительность ЛП в среднем составила 8,7±0,59 мес. и имела достоверную разницу (Р<0,05) со всеми остальными группами. При этом не было выявлено достоверной разницы (Р>0,05) в длительности латентного периода у пациентов в зависимости от степени тяжести перенесенной черепно-мозговой травмы. Так, у детей, перенесших черепно-мозговую травму легкой степени тяжести (п=26), ЛП составил 9,0±1,23 мес., после средней (п=32) и тяжелой (п=29) 9,3±1,02 и 8,0±0,87 мес. соответственно. Полученные данные представляют интерес, поскольку отличаются от данных ряда авторов, в чьих исследованиях прослежена определенная длительность латентного периода при посттравматической эпилепсии в зависимости от степени тяжести полученной черепномозговой травмы [7]. Возможно, это объясняется тем, что мы использовали метод сплошной выборки и проводили исследование исключительно у детей. Пациенты с ХС, НБ и Оп были исключены из анализа, так как в данных группах не представлялось возможным определить точное время, а следовательно, и длительность латентного периода.
Полученные данные позволяют говорить о том, что наиболее быстро к развитию симптоматической эпилепсии у детей приводят ВУИ, НИ и РП. Очевидно, это связано с наиболее ранним (в случае ВУИ и РП) и достаточно длительным и агрессивным (в случае НИ) воздействием данных ИП на морфоструктуру мозга, рост и развитие которого еще не закончены. Более длительный латентного периода в остальных случаях и, в частности, при травматических повреждениях головного мозга, можно, по-видимому, объяснить большими компенсаторными возможностями детского мозга, для которого характерны активный синаптогенез и процесс спрутинга [8].
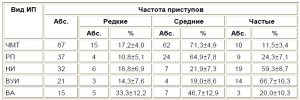
Частота возникновения эпилептических приступов и эффективность проводимой терапии также имеют определенную зависимость от характера ИП (пациенты с ХС, НБ и Оп были исключены из анализа вследствие недостаточного числа наблюдений). Так, частые припадки были наиболее характерны для детей с ВУИ и НИ (Р<0,05), средняя частота пароксизмов преобладала в группе ЧМТ и РП (Р<0,05), у пациентов с ВА не было выявлено достоверных различий между частотой припадков, но отмечалась тенденция к преобладанию средней частоты их встречаемости (табл. 1)
Таблица 1. Частота встречаемости приступов у детей с симптоматической эпилепсией в зависимости от вида инициального повреждения
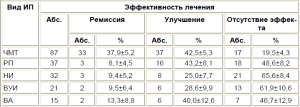
Оценка эффективности проводимой антиэпилептической терапии показала, что частота достижения ремиссии у детей с черепно-мозговой травмой была достоверно выше (Р<0,05), чем во всех остальных анализируемых группах, где данные показатели были значительно ниже и не имели достоверных различий между собой (Р>0,05) (табл. 2). Отчетливая тенденция к наименьшей эффективности лечения наблюдалась у детей с ВУИ и НИ, что согласуется с наибольшей частотой припадков в этих группах. Для детей с РТ и ВА в равной степени были характерны улучшение и отсутствие эффекта от проводимой терапии, но полной ремиссии удавалось достичь также у небольшого количества больных. Полученные данные свидетельствуют о значительном влиянии характера ИП на эффективность лечения и, соответственно, частоту приступов при СЭ у детей. В частности, наихудший ответ на противоэпилептическую терапию наблюдался у пациентов, перенесших ВУИ и НИ, в то время как черепно-мозговая травма ассоциировались с относительно благоприятным прогнозом.
Таблица 2. Эффективность лечения у детей с симптоматической эпилепсией в зависимости от вида инициального повреждения
Таким образом, проведенные исследования позволяют говорить о том, что симптоматической эпилепсии у детей является многофакторным заболеванием, течение и прогноз которого в значительной мере зависят от инициального повреждения, вызвавшего данную патологию. При этом важно, что патогенез симптоматической эпилепсии и формирование эпилептической системы у детей напрямую связаны с определенными нейрофизиологическими особенностями детского мозга, такими как незавершенность функциональной детерминации корковых полей и процессов миелинизации. На наш взгляд, именно этим можно объяснить тот факт, что чем короче латентный период при симптоматической эпилепсии у детей, тем более злокачественно протекает данное заболевание.
Выводы:
- Наиболее частой причиной развития симптоматической эпилепсии в детском возрасте являются черепно-мозговая травма, родовые повреждения головного мозга и нейроинфекции.
- Латентный период, клинические проявления и прогноз при симптоматической эпилепсии у детей зависят от характера инициального повреждения.
- Наиболее неблагоприятное течение и пессимистичный прогноз при симптоматической эпилепсии характерны для детей, перенесших нейроинфекции и родовые травмы. Относительно благоприятные течение и прогноз ассоциируются у детей с черепно-мозговой травмой.
ЛИТЕРАТУРА
- Броун Т., Холмс Г. Эпилепсия. Клинич. рук. М.: Бином, 2006. 288 с.
- Мухин К.Ю., Петрухин А.С., Миронов М.Б. Эпилептические синдромы. Диагностика и терапия. Справ. рук. для врачей. М.: Системные решения, 2008. 223 с.
- Петрухин А. С., Мухин К. Ю., Благосклонова Н.К. и др. Эпилептология детского возраста. М.: Медицина, 2000. 623 с.
- Barry E. Post-traumatic epilepsy. The Treatment of Epilepsy. Principles and Practice. -Philadelphia: Wyllie E., 2001. P. 609-613.
- Donaire A., Carreno M., Agudo R. et al. // Epileptic Disord. 2007. Vol. 9, N 2. P. 127-133.
- ILAE report. Commission on terminology and classification // Epilepsia. 2001. Vol. 42, N 6. P. 796-803.
- Hauser W, Annegers J., Kurland L. // Epilepsia. 1993. Vol. 34. P. 453-478.
- Jacobs R., Harvey A.S., Anderson V. // Cortex. 2007. Vol. 43, N 6.-P. 792-805.
- Luders H.O., Noachtar S. Epileptic seizures. Pathophysiology and clinical semiology. -N.Y.: Churchill Li-vingstone, 2000. 796 p.
- Panayiotopoulos C.P. The epilepsies: Seizures, Syndromes and Management. Bladon Medical Publishing, 2005. 540 p.
- Roger R., Bureau M., Dravet Ch. et al. Epileptic syndromes in infancy, childhood and adolescence. 4 ed. John Libbey, 2005. 604 p.
Данная статья взята из журнала «Медицинские новости», № 1,. 2011.









Комментировать