Клинические рекомендации Американской диабетической ассоциации 2008. Основные стандарты и положения.
Клинические рекомендации Американской диабетической ассоциации 2008
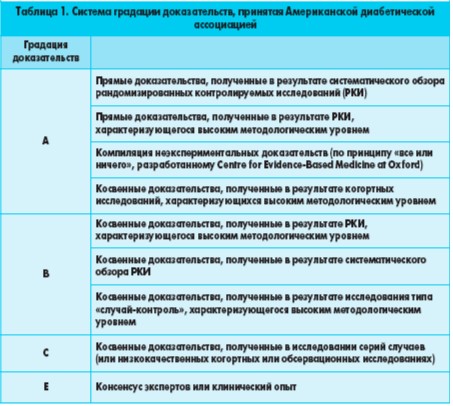
Приведенные стандарты базируются на современных данных. Часть из этих положений имеет достаточно прочную и всестороннюю научнорактическую аргументацию, то есть высокую степень доказательности. Именно такие положения стандартов обозначены заглавными буквами А и В. Буквами С и Е обозначены положения, которые также имеют научно-практический фундамент, но все же меньшую степень доказательности, поскольку на момент публикации стандартов еще отсутствуют убедительные и всесторонне проверенные данные по этому вопросу (табл. 1). Именно эти положения в дальнейшем чаще всего могут пересматриваться и уточняться.
Базовый метод диагностики сахарного диабета (Cд)
У детей и взрослых, за исключением беременных женщин, предпочтение должно отдаваться исследованию глюкозы крови натощак (ГКН), а не определению гликогемоглобина (A1C) – Е.
Скрининг для выявления/исключения бессимптомного течения сахарного диабета (СД) 2 типа/преддиабета.
Скринингу подлежат лица, имеющие избыточную массу тела (индекс массы тела (ИМТ) ≥25 кг/м2) в сочетании как минимум с одним дополнительным фактором риска СД (В), как то:
–наличие СД 2 типа у родственников первого-второго уровней родства;
–принадлежность к расам, у которых чаще встречается это заболевание, например азиатам, латиноамериканцам и т.д.;
–проявления плохой чувствительности клеток организма к инсулину (инсулинорезистентности) или наличие состояний/заболеваний, для которых характерна инсулинорезистентность, как, например, артериальная гипертензия, нарушение жирового обмена (дислипидемия) или объединяющий вышеназванные состояния метаболический синдром, поликистозный овариальный синдром и некоторые другие;
– рождение от матери, которая до родов имела СД, в том числе диабет беременных.
Во всех остальных случаях определение уровня ГКН рекомендуется провести в 45 лет и в случае, если он нормален, повторять исследование не реже 1 раза в 3 года (Е).
-
Стандарты медицинского обеспечения при сахарном диабете 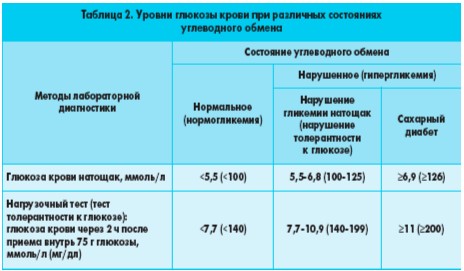
Стандарты медицинского обеспечения при сахарном диабете Наряду с оценкой уровня ГКН в диагностике бессимптомного течения СД 2 типа и преддиабета может
быть использован нагрузочный тест с 75 г глюкозы (пероральный тест толерантности к глюкозе, ПТТГ) – В.
ПТТГ проводят в случае, если уровень глюкозы крови натощак превышает норму здорового человека, но недостаточен для диагностики СД. Значения глюкозы крови при различных состояниях углеводного обмена представлены в таблице 2.
В тех случаях, когда у пациента выявлен преддиабет, он должен быть обследован и, в случае необходимости, пролечен в отношении других возможных факторов риска сердечно-сосудистых заболеваний (избыточный вес, повышенное артериальное давление, нарушение жирового обмена) – В.
Диагностика СД 2 типа у детей и подростков
Для детей и подростков наиболее приемлемым тестом является ГКН.
Его следует проводить детям/подросткам с избыточной массой тела (ИМТ превышает 85 перцентиль для данного пола и возраста или масса тела на 20% и более превышает идеальную для конкретного роста) и имеющим не менее двух факторов риска развития СД (см. выше) – Е.
С 10 лет или с начала полового созревания (если этот период стартовал до указанного возраста) – наиболее приемлемое время для проведения первого исследования ГКН (Е).
Диагностика диабета беременных
Диабет беременных – это заболевание, характеризующееся преходящим или постоянным повышением уровня глюкозы в крови, возникшем или проявившимся в период беременности (чаще всего в третьем триместре):
для скрининга диабета беременных используют анализ факторов риска СД и, если это необходимо, проводят ПТТГ (С);
беременные женщины с диабетом подлежат обследованию (см. выше) в период 6-12 нед после родов, чтобы исключить развитие преддиабета или диабета (Е).
Гликогемоглобин (A1C тест)
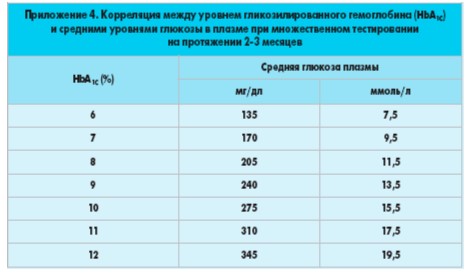
Пациенты, которые достигли целевого и стабильного уровня глюкозы крови, должны проводить A1C тест не менее 2 раз в год (Е).
Пациенты, которые не достигли целевого и стабильного уровня глюкозы крови, а также те, кому лечение было изменено, должны проводить A1C тест ежеквартально (Е).
Проведение A1C теста также может быть обусловлено клинической ситуацией, например в случае необходимости изменить лечение (Е).
Целевой уровень глюкозы в крови
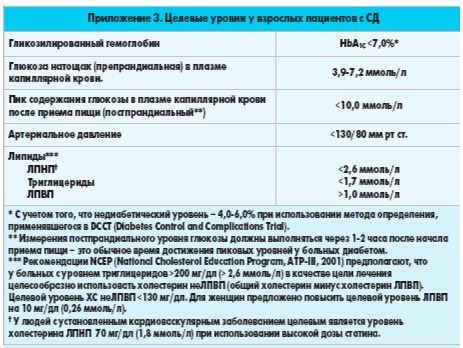
Для взрослых, страдающих СД (за исключением беременных), целевым считается уровень гликогемоглобина менее 7%. Его достижение ассоциировано со снижением микрососудистых и нейропатических осложнений СД (А).
При хорошей переносимости лечения (отсутствие эпизодов гипогликемии) у некоторых пациентов возможно поддержание гликогемоглобина и на уровне, близком здоровому человеку (менее 6%) – В.
К лицам, у которых возможен менее строгий контроль уровня гликогемоглобина, могут быть отнесены (Е):
пациенты, которые в прошлом имели эпизоды тяжелой гипогликемии;
тяжелобольные с неблагоприятным прогнозом на ближайшее будущее;
дети;
пациенты с сопутствующими заболеваниями (острыми или обострениями хронических);
длительно болеющие СД, у которых имеются минимальные или стойкие микрососудистые осложнения.
Профилактика
Основными профилактическими мероприятиями при СД являются:
Снижение (в среднем на 5-10%) массы тела за счет:
повышения физической активности до уровня не менее 150 мин в неделю за счет умеренных физических нагрузок, например быстрой ходьбы и снижения калорийности пищи, в первую очередь за счет ограничения содержания в ней жиров (А);
включения в пищевой рацион диетических пищевых волокон (14 г на 1000 ккал), а также продуктов, содержащих цельные зерна (половина от всего потребления зерен) – В.
Ежегодное обследование (ГКН и ПТТГ) для контроля состояния углеводного обмена (Е).
Лицам с очень высоким риском возникновения СД (нарушение гликемии натощак или теста толерантности к глюкозе в сочетании с двумя и более факторами риска развития болезни) дополнительно может быть назначен метформин в случае, если они страдают ожирением и моложе 60 лет (Е).
Самоконтроль уровня глюкозы крови
Основные положения:
пациенты, лечение которых осуществляется путем множественных инъекций инсулина, в том числе с использованием микронасоса, нуждаются не менее чем в трехкратном ежедневном самоконтроле уровня глюкозы (А);
пациенты с другими режимами лечения (однократное-двукратное введение инсулина, прием противодиабетических препаратов внутрь, изолированная диетотерапия) могут использовать самоконтроль уровня глюкозы крови для достижения целевого значения данного показателя (Е);
для контроля степени повышения глюкозы крови после еды и, соответственно, достижения целевого уровня этого показателя также может быть использован метод самоконтроля уровня глюкозы крови (Е);
врач, рекомендуя пациенту метод самоконтроля уровня глюкозы крови, должен убедиться в том, что тот правильно понял инструкции по проведению исследования, может самостоятельно его проводить и в соответствии с полученными результатами корректировать лечение (Е);
пациентам, страдающим СД 1 типа, особенно склонным к внезапному критическому (≤3,3 ммоль/л или ≤60 мг/дл) падению в крови уровня глюкозы (гипогликемии), самоконтроль уровня глюкозы крови может быть дополнительным методом к непрерывному мониторингу этого показателя (Е).
Немедикаментозное лечение
Лечебное питание
Лица с преддиабетом и СД для достижения целевого уровня глюкозы крови должны получать индивидуальное лечебное питание, согласованное с врачом- диетологом (В).
Энергетический баланс, избыточная масса тела и ожирение
Умеренное снижение массы рекомендовано всем лицам с ИМТ и ожирением (независимо от того, имеют они преддиабет/СД или только относятся к группе риска), поскольку оно способствует снижению инсулинорезистентности, а значит, облегчает усвоение клетками глюкозы (А).
Краткосрочные (до 1 года) диеты с низким содержанием углеводов или жиров и ограничением калорий являются эффективными для снижения массы тела (А).
Пациенты, находящиеся на диете с низким содержанием углеводов, нуждаются в мониторинге липидов крови, контроле функционального состояния почек и потребления белков (при наличии нефропатии) и в корректировке доз гипогликемических препаратов, если она необходима (Е).
Модификация физической активности и образа жизни является важным компонентом программы снижения массы тела и особенно полезна для сохранения полученных результатов (В).
Диетическое потребление жира
Сатурированные (преимущественно животного происхождения) жиры должны давать менее 7% калорийности в ежедневном пищевом рационе (А).
Потребление модифицированных (так называемых трансконфигурированных) жиров должно быть сведено к минимуму (Е).
Диетическое потребление углеводов
Мониторирование потребления углеводов, также как их экспериментально обоснованный подсчет и замена, остается ключевой стратегией для достижения целевого уровня глюкозы в крови (А).
Для лиц с диабетом учет гликемического индекса продуктов и гликемической нагрузки обеспечивает умеренную дополнительную пользу для контроля гликемии, чем только изолированный учет общего потребления углеводов (В).
Другие диетические рекомендации
Потребление сладких алкогольных напитков и непищевых сладостей безопасно, если их количество в рационе не превышает научно-обоснованные нормы, предложенные Food and Drug Administration (FDA) – А.
Если пациенты с СД считают возможным принимать алкоголь, то суточное потребление крепкого алкоголя должно быть менее 30 г для женщин и 60 г для мужчин. Названные дозы крепких спиртных напитков примерно соответствуют 140 мл (280 мл) вина или 340 мл (680 мл) пива для женщин (мужчин) – Е. Указанные дозы крепкого алкоголя имеют калорийность, соответствующую удвоенному количеству жиров, что должно учитываться при составлении суточного рациона. Алкоголь не рекомендуется употреблять пациентам с такими сопутствующими заболеваниями и состояниями, как алкоголизм, панкреатит, дислипидемия, полинейропатия.
Не рекомендуется регулярно использовать пищевые добавки, содержащие антиоксиданты, такие как витамины Е, С, каротин, поскольку на сегодняшний день отсутствуют доказательства их эффективности, равно как и безопасности, при длительном приеме (А).
Польза от включения в пищевой рацион лиц с СД или ожирением добавок, содержащих хром, окончательно не определена, а потому их использование не рекомендуется (Е).
Обучение пациентов с СД самостоятельной помощи
Лица с СД должны быть информированы и обучены методам самостоятельной помощи в соответствии с национальными стандартами (В).
Такое образование должно иметь психосоциальную направленность и окраску, поскольку эмоциональное здоровье в значительной степени ассоциировано с более благоприятным течением СД (С).
Физическая активность
Лицам с СД рекомендована физическая активность на свежем воздухе (не менее 150 мин в неделю) умеренной интенсивности (частота пульса во время физических упражнений должна достигать 50-70% от максимальных возрастных значений) – А.
Выполнение физических тренировок три раза в неделю должно поощряться для лиц с СД 2 типа при отсутствии у них противопоказаний (А).
Отказ от курения
Всем пациентам следует советовать не курить (А).
Отказ от курения следует включить в рекомендации по нелекарственному лечению всех пациентов с СД (В).
Гипогликемические состояния
Для устранения гипогликемии (уровень глюкозы крови ≤3,3 ммоль/л или ≤60 мг/дл) находящиеся в сознании пациенты должны принять внутрь 15-20 г глюкозы или любые другие углеводы, содержащие глюкозу в аналогичном количестве. Если через 15 мин после этого сохраняется гипогликемия по результатам теста для самоконтроля уровня глюкозы крови, прием 15-20 г глюкозы следует повторить. После нормализации уровня глюкозы крови пациент должен принять пищу или, по крайней мере, перекусить, для того чтобы избежать нового эпизода гипогликемии (Е).
Лицам с достоверно высоким риском развития гипогликемических состояний должен быть назначен глюкагон. Совместно проживающие родственники и лица, обеспечивающие помощь или уход за такими пациентами, должны быть проинструктированы врачом относительно правил введения данного препарата (Е).
Лицам, у которых гипогликемия протекает с потерей сознания или же наблюдался один и более эпизодов выраженного падения глюкозы в крови, рекомендуется пересмотреть персональный целевой уровень глюкозы крови в сторону его повышения, так чтобы означенные выше состояния не развивались на протяжении как минимум нескольких недель (В).
Иммунизация
Всем лицам в возрасте старше 6 мес, страдающим СД, рекомендуется проводить ежегодную вакцинацию против гриппа (С).
Для взрослых с СД в течение жизни предусмотрена как минимум одна вакцинация против пневмококковой инфекции. Однократная ревакцинация рекомендована лицам 65 лет и старше в том случае, если до этого они были вакцинированы более 5 лет назад. Дополнительными показаниями для повторной вакцинации служат нефротический синдром, хроническая почечная недостаточность, другие состояния, характеризующиеся нарушениями иммунной системы, в том числе и после проведения трансплантации (С).
Артериальная гипертензия и контроль ад
Скрининг и диагноз
Измерение артериального давления (АД) должно проводиться во время каждого визита больного СД к врачу. В тех случаях, когда у пациента будет обнаружено систолическое АД ≥130 мм рт. ст. или диастолическое АД ≥80 мм рт. ст., следует провести повторное измерение АД в другой день. Диагноз «артериальная гипертония» подтверждается в том случае, если у пациента несколько раз определяется систолическое АД ≥130 мм рт. ст. или диастолическое АД ≥80 мм рт. ст. (С).
Целевые уровни АД
Лечение артериальной гипертонии у пациента с СД должно обеспечить снижение систолического АД менее 130 мм рт. ст. (С) и диастолического АД менее 80 мм рт. ст. (В).
Лечение
Пациентам с систолическим АД в диапазоне 130-139 мм рт. ст. и диастолическим АД 80-89 мм рт. ст. на период не более 3 мес может быть назначено немедикаментозное лечение в виде модификации стиля жизни. Если целевого уровня АД не удалось достигнуть, дополнительно должны быть назначены лекарственные препараты (Е).
Лечение пациентов с более тяжелой артериальной гипертензией (САД ≥140 мм рт. ст. и ДАД ≥90 мм рт. ст.), установленной впервые и выявленной в процессе наблюдения, должно с самого начала включать изменение стиля жизни и прием лекарственных препаратов (А).
Наиболее приемлемыми лекарствами для снижения АД у пациентов с СД являются ингибиторы ангиотензинпревращающего фермента или блокаторы ангиотензиновых рецепторов. При обнаружении у конкретного пациента непереносимости препарата из одной группы он может быть заменен препаратом из другой. В тех случаях, когда указанные мероприятия не обеспечивают достижение целевого уровня АД, лечение должно быть дополнено мочегонными препаратами из группы тиазидов (при клубочковой фильтрации 50 мл/мин на 1,73 м2 поверхности тела и более) или петлевыми диуретиками (при клубочковой фильтрации менее 50 мл/мин на 1,73 м2 поверхности тела) – Е.
Назначение двух и более препаратов в максимальных дозировках в основном обеспечивает достижение целевого уровня АД (В).
Назначение вышеназванных групп препаратов для снижения АД требует тщательного контроля у пациента функционального состояния почек и уровня сывороточного калия (Е).
В тех случаях, когда беременная женщина с СД страдает артериальной гипертонией, целевой уровень АД составляет 110-129/65-79 мм рт. ст. Именно такой уровень АД в период беременности обеспечивает не только поддержание здоровья матери, но и сводит к минимуму вероятность внутриутробного повреждения плода. Прием ингибиторов ангиотензинпревращающего фермента и блокаторов ангиотензинового рецептора противопоказан весь период беременности (Е).
Ведение пациентов с дислипидемией
У большинства взрослых пациентов как минимум ежегодно следует измерять липидный профиль крови натощак. У взрослых с низким риском дислипидемии (холестерин липопротеидов низкой плотности (ХЛНП) менее 100 мг/дл или 2,6 ммоль/л, холестерин липопротеидов высокой плотности более 50 мг/дл или 1,3 ммоль/л и триглицериды менее 150 мг/дл или 1,7 ммоль/л) исследование липидного спектра крови может проводиться каждые два года (Е).
Рекомендации по лечению и целевые уровни показателей липидного спектра крови
Модификация стиля жизни с акцентом на снижение потребления насыщенных (сатурированных) и модифицированных (транс-) жиров и холестерина с параллельным повышением уровня физической активности обеспечивает улучшение показателей липидного спектра крови у пациентов с СД (А).
Дополнительное назначение лекарственного лечения (статинов) рекомендуется пациентам, которые имеют либо явные проявления сердечно-сосудистых заболеваний, либо старше 40 лет и имеют один и более факторов риска этих заболеваний (А).
Пациентам без явных признаков сердечно- сосудистых заболеваний и моложе 40 лет модификация образа жизни может быть дополнена назначением статинов в тех случаях, если уровень ХЛНП у них превышает 100 мг/дл (2,6 ммоль/л) или они имеют сразу несколько факторов риска развития сердечно-сосудистых заболеваний (Е).
У лиц без явных проявлений сердечно-сосудистых заболеваний первичный целевой уровень ХЛНП составляет менее 100 мг/дл (2,6 ммоль/л) – А; в некоторых случаях у таких пациентов на фоне приема высоких доз статинов возможно достижение более низкого целевого уровня холестерина липопротеидов низкой плотности (менее 70 мг/дл или менее 1,8 ммоль/л) – Е.
Если у пациентов, принимающих статины в максимально переносимой дозировке, не удается достигнуть вышеназванного целевого уровня ХЛНП, в качестве альтернативной цели следует считать снижение этого показателя в среднем на 40% от исходного значения (А).
Несмотря на то что предпочтительной стратегией в лечении нарушений липидного спектра крови является снижение уровня ХЛНП, желательно также достижение целевых значений других показателей липидного спектра: триглицеридов (<150 мг/дл или 1,7 ммоль/л) и холестерина липопротеидов высокой плотности (>40 мг/дл или 1,0 ммоль/л у мужчин и >50 мг/дл или 1,3 ммоль/л – у женщин) – С.
Сочетание приема статинов с другими, нормализующими жировой состав крови, препаратами может быть использовано для достижения целевых уровней липидов, однако такое лечение до сих пор не прошло надлежащего тестирования на предмет риска развития сердечно-сосудистых заболеваний и безопасности (Е).
Лечение статинами противопоказано при беременности (Е).
Скрининг и лечение сердечно-сосудистых заболеваний
У лиц без симптомов сердечно-сосудистых заболеваний должны быть изучены факторы риска их возникновения с последующей оценкой 10-летнего риска и, соответственно, лечебных факторов риска (В).
У пациентов с уже диагностированными сердечно- сосудистыми заболеваниями должно назначаться лечение с использованием ингибиторов ангиотензинпревращающего фермента, ацетилсалициловой кислоты и статинов (если отсутствуют противопоказания) для снижения риска возникновения сердечно-сосудистых событий (состояний) – А.
У пациентов с предшествующим инфарктом миокарда добавление бета-блокаторов (если нет противопоказаний) снижает смертность (А).
У пациентов старше 40 лет, имеющих один или несколько факторов риска сердечно-сосудистых заболеваний (наличие у кровных родственников этих забол ваний, артериальная гипертония, нарушение жирового обмена, микроальбуминемия, сердечная автономная нейропатия, курение), должно назначаться лечение с использованием ингибиторов ангиотензинпревращающего фермента, ацетилсалициловой кислоты и статинов (если отсутствуют противопоказания) для снижения риска возникновения сердечно-сосудистых событий (состояний) – В.
Назначение метформина и тиазолидиндионов пациентам с застойной сердечной недостаточностью противопоказано (С).
Общие рекомендации, скрининг и лечение нефропатии
Общие рекомендации
Уменьшение риска или замедление прогрессирования нефропатии оптимизирует контроль глюкозы в крови (А).
Уменьшение риска или замедление прогрессирования нефропатии оптимизирует контроль АД (А).
Скрининг
Всем пациентам с СД 2 типа (после установления диагноза), а также лицам с диабетом 1 типа, длящимся 5 лет и более, следует проводить ежегодное исследование на выделение альбумина с мочой (оценка альбуминурии) – Е.
Всем взрослым не менее одного раза в год следует исследовать креатинин независимо от уровня выделения альбумина с мочой. Сывороточный креатинин должен использоваться для расчета клубочковой фильтрации и последующей оценки стадии почечной недостаточности (при ее наличии) – Е.
Лечение
В лечении микро- или макроальбуминурии у взрослых (за исключением беременных) должны использоваться ингибиторы ангиотензинпревращающего фермента или блокаторы адренорецепторов (А).
Результаты клинических испытаний свидетельствуют в пользу следующих положений:
у пациентов с диабетом 1 типа, сопутствующими артериальной гипертонией и любой степенью микроальбуминурии ингибиторы ангиотензинпревращающего фермента продемонстрировали задержку прогрессирования нефропатии (А);
у пациентов с диабетом 2 типа, сопутствующими артериальной гипертонией и микроальбуминурией как ингибиторы ангиотензинпревращающего фермента, так и блокаторы адренорецепторов продемонстрировали задержку прогрессирования микроальбуминурии в макроальбуминурию (А).
у пациентов с диабетом 2 типа, сопутствующими артериальной гипертонией, микроальбуминурией и почечной недостаточностью (сывороточный креатинин более 1,5 мг/дл – 132,5 мкмоль/л) блокаторы адренорецепторов продемонстрировали задержку прогрессирования нефропатии (А).
если один из вышеназванных классов лекарств плохо переносится, рекомендуют использовать другой (Е).
Снижение ежедневного потребления белка до 0,8- 1,0 г/кг массы тела у лиц с ранней стадией хронической почечной недостаточности и до 0,8 г/кг массы тела – у лиц с поздней стадией хронической почечной недостаточности может улучшать показатели функции почек (снижать выделение альбуминов с мочой и повышать клубочковую фильтрацию) – В.
В случае применения ингибиторов ангиотензинпревращающего фермента, блокаторов адренорецепторов или мочегонных препаратов необходимо проводить мониторинг сывороточного креатинина и калия для контроля вероятной острой почечной недостаточности и повышения содержания калия в крови (гиперкалиемии) – Е.
Необходимо проводить непрерывный мониторинг выделения альбумина с мочой, поскольку это исследование позволяет оценить как ответ организма на лечение, так и степень прогрессирования заболевания (Е).
В тех случаях, когда имеются сомнения в отношении причин появления заболевания почек, например патологический осадок в моче, отсутствие поражения сетчатой оболочки глаз, быстрое снижение клубочковой фильтрации, имеются признаки прогрессирования почечной недостаточности или есть затруднения в выборе методов/средств лечения, следует обратиться к специалисту-нефрологу (В).
Общие рекомендации, скрининг и лечение ретинопатии
Общие рекомендации
Уменьшение риска или замедление прогрессирования повреждений сетчатой оболочки глаз (ретинопатии) оптимизирует контроль уровня глюкозы в крови (А).
Уменьшение риска или замедление прогрессирования ретинопатии оптимизирует контроль артериального давления (А).
Скрининг
Всем взрослым и подросткам с СД 1 типа в первые 5 лет после обнаружения заболевания должно быть проведено углубленное и полное обследование глаз у окулиста, обязательно с расширением зрачка и исследованием глазного дна (В).
Всем пациентам с СД 2 типа сразу после установление диагноза должно быть проведено углубленное и полное обследование глаз у окулиста, обязательно с расширением зрачка и исследованием глазного дна (В).
Последующие обследования у окулиста для всех пациентов с СД должны проводиться ежегодно. Менее частые (раз в 2-3 года) обследования возможны лишь в тех случаях, когда предшествующее одно и более обследования не выявили патологии глаз. В тех случаях, когда у пациента обнаружены признаки прогрессирования ретинопатии, обследования у окулиста должны проводиться более часто (В).
Женщины с уже имеющимся СД, которые планируют беременность или уже забеременели, должны пройти углубленное и полное обследование глаз у окулиста с последующей оценкой развития и/или прогрессирования диабетической ретинопатии. Обследование глаз должно быть проведено в первом триметре беременности с последующим тщательным наблюдением в течение всей беременности и одного месяца после родов (В).
Лечение
В неотложной помощи специалиста-офтальмолога нуждаются пациенты с любой степенью отека желтого пятна сетчатой оболочки (макулы) и пролиферативной диабетической ретинопатии, а также с тяжелой непролиферативной диабетической ретинопатией (А).
Назначение лазерной фотокоагуляционной терапии снижает риск потери зрения у пациентов, имеющих высокий риск пролиферативной диабетической ретинопатии, клинически достоверным отеком желтого пятна сетчатой оболочки и в некоторых случаях тяжелой непролиферативной диабетической ретинопатии (А).
Наличие ретинопатии не служит противопоказанием к лечению ацетилсалициловой кислотой для защиты сердца в тех случаях, когда этот препарат не повышает риск возникновения кровоизлияний сетчатой оболочки (А).
Скрининг и лечение нейропатии
Все пациенты должны пройти скрининг в отношении дистальной (периферической) симметричной полинейропатии для диагностики, а затем, в случае обнаружения, и ежегодное обследование с использованием простых клинических тестов (В).
Электрофизиологическое обследование проводится редко, кроме тех случаев, когда клинические проявления заболевания нетипичны (Е).
Следует обучать пациентов уходу за ногами (стопами), особенно тех, у кого уже имеются проявления диабетической полинейропатии (В).
Скрининг симптомов и проявлений автономной нейропатии должен быть начат в случае обнаружения СД 2 типа и через 5 лет после диагностики СД 1 типа. Специальные методы обследования используются редко и не оказывают влияния на ведение пациентов и исходы заболевания (Е).
Лекарственные препараты, рекомендованные для устранения специфических симптомов диабетической полинейропатии и автономной нейропатии, улучшают качество жизни пациентов (Е).
Уход за нижними конечностями
Все пациенты с СД подлежат ежегодному всестороннему обследованию нижних конечностей для идентификации факторов риска, которые в будущем могут быть причиной образования язв и ампутаций. Обследование нижних конечностей может быть проведено в поликлинических условиях с использованием осмотра, ощупывания, а также оценки нарушения чувствительности кожи стоп с помощью хирургической мононити, вибрирующего камертона (В).
Необходимо обучать пациентов с СД проведению самостоятельного ухода за нижними конечностями (В).
Наблюдение и лечение лиц с язвенным поражением нижних конечностей или высоким риском его возникновения, особенно тех, кто уже имел язвы или ампутации в прошлом, должны осуществлять врачи смежных специальностей (В).
Пожизненное наблюдение и специализированный профилактический уход за ногами показаны курящим пациентам, а также лицам с потерей чувствительности, выполняющей защитные функции, и структурными изменениями нижних конечностей или имевших в прошлом их повреждения (С).
Первоначальный скрининг в отношении заболеваний периферических артерий должен включать опрос пациента в отношении наличия у него хромоты, а также оценку пульса на стопах. При отсутствии у пациентов симптомов заболеваний периферических артерий следует дополнительно учитывать лодыжечно-плечевой индекс (С).
Пациенты с достоверной сосудистой хромотой или с положительным лодыжечно-плечевым индексом должны быть направлены на дальнейшее обследование сосудов для определения порога физической активности, выбора лекарственного и/или хирургического лечения (С).
Контроль уровня глюкозы в крови
У страдающих СД подростков и детей, особенно младшего возраста, целевой уровень глюкозы должен быть более вариабельным (Е).
Нефропатия
Ежегодное скрининговое обследование в отношении микроальбуминурии со случайным отбором образцов мочи для определения соотношения микроальбумин/креатинин должно начинаться у детей с 10-летнего возраста и с 5-летней длительностью диабета (Е).
Установленное и подтвержденное двумя дополнительными исследованиями образцов мочи повышение уровня микроальбумина требует назначения ингибиторов антиотензинпревращающего фермента с постепенным подбором дозы до нормализации содержания микроальбумина в моче (Е).
Артериальная гипертензия
У детей с высоким/нормальным АД (систолическое или диастолическое АД превышает 90 перцентиль для данного возраста, пола и роста) лечение проводится немедикаментозными методами, направленными на контроль массы тела с помощью коррекции диеты и повышения физической активности, если это возможно. Если в течение 3-6 мес коррекция стиля жизни не обеспечила достижение целевого уровня АД, должна быть начата лекарственная терапия (Е).
При наличии артериальной гипертензии (систолическое или диастолическое АД превышает 95 перцентиль для данного возраста, пола и роста или АД более 130/80 мм рт. ст.) лекарственное лечение должно быть начато после подтверждения диагноза (Е).
Ингибиторы антиотензинпревращающего фермента являются наиболее приемлемыми препаратами для начального лечения артериальной гипертензии (Е).
Дислипидемия Скрининг
У детей старше двух лет должна проводиться оценка липидного спектра крови натощак сразу после постановки диагноза СД (при условии стабилизации уровня глюкозы в крови) в тех случаях, когда в семье имеются люди с нарушением липидного обмена (общий холестерин более 240 мг/дл или 6,24 ммоль/л) или же с сердечно-сосудистыми заболеваниями, манифестировавшими до 55 лет. Если же у ребенка нет семейной предрасположенности к дислипидемии, первичное исследование липидного спектра крови натощак должно быть проведено в пубертатном возрасте (10 лет и старше). Если же СД диагностирован у ребенка в пубертатном возрасте или позже, исследование липидного спектра крови натощак должно быть проведено в кратчайшие сроки после постановки диагноза, предварительно нормализовав углеводный обмен (Е).
В случае нарушений жирового обмена ежегодный мониторинг липидного спектра крови рекомендован для детей всех возрастных групп . Если уровень ХЛНП окажется ниже 100 мг/дл (2,6 ммоль/л), липидный спектр крови может исследоваться один раз в 5 лет (Е).
Лечение
Начальное лечение должно включать оптимизацию углеводного обмена и лечебное питание (снижение в пищевом рационе сатурированных, находящихся преимущественно в пище животного происхождения, жиров) – Е.
Статины могут назначаться дополнительно детям после достижения 10-летнего возраста в тех случаях, когда у них на фоне вышеназванных мероприятий уровень ХЛНП превышает 160 мг/дл
(4,1 ммоль/л) или же этот показатель более 130 мг/ дл (3,4 ммоль/л) и имеется один и более факторов риска сердечно-сосудистых заболеваний (Е).
Целевым уровнем ХЛНП является показатель менее 100 мг/дл (2,6 ммоль/л).
Ретинопатия
Первичное офтальмологическое обследование должно быть проведено ребенку в 10 лет и болеющим СД в течение 3-5 лет (Е).
После первичного обследования рекомендуются ежегодные повторные рутинные осмотры. Более редкая периодичность осмотров может быть рекомендована только врачом-офтальмологом (если нет потребности) – Е.
Целиакия (глютеновая энтеропатия)
Дети с СД 1 типа, которые имеют клинические проявления целиакии, должны пройти скрининговое обследование с использованием теста на тканевую трансглутаминазу, определение антиэндомизиальных антител при подтверждении нормального уровня сывороточного иммуноглобулина А (Е).
Дети с позитивными антителами должны быть направлены к гастроэнтерологу для дальнейшего обследования (Е).
Дети с подтвержденной целиакией должны быть консультированы диетологом и переведены на безглутеновую диету (Е).
Гипотиреоз
Дети с СД 1 типа должны пройти скрининговое обследование с определением тиреоидпероксидазы и антител тироглобулина (Е).
Концентрация тиреотропного гормона должна быть измерена после оценки состояния обмена веществ. Если получены нормальные значения, аналогичное обследование должно проводиться каждые 1-2 года, а также при появлении у пациента симптомов дисфункции щитовидной железы, увеличения ее абсолютных размеров или ее ненормального роста. Исследование Т4 должно назначаться при абнормальных значениях тиреотропного гормона (Е).
Мероприятия перед планируемой беременностью
Уровень A1C у планирующей беременность женщины с диабетом должен быть максимально приближен к нормальному (менее 7%) значению (В).
Все женщины с СД в детородном возрасте должны быть осведомлены о необходимости качественного контроля уровня глюкозы крови перед планируемой беременностью (Е).
Женщины с СД перед планированием беременности должны быть всесторонне обследованы (см. предыдущие разделы руководства) и в случае необходимости пролечены в отношении диабетических ретинопатии, нейропатии, нефропатии и сердечно-сосудистых заболеваний (Е).
Лекарства, которые планируются использовать для лечения данной категории женщин, должны быть оценены еще до беременности с целью исключения тех, к торые противопоказаны при беременности, включая статины, ингибиторы ангиотензинпревращающего фермента, сартаны и большинство таблетированных сахароснижающих препаратов (Е).
Печатается в сокращении.
Опубликовано в журнале Diabetes Care 31:S3-S4, 2008.
Подготовил Олег Мазуренко
статья размещена в номере 8/1 за апрель 2008 года, на стр. 29-32






Комментировать