Тактика согласованных действий врачей различных специальностей при диагностике и лечении гиперпролактинемии. Результаты проведенных исследований.
Т.Ф. Татарчук, д.мед.н., профессор, член-кор. НАМН Украины, заместитель директора по научной рабо- те, заведующая отделением эндокринной гинекологии Института педиатрии, акушерства и гинеколо- гии НАМН Украины
С.В. Гуньков, к.мед.н., ведущий научный сотрудник Института гигиены и токсикологии им. Л.И. Медведя МЗ Украины
О.А. Ефименко, к.мед.н., старший научный сотрудник отделения эндокринной гинекологии Института педиатрии, акушерства и гинекологии НАМН Украины
Что показывает практика
В клинической практике врачи нередко сталкиваются с патологией, вызванной повышенным содержанием пролактина. Это сравнительно молодая проблема, поскольку только в 1971 г. был предложен радиоиммунологический метод определения пролактина у человека. По данным различных авторов, частота этой патологии колеблется от 6 до 50 случаев на 100 тыс. человек, а с учетом тех, кто ранее уже проходил лечение, по- казатели в несколько раз выше. В литературе можно обнаружить неоднозначный подход к интерпретации термина «гиперпролактинемия», к нормальным и патологическим показателям пролактина, правилам постановки диагноза, показаниям к проведению терапии и т.д. Одна из причин таких разногласий связана с тем, что больными гиперпролактинемией занимаются врачи разных специальностей – эндокринологи, гинекологи, нейрохирурги, которые, соответственно, имеют различные взгляды на проблему и свой подход к ведению таких пациентов. Другая причина связа- на с несовершенством коммерческих наборов для определения уровня пролактина.
Таким образом, возникла необходимость вырабо- тать тактику согласованных действий врачей различных специальностей. Первые согласованные рекомендации по диагностике и управлению пролактином [1] для клинической практики были предложены на 9-м Международном конгрессе по гипофизу (Ninth International Pituitary Congress) в 2005 г., который проходил в Сан-Диего (США). В дальнейшем эти рекомендации были дополнены и изменены консенсусом Французского общества эндокринологов [2] и практическим клиническим руководством по диагностике и лечению гиперпролактинемии, подготовленным Международным обществом эндокринологов в 2011 г. [3].
Хотя указанные нормативные документы не отвечают на целый ряд вопросов, с которыми сталкиваются специалисты, в этой работе мы постарались взглянуть на проблему гиперпролактинемии с позиций врача акушера-гинеколога, учитывая рекомендации вышеупомянутых консенсусов, а также основываясь на нашем личном опыте.
Чем и как лечить
Пролактин – это гормон, секретируемый передней долей гипофиза. Представляет собой полипептидный гормон, состоящий из 199 аминокислот и имеющий молекулярную массу 23,5 кДа. После- довательность аминокислот схожа с таковой у плацентарного лактогена и гормона роста, что на протяжении длительного периода времени созда- вало трудности при идентификации пролактина. Период его полураспада в крови составляет 20-30 мин [4-6].
Пролактину предписывают около 300 биологических функций. Основная его биологическая роль связана с регуляцией процессов репродукции: ростом молочных желез (МЖ), регуляцией лактации, поддержанием функции желтого тела, стимуляцией ангиогенеза. Кроме того, он принимает участие в регуляции поведения, большинства обменных процессов в организме, функции иммунной системы, деятельности других жизненно важных систем [7-10].
Свойства пролактина
Пролактин является уникальным гормоном прежде всего потому, что в отличие от других гормонов гипофиза он спонтанно секретируется в больших количествах. Он синтезируется не только лактотрофами (клетками гипофиза), но также клетками мозга и другими тканями и может выполнять функции как гормона, так и нейропептида [10]. Его секреция не связана с действием рилизиггормона, и все попытки его обнаружения не увенчались успехом. Содержание этого гормона в организме регулируется за счет ингибирующего воздействия гипоталамуса.
Следующая отличительная особенность пролактина – отсутствие эндокринного органа-мишени, на который он действует. Конечной точкой его приложения не являются эндокринные органы, а следовательно, отсутствует классиче- ская гормонально опосредованная система об- ратной связи, характерная для других гипофизарных гормонов. Пролактин самостоятельно регулирует свою секрецию путем прямого воздействия на клетки гипоталамуса. Он так же, как и сомато- тропный гормон, воздействует на множество ти- пов клеток в организме, однако спектр его биологических функций значительно шире.
Дополнительные характеристики пролактина
Как уже упоминалось выше, основным местом синтеза пролактина являются лактотрофы (маммотрофы), расположенные в заднелатеральной части передней доли гипофиза и составляющие от 10 до 25% от всего клеточного состава адено- гипофиза. В период беременности их количество достигает 70%. Кроме того, в гипофизе существу- ют промежуточные клетки – маммосоматотрофы, которые обладают биполярными свойствами и могут дифференцироваться в клетки, секретирующие как соматотропный гормон, так и пролактин.
Доказано, что их дифференцировка в лактотрофы происходит под воздействием эстрогенов, а также после родов в период прикладывания ребенка к груди [11]. Выделяют две группы лактотрофов: чувствительные к дофамину и к тиреотропному рилизинггормону (ТРГ) [12]. Также существуют внегипофизарные источники секреции пролактина (табл. 1).
Таблица 1. Источники внегипофизарной продукции пролактина [13]
| Ткань/тип клеток | Биологические жидкости |
| Головной мозг/нейронГипофиз/лактотроф Слезная железа/эпителий Тимус/тимоцит Лимфоузлы/эпителий Потовая железа/эпителий Молочная железа/эпителий Селезенка/лимфоцит Кожа/фибробласт Миометрий/миоцитДецидуальная оболочка/стромаКостный мозг/лимфоидная клетка | Спинномозговая жидкостьСлезы Молоко Сыворотка крови МочаФолликулярная жидкостьАмниотическая жидкость |
Лактотрофы обладают высокой спонтанной секреторной активностью. Логично было бы предположить, что нарастание секреции пролактина (например во время кормления грудью) должно происходить под воздействием пролактин-рилизинг- фактора (ПРФ), однако он еще не идентифициро- ван. Как показано на рисунке 1, регуляция секреции пролактина – это достаточно сложный механизм с вовлечением многих соединений, включая нейропептиды, нейрогормоны, нейромедиаторы, метаболические субстраты и гормональные сигнальные пути. В большинстве случаев нейромедиаторы регулируют секрецию пролактина на гипоталамическом уровне и на уровне тубероинфундибулярной допаминергической системы (TuberoInfundibular DopAminergic, TIDA) в ЦНС. Среди гипоталамических нейрогормонов, тиреотропный гормон, оксито- цин и вазоактивный интестинальный полипептид (ВИП) известны как ПРФ.
Одним из основных пролактинингибирующих факторов (ПИФ) является дофамин. Полагают, что основным местом синтеза дофамина в гипоталамусе является аркуатное ядро. По аксонам дофамин попадает к нервным окончаниям в срединном возвы- шении, а оттуда транспортируется в портальную систему и достигает передней доли гипофиза (гипо- таламуса), где расположены лактотрофы. Это так называемая «короткая петля» механизма обратной связи.
Ингибирующие нейромедиаторы, такие как серотонин и норадреналин, увеличивают секрецию пролактина посредством снижения активности TIDA. Важную роль в стрессовой секреции этого гормона играет адренергическая модуляция, связанная с воздействием норадреналина и адреналина на β- рецепторы. Ацетилхолин, наоборот, вызывает снижение серологических концентраций пролактина посредством стимуляции TIDA.
Есть основания полагать, что нейротензин и y — аминомасляная кислота (ГАМК) также принимают участие в регуляции содержания пролактина. Кро- ме того, пролактин совместно с ВИП, галанином и эндотелином может регулировать функцию лактотрофов посредством аутокринных и паракринных механизмов.1
(1 Термин «аутокринный» (autocrine) используется для описания процесса выработки клеткой определенных веществ, например гормонов или факторов роста, которые непосредственно могут влиять на рост той клетки, в которой они были синтезированы. Термин «паракринный» (paracrine) применяется для описания гормонов, которые секретируются эндокринными железами и влияют на функцию расположенных вблизи от них клеток; эти гормоны практически не переносятся кровью или лимфой на значительные расстояния от места их секреции.)
Однако существуют и другие механизмы регуляции секреции пролактина. Индуцируемое грудным кормлением увеличение его секреции блокируется антагонистом серотонина метизергидом, что свидетельствует о влиянии серотонина на секрецию про- лактина. Мощным стимулятором секреции пролактина является и тиреотропный гормон (ТТГ). Наиболее низкая доза ТРГ, способная стимулировать секрецию ТТГ, одновременно стимулирует и секрецию пролактина. Однако в большинстве фи- зиологических ситуаций секреция ТТГ и пролактина контролируется независимо друг от друга: лактация не приводит к увеличению секреции ТТГ, а первичный гипотиреоз весьма редко сопровождается избыточной продукцией пролактина.
Выводы
Обобщая вышеизложенное, следует отметить, что самые важные физиологические стимулы выработки пролактина – кормление грудью и стресс, а так- же повышенный уровень овариальных стероидов, прежде всего эстрогенов. К подавляющим его секрецию факторам относят дофамин, серотонин, но- радреналин, эндогенные опиоиды, галанин. Стиму- лирующие нейромедиаторы, наоборот, имеют тен- денцию уменьшать секрецию пролактина в результате повышающейся секреторной активности (или выброса, экскреции) нейронами TIDA. Реакция лактотрофа зависит от действия факторов чувствительности лактотрофа, которые являются веществами, изменяющими реакцию лактотрофов на ПИФ или ПРФ [14].
Некоторые вещества могут изменять реакцию лактотрофов на ПИФ или ПРФ. К ним относится α- меланостимулирующий гормон, который снижает реакцию лактотрофов на высокую дозу дофамина. У больных, страдающих синдромом галактореи- аменореи, выявлено значительное повышение экс- креции мелатонина, пролактина и снижение уровня норадреналина, дофамина по сравнению со здоро- выми женщинами. Существует предположение о существовании связи между эпифизом, симпато- адреналовой системой и лактотропными клетками гипофиза [15].
Рис. 1. Регуляция секреции пролактина
Такой нейропептид, как галанин, который широко представлен в гипоталамусе и передней доле гипофиза, также принимает участие в увеличении секреции пролактина. Уровень галанина регулиру- ется дофамином, соматостатином (торможение), а также ТТГ (активизация) и эстрогенами, которые оказывают положительный эффект на генную экс- прессию галанина в гипоталамусе. Соматостатин может не только подавлять секрецию соматостатин-рилизинг-гормона, но и как было показано, на культуре клеток также подавляет индуцированную базальную секрецию пролактина. Нейроны сомато- статина имеют множество эфферентных связей с галанином, нейротензином, нейропептидом Y, ГАМК, серотонином, энкефалином, субстанцией Р, ТТГ и системой катехоламинов.
Эстрогены ингибируют активность всех трех групп гипоталамических нейроэндокринных дофаминер- гических нейронов в гипоталамусе. Кроме того, они стимулируют рост и дифференцировку лактотро- фов, усиливают экспрессию гена пролактина, син- тез, хранение и секрецию пролактина как путем прямого воздействия на ген, ответственный за син- тез пролактина, так и, вероятно, вследствие уменьшения количества рецепторов к дофамину на пролактотрофах и блокируя секрецию дофамина[12].
ГАМК частично контролирует активность ПИФ без участия дофаминергической системы. Следует отметить, что активность ГАМК-ергических нейронов контролируется половыми стероидами. На секрецию пролактина также оказывают влияние метаболические субстраты. Установлено, что гипогликемия и аргинин стимулируют секрецию пролактина. К стимуляторам его секреции относят также инсу- лин, который усиливает выработку как гипофизар- ного, так и негипофизарного (децидуального) пролактина.
Ингибирующее влияние на секрецию пролактина оказывают глюкокортикоиды. Низкий уровень тироксина и трийодтиронина увеличивает секрецию пролактина, обусловленную ТТГ, тогда как высокий их уровень ингибируют накопление матричной РНК и секрецию пролактина [12].
Существуют достаточно противоречивые данные относительно влияния андрогенов на секрецию пролактина. Одни ученые предполагают, что неарома- тизированные андрогены, в частности дигидроте- стостерон, не оказывают влияния на секрецию пролактина. В качестве аргумента приводятся данные о том, что у 30-40% пациенток с синдромом гипер- пролактинемии повышен уровень дегидроэпианд- ростерона (ДГЭА) и дегидроэпиандростеронсуль- фата (ДГЭА-С). Однако активизировать секрецию пролактина может тестостерон посредством его эстрогенных метаболитов. Другие исследователи считают, что повышенные уровни ДГЭА и ДГЭА-С связаны с нарушением метаболизма андрогенов в надпочечниках под действием пролактина, которо- му предписывается роль дополнительного фактора, регулирующего секрецию надпочечниковых ан- дрогенов. Последнюю гипотезу подтверждает тот факт, что ученые выделили рецепторы к пролактину в сетчатой зоне надпочечников [16].
Выявлено, что секреция пролактина имеет выраженный циркадный ритм на протяжении суток, и появляется он уже в пубертатном периоде. Ампли- туды высвобождения пролактина повторяются каж- дые 95 мин. Уровень пролактина достигает пиковых значений в ночное время, уже через 60-90 мин по- сле засыпания. После пробуждения концентрация пролактина в плазме резко снижается и в течение нескольких часов достигает показателей базального уровня. Считается, что минимальная концентрация пролактина в крови наблюдается в период от 9-10 ч и примерно до полудня (рис. 2). Период его полураспада в крови составляет 20-30 мин. При опухолевых процессах суточный ритм секреции гормона исчезает. При некоторых заболеваниях эндокринной системы либо может наблюдаться за- поздалое ночное повышение уровня пролактина, либо он вообще может отсутствовать.
Всплески секреции более выражены в период ову- ляции, в лютеиновой фазе менструального цикла (МЦ). Полагают, что они связаны с секреторными импульсами гонадолиберина. В период беременно- сти и у кормящей матери отмечается значительное повышение концентрации пролактина в крови – до 200-320 нг/мл.
Обобщая вышесказанное, можно сделать вывод, что биологические эффекты пролактина заклю- чаются в следующем:
- Этот гормон участвует в процессах созрева- ния фолликула и овуляции.
- Поддерживает функцию желтого тела. Было доказано, что более высокий уровень пролактина (в пределах нормы) в лютеиновую фазу коррелирует с более высоким уровнем прогестерона и наоборот [18]. При гипопролактинемии (концентрация пролактина ниже 136 мМЕ/мл или 5 нг/мл) может наблюдаться про- гестероновая недостаточность. Однако недо- статочность секреции прогестерона отмечена и при гиперпролактинемии, и в этом случае возникновение прогестероновой недостаточности может быть связано с изменениями процессов метаболизма холестерина и с не- достаточностью ферментов, участвующих в синтезе прогестерона [16].
- Принимает участие в регуляции объема и со- става амниотической жидкости. Считается, что в регуляции процессов эмбриогенеза принимает участие пролактин, синтезированный фетоплацентарным комплексом.
- Стимулирует развитие секреторного аппарата МЖ в период беременности. В этом процессе также принимают участие кортизол, плацен- тарный лактоген, эстрогены и прогестерон. При беременности высокие уровни про- гестерона и эстрогенов блокируют действие пролактина на клетки-мишени МЖ, вследствие чего лактация не происходит. Резкое сниже- ние уровней эстрогенов и прогестерона в по- слеродовом периоде приводит к разблокиро- ванию эффектов этих гормонов на клетки- мишени МЖ, к увеличению количества рецепторов пролактина в железистой ткани и, соот- ветственно, к активации лактогенеза и лакта- ции. Стимуляция лактогенеза сопровождается повышением синтеза белков молока (казеина и α-лактальбумина), а также жиров. В процессе регуляции лактогенеза, помимо пролактина, также принимают участие плацентарный лактоген, инсулин и кортизол.
- Пролактин нередко называют «гормоном материнства», поскольку он оказывает влияние на поведение и стимулирует родительские реакции, материнский инстинкт и т.д.
- Является регулятором половой функции у мужчин, необходим для нормальной функции яичек и развития добавочных половых желез, действует синергически с тестостероном и лютеинизирующим гормоном (ЛГ).
- Регулирует секрецию инсулина. Гипопролак- тинемия сопровождается снижением секреции инсулина и возникновением метаболического синдрома [19].
- Принимает участие в регуляции секреции надпочечниковых андрогенов и в их метаболизме.
ФОРМЫ ПРОЛАКТИНА
В клинической практике нередко приходится стал- киваться с несоответствием клинических и лабора- торных данных по определению пролактина. Например, при высокой его концентрации отсут- ствует лакторея, а, наоборот, при нормальной — наблюдаются выделения из соска. Причин такого несоответствия несколько. Так, это может быть свя- зано как с повышенной чувствительностью рецеп- торов пролактина, так и с аномалиями самого гормона.
Пролактин существует в различных изоформах, ко- торые отличаются по молекулярной массе. Около 80-90% пролактина в крови представлено мономерной формой с молекулярной массой 23,5 кДа, которая обладает высокой активностью. Существуют также димерная и тримерная формы с мо- лекулярной массой 40-60 кДa или так называемый big-пролактин (большой пролактин). Содержание его может варьировать от 10 до 30%. Его активность значительно ниже, чем мономерного пролактина. Считается, что большой пролактин может конвертироваться в биологически активную мономерную форму [20].
Макропролактин или big-big-пролактин имеет моле- кулярную массу около 100 кДа. Его структура из- менчива, и в большинстве случаев он связан анти- пролактиновыми иммуноглобулинами класса G (рис. 3). В комплексе с иммуноглобулином молеку- лярная масса составляет около 150 кДа. Относительное содержание его в норме колеблется от 0 до 10%, однако в некоторых случаях его концентрация может достигать 80%. Макропролактин обладает низким аффинитетом к рецепторам пролактина и низкой биологической активностью. Этим можно объяснить отсутствие клинических проявлений при гиперпролактинемии с повышенным уровнем мак- ропролактина (макропролактинемия). В связи с большими размерами молекулы макропролактина затруднено его прохождение через сосудистую стенку, а следовательно, и снижен клиренс на уровне почечных клубочков, что способствует его накоплению в организме. До настоящего времени причина макропролактинемии окончательно не установлена. Среди возможных факторов называют аутоиммунный процесс, сопровождающийся образованием неспецифических иммуноглобулинов класса G, которые связывают пролактин. Образо- вавшийся комплекс накапливается в организме. Недавние исследования показали, что антипролактиновые антитела сохраняют стабильность в течение 5 нед, и по мнению исследователей, макропро- лактинемию следует относить к хроническим забо- леваниям [22]. После того, как в опухолевых экс- трактах пролактином (опухолей гипофиза) был выявлен макропролактин, появились основания полагать, что таковой может иметь опухолевое происхождение [23]. Существуют и другие гипотезы о происхождении макропролактина.
Рис 2. Днамика изменения уровня пролактина в течение суток при нормальном МЦ [17]
a-фолликулярная фаза цикла, b- лютеиновая фаза цикла
Исследования последних лет с использованием гель-фильтрационной хроматографии показали, что около 20-45% случаев гиперпролактинемии связано с макропролактином [24].
Под термином «макропролактинемия» следует понимать преобладание циркулирующего пролактина, состоящего из big- и big-big-пролактина. Клинически макропролактинемия имеет различные проявления. У некоторых больных она протекает бессимптомно, и для наступления беременности не требуется те- рапия. По данным разных авторов, бессимптомное течение макропролактинемии встречается у 46-61% пациенток. У других женщин может наблю- даться олигоменорея, галакторея. Кроме того, вы- явлены и другие формы пролактина, роль которых сегодня до конца не известна и активно исследуется. Например, изоформа пролактина с молекуляр-
ной массой 16 кДа образуется в МЖ, однако обна- ружена в печени и ткани мозга. Эта изоформа име- ет высокую аффинность к рецепторам почек, в 30 раз превышающую аффинность пролактина с молекулярной массой 23,5 кДа. Доказано, что пролак- тин массой 16 кДа имеет большую аффинность и специфичность связывающего фрагмента к эпите- лиальным клеткам капилляров и таким образом оказывает подавляющее действие на ангиогенез
[25]. Следовательно, обычный пролактин с молекулярной массой 23,5 кДа, продуцирующийся в МЖ, способствует пролиферации, а пролактин с молекулярной массой 16 кДа участвует в подавлении ангиогенеза.Иммунокомпетентные клетки тимуса, селезенки и периферические лимфоциты тоже способны секре- тировать пролактин, похожий на гипофизарный, а также его изоформу с молекулярной массой 22 кДа. Однако регуляция секреции этого пролактина осу- ществляется не посредством классических D2- рецепторов дофамина, а рецепторов D4, D5. Пред- полагается, что лимфоцитарный пролактин участвует в регуляции иммунного ответа.
Кроме того, существует еще несколько форм пролактина со слабой биологической активностью, которые, как считают специалисты, регулируют секрецию обычного пролактина с массой 23,5 кДа. Это прежде всего гликозилированная форма пролакти- на с молекулярной массой 25 кДа, которая состав- ляет 15-25% от всего этого гормона. Биологическая активность его в 4 раза ниже, чем у нормального пролактина, — он оказывает влияние на секрецию и клиренс пролактина. Пролактин в фосфорилиро- ванной форме принимает участие в аутокринной регуляции его секреции путем подавления секре- ции нефосфорилированного пролактина клетками гипофиза. Таким образом гликозилированная и фосфорилированная формы пролактина влияют на секрецию и клиренс активного пролактина. По мне- нию специалистов, преобладанием той или иной фракции гормона при сходном уровне общего им- мунореактивного пролактина объясняется несоот- ветствие уровня пролактина клиническим проявлениям у пациенток с галактореей и нарушениями МЦ [12]. В гипофизе и сыворотке крови выявлена еще сплайсинговая форма пролактина с молекулярной массой 21 кДа. Биологическая роль этой формы еще не изучена.
Рис 3. Соотношение фракций пролактина в норме [21]
КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯ СИНДРОМА ГИПЕРПРОЛАКТИНЕМИИ
Термином «гиперпролактинемия» обозначают повышенное содержание пролактина в крови. В связи с тем, что в литературе можно встретить различные мнения относительно диагностических критериев гиперпролактинемии, мы рекомендуем пользоваться критериями, предложенными в Руководстве по гиперпролактинемии (2011) Международного общества эндокринологов [3]. При интерпретации результатов анализов у больных с повышенным уровнем пролактина необходимо учитывать целый ряд ситуаций, обусловленных физиологической гиперпролактинемией (табл. 2).
Синдром гиперпролактинемии включает:
- гиперпролактинемию, выявленную по результатам лабораторных исследований; нарушение МЦ;
- бесплодие;
- галакторею;
- снижение либидо.
Для обозначения данного синдрома иногда используют другие названия — «гиперпролактинемический гипогонадизм» или «синдром персистирующей галактореи-аменореи».
В литературе выделяют три синдрома, для которых характерны галакторея и аменорея. Синдром Киа- ри-Фроммеля — это аменорея, галакторея (выделе- ния из МЖ) и атрофия половых органов, возникшие после родов. Раньше считалось, что развитие за- болевания связано с функциональными нарушени- ями в гипоталамогипофизарной системе, возника- ющими в связи с беременностью, родами или с длительным кормлением грудью.
Между тем Арагонс и Дель Кастильо описали слу- чаи галактореи и аменореи у нерожавших женщин. Дальнейшие наблюдения показали, что галакторея- аменорея может наблюдаться после перенесенного стресса или длительного применения лекарствен- ных средств (гормональных препаратов, резерпина, аминазина и др.). Кроме того, была установлена связь этого заболевания с ревматизмом.
Форбс и Олбрайт описали синдром, для которого характерно сочетание аменореи, галактореи и гиперпролактинемии при сниженном уровне гонадо- тропинов. Эта форма наблюдается при опухолях переднего гипофиза и часто сопровождается ожирением и гирсутизмом на фоне отсутствия акроме- галии.
Как уже было сказано выше, поскольку пролактин играет важную роль в регуляции репродуктивной сферы женщины, то повышение его уровня вызы- вает прежде всего целый ряд нарушений репродук- тивной функции; сопровождается различными из- менениями гипоталамо-гипофизарной системы, проявляющимися нарушением прямых и обратных связей в регуляции секреции гормонов. Установлено, что при гиперпролактинемии наблюдается ин- гибирование пульсирующей секреции гонадотропных рилизинг-гормонов. Такие изменения приводят к снижению частоты импульсов ЛГ, а также к бло- кированию рецепторов к этому гормону в яичниках. Кроме того, отмечено ингибирование зависимой от фолликулостимулирующего гормона (ФСГ) овари- альной ароматазы, что способствует снижению продукции эстрогенов. Также имеет место и инги- бирование синтеза прогестерона в клетках гранулезы. Пролактин может быть дополнительным фак тором, регулирующим секрецию надпочечниковых андрогенов, поскольку у 40% больных гиперпролак- тинемией имеется нарушение секреции и метабо- лизма андрогенов — повышение уровней ДГЭА и дофамина ДГЭА-С, что приводит к клиническим проявлениям гиперандрогении (гирсутизму и акне) [16]. Чаще всего при гиперпролактинемии наблюдаются нарушения овариального и МЦ, галакторея, сексуальные расстройства, невынашивание беременности на ранних сроках, бесплодие.
Наиболее частые клинические проявления гиперпролактинемии:
- нарушения МЦ — укорочение лютеиновой фазы, ановуляторные циклы, опсоменорея, олигоменорея, аменорея;
- бесплодие;
- недостаточность лютеиновой фазы;
- гипоплазия матки;
- галакторея;
- дисгормональные заболевания МЖ, масталгия и мастодиния;
- предменструальный синдром;
- ожирение;
- гирсутный синдром; остеопения и остеопороз [41].
Отдельно следует остановиться на таком проявлении гиперпролактинемии, как галакторея. Галактореей называют патологическое выделение молока, тогда как лакторея — это его естественное выделение во время нормальной лактации [26]. Галакторея является характерным клиническим признаком гиперпролактинемии и диагностируется у 77% больных с повышенным уровнем пролактина [27]. Возникновение галактореи может быть первым признаком будущего заболевания. У 18% пациен- ток галакторея появляется за несколько лет до нарушения МЦ, у 56% — одновременно с нарушением цикла и только у 26% пациенток — спустя несколько лет после нарушения МЦ.
Различают три степени галактореи:
I. степень — выделение молозива из сосков каплями при пальпации;
II. степень — выделение молозива из сосков струей при пальпации;
III. степень — спонтанное постоянное выделение молозива из сосков.
Следует отметить, что наличие галактореи не всегда коррелирует с уровнем пролактина. В одних случаях при высокой концентрации пролактина возможно отсутствие галактореи, а в других случаях, при нормальном его уровне, наблюдается галакторея без аменореи, либо при наличии гипер- пролактинемии и аменореи – отсутствие галактореи. Такое разнообразие клинических эффектов может быть связано с особенностями рецепторной чувствительности периферических клеток-мишеней к пролактину и/или гетерогенностью циркулирующего пролактина [15]. Именно поэтому галакторея не является диагностическим критерием гиперпро- лактинемии и может рассматриваться только в со- вокупности признаков. Отделяемое из МЖ можно считать патологическим, если оно выявляется че- рез 3 года после беременности [28].
В свою очередь гиперпролактинемия вызывает также целый ряд метаболических нарушений. У больных гиперпролактинемией отмечено прогрессивное уменьшение плотности костей за счет пре- обладания резорбции костной ткани, которое со- провождается болевым синдромом и приводит к развитию остеопороза. Причем выраженность этих симптомов ослабляется при нормализации уровня пролактина и содержания половых гормонов в сыворотке крови.
Выявлено также прямое стимулирующее действие пролактина на β-клетки поджелудочной железы. Проявляется это базальной гиперинсулинемией и нормогликемией, а на фоне глюкозотолерантного теста отмечается более выраженный по сравнению с нормой выброс инсулина и более значительное подавление секреции глюкагона. У 19% пациенток выявляется гиперхолестеринемия, у 15% — гипер- триглицеридемия, а примерно у 40-60% пациенток с гиперпролактинемией имеет место различной степени ожирение, что нередко сопровождается инсулинорезистентностью [16].
ГИПЕРПРОЛАКТИНЕМИЯ В ПУБЕРТАТНОМ ПЕРИОДЕ
С наступлением пубертата уровень пролактина в организме девочки начинает повышаться. В возрасте 8-15 лет пролактин способствует развитию МЖ, а в 15-17 лет он играет важную роль в станов- лении менструальной функции. Гиперпролактине- мия достаточно часто встречается в пубертатном периоде и по распространенности не уступает та- ковой у взрослого населения. По некоторым дан- ным, у пациенток с повышенным риском возникно- вения гиперпролактинемии манифестация заболе- вания в пубертате отмечена в 59% случаев, причем транзиторная гиперпролактинемия выявлена у 32% детей и подростков, а персистирующая — у 27% [12].
Изучение причин возникновения гиперпролактине- мии у детей показало, что повышенное содержание пролактина наблюдается у детей, зачатых после медикаментозного индуцирования беременности (в 2 раза чаще, чем в контрольной группе), а также в случаях, когда беременность протекала с явлениями фетоплацентарной недостаточности и угрозы прерывания во второй половине беременности. Не исключается также и роль острой гипоксии в родах [26]. Нередко удается выяснить, что в анамнезе у подростков с гиперпролактинемией в постнаталь- ном периоде наблюдалась гипоксически- травматическая энцефалопатия с гипертензивно- гидроцефальным синдромом, нервно-рефлектор- ная гипервозбудимость. В младенчестве у них отмечалась высокая распространенность синдрома малой мозговой дисфункции и хронической внутри- черепной гипертензии. Кроме того, у таких детей наблюдается высокая частота функциональных нарушений сердечно-cосудистой системы, желудочно-кишечного тракта и нейрогенной дисфункции мочевого пузыря [30].
Факторами риска развития гиперпролактинемии у детей и подростков также являются [29]:
- патология полового созревания (у девочек-менструальная дисфункция, задержка полового созревания, патология МЖ в виде преждевременного изолированного телархе и/или галактореи;
- у мальчиков — патологическая гинекомастия) с явлениями фетоплацентарной недостаточности;
- церебрально-диэнцефальные нарушения (нейроэндокринное ожирение, хроническая внутричерепная гипертензия);
- тиреогенные факторы (патология щитовидной железы с установленным или предполагаемым гипотиреозом, прием медикаментов, являющихся пролактин-стимуляторами и др.) (табл. 2);
- прием КОК. Как известно, КОК повышают уровень пролактина, поэтому при их назначении в подростковом возрасте обязательно необходимо учитывать данные анамнеза и исключать имеющуюся или даже возможную гиперпролак- тинемию. После применения КОК следует продолжить наблюдение за девочкой. Пренебрежение этой рекомендацией может усилить симптомы или обострить бессимптомную гиперпролактинемию.
Таблица 2. Этиология гиперпролактинемии
| Факторы, вызывающие патологическое повышение уровня про-лактина | Физиологические состояния, сопровождающиеся повышени-ем уровня пролактина | |
| Экстрагенитальные заболевания | Ятрогенные факторы (фармаколо-гические) | |
| Системные заболевания: | ||
опоясывающий лишай
хроническая почечная недо-статочность
цирроз
эпилептические припадки
ложная беременность
Рефлекторные причины:
стимуляция грудного нерва (травмы и хирургические опе-рации на грудной клетке и ги-погастрии, межреберная невралгия, мастит, ожоги)
Поражения гипоталамо-гипофизарного тракта:
гранулемы
инфильтраты
облучение
опухоли из клеток кармана Ратке
травмы: ножки гипофиза, по-сле операции в области ту-рецкого седла
опухоли: краниофарингиома, герминома, метастазы в гипо-таламус, менингиома, распро-странение гипофизарной опу-холи за пределы турецкого седла
Заболевания гипофиза:
акромегалия
идиопатические заболевания
лимфоцитарный гипофизит или параселлярные опухоли
макроаденома
макропролактинемия
полигормональная аденома
пролактинома
оперативное вмешательство
травма
синдром пустого турецкого седла
Экстрагипофизарные эндокри-нопатии:
первичный гипотиреоз
гипертиреоз
болезнь Аддисона
феминизирующая карцинома надпочечников
поликистоз яичников
Эктопическая продукция:
бронхогенная карцинома
гипернефрома
Идиопатическая галактореяВлагалищное исследование
Манипуляция на шейке матки
Анестетики
Противосудорожные препараты
Антидепрессанты
Антигистаминные (Н2) препараты
Антигипертензивные препараты
Холиномиметики
Препараты, стимулирующие ги-персекрецию желудка
Блокаторы и ингибиторы синтеза дофамина
Эстрогены (комбинированные оральные контрацептивы [KOK], заместительная гормональная те-рапия [ЗГТ])
Нейролептики/ антипсихотропные препараты
Нейропептиды
Опиаты и антагонисты опиатов
Антагонисты кальцияСон
Физическая нагрузка
Стресс
Половой акт
Беременность
Период грудного вскармливания
Перинатальный период (2-3 нед после родов)
Употребление кофе
Питание с высоким содержанием белка
Поздняя лютеиновая фаза МЦ
ГИПЕРПРОЛАКТИНЕМИЯ И ОПУХОЛИ ГИПОФИЗА
Аденома гипофиза является наиболее частой при- чиной гиперпролактинемии, и в большинстве случаев — это пролактинома. По размерам аденомы гипофиза разделяют на микроаденомы (до 10 мм в диаметре, чаще 2-3 мм) и макроаденомы (более10 мм в диаметре).
Существуют гендерные отличия в частоте выявления пролактином. В 90% случаев пациенты с микропролактиномами — женщины, причем в возрасте от 20 до 50 лет. Макропро-лактиномы встречаются реже и в основном у мужчин. У лиц старше 50 лет гендерные отличия нивелируются [14].
В большинстве случаев причину пролактином выяснить не удается. В этиологии макропролактином могут играть роль начало половой жизни (особенно раннее), беременность, роды, черепно-мозговые травмы, нейроинфекции, психоэмоциональное перенапряжение.
Изредка пролактинома является следствием приема нейролептиков (ятрогенная). У девушек с про- лактиномами наблюдается задержка месячных (14-15 лет), а у каждой пятой отмечаются нерегулярные МЦ [26].
Клинические проявления пролактином весьма разнообразны. Основные симптомы представлены в таблице 3.
Таблица 3. Частота различных жалоб у пациенток с микропролактиномами.
(Дедов И.И., Дедов В.И., 1992) [27-31]
| Жалобы | Частота, % от числа боль- |
| Галакторея | 100 |
| Аменорея | 83 |
| Бесплодие | 71 |
| Ожирение | 44 |
| Головная боль | 36 |
| Слабость, утомляемость | 20 |
| Избыточный рост волос | 20 |
| Нарушение МЦ | 17 |
| Сексуальные расстройства | 17 |
| Кардиалгии | 14 |
| Отечность | 8 |
| Абдоминальный синдром | 5 |
| Артериальная гипертензия | 4 |
| Головокружение | 3 |
| Выпадение волос на голове | 3 |
| Нарушение зрения | 0 |
Необходимо отметить, что не только пролактиномы могут быть причиной повышения уровня пролакти на. В отличие от пролактином инциденталома (гормонально неактивная опухоль) сама по себе не обладает гормональной активностью. Вместе с тем у больных с гормонально неактивными аденомами также может наблюдаться повышение уровня пролактина. Считается, что при сдавлении ножки гипофиза уменьшается поступление дофамина, который подавляет продукцию пролактина. В таких случаях кроме пролактина может также повышаться содержание других гонадотропинов.
ГИПЕРПРОЛАКТИНЕМИЯ И НАРУШЕНИЕ ФУНКЦИИ ЩИТОВИДНОЙ ЖЕЛЕЗЫ
По мнению специалистов, тиреоидные гормоны ускоряют реакцию превращения диоксифенилаланина в дофамин. Нарушение этой реакции при дефиците тиреоидных гормонов может быть одной из причин развития гиперпролактинемии при первич- ном гипотиреозе [15]. У 40% пациенток с гипоти- реозом обнаруживаются повышенный уровень пролактина или положительные пробы на стимуляцию его секреции. Наблюдения показали, что у больных гипотиреозом повышение уровня пролактина очень часто происходит за счет его высокомолекулярных фракций [32].
Следует отметить, что длительно протекающий или неправильно корригируемый гипотиреоз может вызвать гипофизарную гиперплазию и имитировать клинические проявления опухоли гипофиза. Связано это со сдавлением гипофизарного стебля и нарушением поступления дофамина из гипоталамуса, что приводит к потере контроля над секрецией пролактина. Лечение L-тироксином приводит к нормализации уровня пролактина и ТТГ, а также к уменьшению размеров гипофиза.
ГИПЕРПРОЛАКТИНЕМИЯ И СИНДРОМ ПОЛ ИКИ- СТОЗНЫХ ЯИЧНИКОВ
Существуют весьма противоречивые данные о распространенности гиперпролактинемии при синдроме поликистозных яичников (СПКЯ). По оценкам различных исследователей, частота встречаемости такой патологии колеблется от 13 до 80% [33]. Однако выявляемые показатели уровня про- лактина в этих случаях, как правило, не очень высокие. Одни авторы полагают, что возникновение гиперпролактинемии при СПКЯ связано с гиперэстрогенией и нарушением стероидогенеза, в связи с чем не отмечается нарушение дофаминергической регуляции секреции пролактина. По мнению других специалистов, гиперпролактинемия относится к числу ведущих факторов, лежащих в основе патогенеза СПКЯ. В качестве доводов они приводят данные о том, что пролактин обладает прямым стимулирующим действием на β-клетки поджелудочной железы и принимает участие в возникновении резистентности к инсулину. Результатом инсулинорезистентности является гиперинсулинемия, играющая важную роль в синтезе андрогенов яич- никами. Кроме того, избыток инсулина уменьшает образование в печени глобулина, связывающего половые стероиды, и способствует повышению концентрации свободного биологически активного тестостерона. Полученные нами результаты относительно содержания пролактина у женщин с СПКЯ, а также динамика клинических проявлений поликистоза при применении дофаминергических препаратов дает основание склоняться к последней гипотезе.
ГИПЕРПРОЛАКТИНЕМИЯ И ПАТОЛОГИЯ ПОЧЕК
Почки выводят около 25% пролактина. У пациентов с почечной недостаточностью может наблюдаться гиперпролактинемия, связанная со снижением экс- креции пролактина почками и нарушением механизмов центральной регуляции его секреции. Сре- ди находящихся на гемодиализе больных гипер- пролактинемия встречается у 73-91% женщин и у 25-57% мужчин. Секреция пролактина у этих паци- ентов увеличена приблизительно в 3 раза, что, ве- роятно, обусловлено снижением способности до- фамина ингибировать секрецию пролактина, нали- чием в крови недиализированных факторов, конку- рирующих с дофамином за связывание с его ре- цептором на лактотрофах, или с развитием постре- цепторных нарушений [34]. Диализ не изменяет уровень пролактина, но трансплантация почек нормализует его показатели.
ГИПЕРПРОЛАКТИНЕМИЯ И МАСТОПАТИЯ
Учитывая тот факт, что пролактин вызывает активный рост эпителиальных клеток и повышает количество собственных и эстрогенных рецепторов в МЖ, гиперпролактинемия, особенно в сочетании с гипер- эстрогенией, повышает риск развития и дисгормо- нальных доброкачественных заболеваний (масто- патий), и даже рака МЖ. По данным многих авторов (Бурдина Л.М., Наумкина Н.Г., 2000; Clark J.L., Nquyen P.L., Jaszsz W.B. et al., 2000) длительно по- вышенное содержание пролактина в сыворотке кро- ви провоцирует гиперпластичекие процессы и жиро- вую трансформацию паренхимы МЖ, являясь одним из пусковых механизмов развития мастопатий. Не- смотря на то, что прямая патогенетическая роль ги- перпролактинемии в развитии мастопатии до конца не уточнена, повышенный уровень пролактина в сы- воротке крови уже свидетельствует о центральных гипоталамо-гипофизарных нарушениях в системе ре- гуляции репродуктивной системы. И данная ситуация все же требует медикаментозной коррекции гипер- пролактинемии с применением агонистов дофамина, что в свою очередь благоприятно подействует и на течение мастопатии.
В нашей клинике накоплен многолетний опыт при- менения агонистов дофамина (Достинекса) для ле- чения дисгормональных доброкачественных забо- леваний МЖ у пациенток с галактореей и лабора- торно доказанной гиперпролактинемией [43, 44]. Особенно актуальна корррекция уровня пролактина у пациенток с сочетанной дисгормональной патоло- гией МЖ, матки (миома) и патологией щитовидной железы (аутоиммунный тиреоидит с гипофункцией и высоким уровнем ТТГ), так как тиреоидные гор- моны (как и эстрогены) влияют на секрецию про- лактина. Рецепторы к пролактину обнаружены как в эндо- так и в миометрии, и матка, наряду с лакто- трофами гипофиза, также является органом, спо- собным синтезировать пролактин.
И именно у таких пациенток необходимо регулярно контролировать и корригировать уровень пролак- тина в сыворотке крови.
Исходя из нашего собственного опыта, эффектив- ность применения Достинекса для купирования бо- левого синдрома при мастопатиии, обусловленной гиперпролактинемией, составляет 80-85%, с наилучшими результатами у женщин репродуктивного возраста.
Курс лечения продолжается от 3 до 6 мес, и доза Достинекса подбирается индивидуально в зависи- мости от степени выраженности и темпов регрессирования гиперпролактинемии.
В настоящее время многими исследователями подтверждена эффективность сочетанного применения современных низкодозированных оральных контрацептивов (КОК) с агонистами дофаминовых ре- цепторов (Достинекс), особенно у пациенток, нуж- дающихся в длительной контрацепции на фоне дисгормональных заболеваний МЖ, индуцирован- ной гиперпролактинемией. При этом необходимо подчеркнуть, что длительность приема Достинекса после нормализации уровня пролактина должна составлять минимум 3-6 мес.
ГИПЕРПРОЛАКТИНЕМИЯ ПРИ ДРУГИХ ЗАБОЛЕВАНИЯХ
Среди причин, вызывающих умеренную гиперпролактинемию, называют цирроз печени. Чрезвычай- но редко встречается эктопическая продукция пролактина, например бронхогенный рак и гипер- нефрома могут секретировать пролактин.
Выделяют также идиопатическую гиперпролак- тинемию, которая тоже встречается крайне редко. Как правило, таковая обнаруживается у пациентов с умеренной гиперпролактинемией (25-80 нг/мл; 500-1600 мМЕ/л), но без рентгенологических или выявленных компьютерной (КТ) и магнитно- резонансной томографией (МРТ) признаков микро- аденомы и/или гипоталамо-гипофизарной патоло- гии. Диагноз устанавливают после исключения всех возможных физиологических и патологических при- чин, а также правильного биохимического обследо- вания. Считается, что подобные гиперпролактине- мии связаны с повреждениями гипоталамо- гипофизарной системы, которые не удается вы- явить. Кроме того, среди причин идиопатической гиперпролактинемии называют аутоиммунные нарушения, которые сопровождаются выработкой аутоантител к лактотрофам. Нередко под идиопа- тической гиперпролактинемией маскируется мак- ропролактинемия. Высказываются предположения о том, что при отсутствии ингибирующего влияния дофамина на секрецию пролактина первоначально происходит гиперплазия клеток, секретирующих пролактин, а затем формирование микро- и макро- пролактиномы гипофиза [15].
Как уже упоминалось выше, гиперпролактинемия является одной из причин бесплодия у женщин как следствие ановуляторных циклов, первичной и вторичной аменореи, менометроррагии, недоста- точности функции желтого тела (укорочение второй фазы МЦ). Как правило, при уровне пролактина >70 нг/мл (2100 мМЕ/л) наблюдается аменорея, бес- плодие, гирсутизм. Однако такие нарушения могут возникать и при незначительном повышении уров- ня пролактина, что объясняется изменением инди- видуальной чувствительности к этому гормону [15]. Особая роль гиперпролактинемии в генезе беспло- дия обусловлена прежде всего тем, что нарушение регуляции репродуктивной функции проявляется на различных сегментах гипоталамо-гипофизарно- гонадной системы. Повышение уровня пролактина приводит к подавлению секреции гонадотропных рилизинг-гормонов и гонадотропинов, снижению ча- стоты и уменьшению амплитуды их выброса в кровь. Примечательно, что при отсутствии овуля- ции на фоне повышенного уровня пролактина не- редко наблюдается снижение концентрации эстра- диола, однако сохраняется нормальный уровень ФСГ и ЛГ. Исследования показали, что нарушение секреции ритма гонадотропных рилизинг-гормонов может быть главной причиной бесплодия при ги- перпролактинемии [35]. Высказываются также предположения о том, что пролактин снижает чув- ствительность ткани яичников к действию гонадо- тропинов. Повышение уровня пролактина в фолли- кулярной жидкости, с одной стороны, вызывает угнетение фолликулогенеза, с другой – блокирова- ние прогестероновых рецепторов к ЛГ в яичниках; изменение его секреции гипофизом также наруша- ет процесс овуляции.
Гиперпролактинемия вызывает не только нарушение процессов фолликулогенеза, но и функции желтого тела. Только нормальные показатели про- лактина способствуют развитию и нормальному функционированию желтого тела. Высокий или низ- кий уровень пролактина вызывает угнетение синте- за прогестерона в клетках гранулезы. У пациенток с нарушением овуляторного цикла следует опреде- лять уровень пролактина в плазме крови во второй фазе МЦ, а также контролировать его уровень в период лечения агонистами дофамина.
Исходя из современных взглядов на проблему ги- перпролактинемии, использование агонистов дофамина в лечении транзиторной гиперпролакти- немии не рекомендуется. Вместе с тем необходимо учитывать, что частое транзиторное повышение концентрации пролактина может оказаться небез- обидным для регуляции репродуктивной системы, и его нельзя не принимать во внимание, особенно при наличии характерных жалоб и клиники [36]. По- этому в схемы лечения мы рекомендуем включать фитопрепараты мягкого дофаминергического действия [42-45].
ДИАГНОСТИКА ГИПРЕПРОЛАКТИНЕМИИ Показания для определения пролактина [37]:
- нарушение МЦ;
- постконтрацептивная аменорея. В период использования контрацептива патология репродуктивной системы не проявляется. Отмена такового приводит к появлению аменореи. галакторея, в т.ч. и у женщин после менопаузы; бесплодие;
- половые нарушения, такие как сниженное либидо, диспареуния (часто связаны со снижением уровня эстрогенов);
- остеопороз в репродуктивном возрасте;
- первичная аменорея у молодых девушек;
- выявление опухолей гипофиза с помощью МРТ или КТ;
- симптомы повышения внутричерепного давления;
- нарушение полей зрения.
К показаниям для определения концентрации пролактина некоторые исследователи относят также состояние после операции по поводу любого образования гипоталамо-гипофизарной области, замедление или остановку роста, связанную с низким уровнем соматотропина, которые также могут наблюдаться на фоне высоких показателей пролактина [26].
До недавнего времени для диагностики гиперпро- лактинемии и пролактином использовали динами- ческие тесты с ТТГ, L-диоксифенилаланином, но- мифензином, домперидоном и др. На сегодняшний день эти исследования утратили диагностическое значение для установления гиперпролактинемии, поскольку не имеют преимуществ перед однократ- ным определением пролактина в сыворотке крови. Таким образом, использование фармакодинамиче- ских проб для диагностики гиперпролактинемии считается необоснованным, и динамическое тестирование или обследование с помощью проб не должно использоваться в качестве первичного исследования.
Схема 1. Алгоритм диагностики пролактином [1]
* После исключения гиперпролактинемии, связанной с приемом лекарственных препаратов и других ее форм
Диагноз «гиперпролактинемия» подтверждается при наличии показателей выше верхнего предела. Верхней границей нормального уровня пролактина принято считать 25 нг/мл или 530 мМЕ/л. Согласно Третьему международному стандарту ВОЗ IS 84/500, 1 нг/мл (1 мкг/л) эквивалентен 21,2 мМЕ/л [1].
Перед сдачей анализа необходимо учитывать следующие рекомендации: избегать физических нагрузок и стресса, несколько дней воздерживаться от полового акта; должно пройти не меньше трех дней после влагалищного исследования. По мнению не- которых исследователей, на уровень пролактина влияет даже стрессовый фактор, связанный с ве- нопункцией. Поэтому при получении образца необ- ходимо избегать у пациента чрезмерного стресса, связанного с пункцией вены. В случае, если после однократного определения уровня пролактина воз- никают сомнения о достоверности результатов, для исключения эффектов, связанных с пульсирующей секрецией гормона, рекомендуется провести забор крови с 15-20-минутным интервалом.
Диагностика пролактиномы и постановка диагноза базируются на проведении рентгенологического исследования для подтверждения аденомы и/или на выполнении лабораторных исследований, свидетельствующих о наличии длительной гиперпро- лактинемии.
Для подтверждения опухолей гипоталамо- гипофизарной области применяются рентгеногра- фия КТ или МРТ черепа, турецкого седла (схема 1). В последние годы МРТ получила широкое распро- странение в выявлении опухолевых заболеваний гипофиза и считается методом первого выбора для диагностики этой патологии. Разделение опухолей гипофиза на микроаденомы (< 10 мм в диаметре) и макроаденомы (> 10 мм в диаметре) имеет важное значение при выборе тактики ведения больных с повышенным уровнем пролактина.
Вопрос о диагностически значимых уровнях пролактина на протяжении длительного времени об- суждается учеными. Принято считать, что для ле- карственно индуцированной гиперпролактинемии характерны показатели пролактина в пределах 25-100 нг/мл, однако при применении таких препара- тов, как метоклопрамид, рисперидон и фенотиазины, может повышаться уровень пролактина до 200 нг/мл и более при отсутствии аденомы.
В большинстве случаев размеры пролактиномы прямо пропорционально зависят от уровня пролактина. В рекомендациях последнего консенсуса бы- ли пересмотрены диагностически значимые уровни пролактина. Предыдущий консенсус рассматривал в качестве вероятного признака пролактиномы уро- вень пролактина, в 5 раз превышающий нормаль- ные показатели (150 нг/мл или 3000 мМЕ/л). В по- следнем руководстве рекомендуется использовать в качестве диагностического критерия пролактино- мы базальный уровень пролактина свыше 250 нг/мл. Изменены и диагностические критерии мак- ропролактиномы. Вместо 250 нг/мл (5000 мМЕ/л) диагностическим критерием наличия макропролак- тиномы назван уровень пролактина более 500 нг/мл. Однако не во всех случаях размеры опухоли прямо пропорциональны уровню пролактина. Ино- гда даже при минимально повышенной концентра- ции пролактина выявляются как пролактиномы, так и опухоли, не секретирующие пролактин. В то же время даже микроаденомы могут вызывать суще- ственное повышение уровня пролактина [3]. Тран- зиторное повышение его концентрации в крови не характерно для пролактиномы. При опухоли гипо- физа и некоторых других опухолях гипоталамуса ночное повышение уровня пролактина отсутствует или слабо выражено [36].
Известно, что кроме пролактином, нередко встречаются и другие опухоли гипофиза, которые не об- ладают гормональной активностью и не секретируют пролактин, — менингиома, краниофарингиома и др. В таких случаях при наличии макроаденомы (> 10 мм в диаметре) повышенные уровни пролак- тина (до 100-150 нг/мл или даже до 200 нг/мл, или 2000-4000 мМЕ/л) могут быть обусловлены сжати- ем ножки гипофиза и нарушением механизмов обратной регуляции функции клеток, секретирующих пролактин [2].
Несовершенство методов определения пролактина является причиной технических сложностей, возни- кающих при установлении его уровня. В результате методических артефактов полученные результаты могут быть существенно как завышенными, так и заниженными. Завышенные показатели пролактина могут наблюдаться при наличии макропролактине- мии, диагностика которой затруднена. Существую- щие коммерческие наборы для определения про- лактина не обладают достаточной специфичностью и дают перекрестную чувствительность к макро- пролактину, которая отличается у разных произво- дителей. И это создает серьезные затруднения при интерпретации результатов [38]. Поэтому в случаях, когда разные лаборатории дают различные значения пролактина, причиной таких разногласий может быть макропролактин (рис. 4).
| Макропролактиномы | более 500 нг/мл |
| Микропролактиномы | более 250 нг/мл |
| Беременные и кормящие матери | 200-320 нг/мл |
| Гормонально неактив- ная макроаденома | до 200 нг/мл (4000 |
мМЕ/л)Лекарственная гиперпролактинемия25-200 нг/мл (500-
4000 мМЕ/л)Макропролактинемияболее 25 нг/мл*Функциональная гиперпролактинемия25-80 нг/мл (500-1600
мМЕ/мл)Норма5-25 нг/мл (136-530
мМЕ/л)Гипопролактинемияниже 5 нг/мл (136
мМЕ/л)
* При отсутствии симптоматики
Рис. 4. Диагностическое значение уровня пролактина
На протяжении длительного времени обсуждается вопрос о показаниях к определению макропролактина. В качестве таковых на консенсусах предыдущих лет рассматривали умеренное повышение уровня пролактина (25-150 мкг/л; 500-3000 мМЕ/л) на фоне невыраженной симптоматики, или дву- кратное превышение верхней границы нормы про- лактина [2]. Ретроспективные исследования пока- зали, что при гиперпролактинемии в 40% случаев выявляется макропролактинемия. При ее наличии нередко присутствует симптоматика гиперпролак- тинемии. Так, галакторея выявлена в 20% случаев, олигоаменорея — в 45%, гипофизарные аденомы — в 20% случаев. Поскольку только клинически невоз- можно отличить гипер- от макропролактинемии, то во избежание ненужных обследований и бесполез- ного лечения гиперпролактинемии рекомендовано определение макропролактина у пациенток с ги- перпро-лактинемией при отсутствии симптоматики [3].
Для определения уровня макропролактина используются следующие методики:
- гель-фильтрационная хроматография — обладает высокой специфичностью, но является трудоемким и дорогостоящим методом исследования;
- ультрафильтрация;
- иммунопреципитация с полиэтиленгликолем — признана доступным методом диагностики гиперпролактинемии [4].
Другая погрешность лабораторной диагностики мо- жет быть связана с использованием двустадийных иммунометрических технологий. При этом высокую концентрацию пролактина связывают как антитела захвата, так и сигнальные антитела, что затрудняет выявление пролактина, и получают заниженные показатели. Этот феномен известен как эффект высоких концентраций (high-dose hook effect). В связи с этим у пациентов с макропролактиномами и уровнем пролактина > 1000 нг/мл (> 180 000 мМЕ/л) могут обнаруживаться ложно низкие уровни про- лактина (например 30-120 нг/мл; 600-2400 мМЕ/л). Чтобы избежать подобных ошибок у пациентов с пролактиномами диагностики используют поста- новку проб с серологическим разбавлением 1:100. Исключение эффекта высоких концентраций пока- зано пациентам с диагностированной гипофизар- ной макроаденомой и нормальным или слегка по- вышенным уровнем пролактина. Исследование проводится для дифференциальной диагностики пролактиномы и гормонально неактивной аденомы. При наличии большой пролактиномы мы получим повышение уровня пролактина, а при гормонально неактивной аденоме — снижение [3].
Программа обследования женщин с патологией репродуктивной системы, сопровождающейся гипер- пролактинемией, выглядит следующим образом:
- общий анализ крови и мочи;
- биохимическое исследование крови: уровень холестерина, триглицеридов, липопротеинов, глюкозы, печеночные пробы;
- определение содержания пролактина в крови с соблюдением правил;
- выявление молекулярной гетерогенности пролактина — по показаниям;
- определение содержания в крови свободного тироксина и ТТГ. Остальные гормоны щитовидной железы определяют при наличии показаний;
- измерение базальной температуры в течение 2-3 мес;
- определение ЛГ, ФСГ, эстрадиола (5-7-й день МЦ), прогестерона (5-7-й и 20-23-й день МЦ), общего тестостерона, ДЭАС, 17-оксипрогестерона, кортизола, С-пептида;
- УЗИ органов малого таза;
- УЗИ щитовидной железы, надпочечников — по показаниям;
- гинекологическое обследование;
- КТ и МРТ турецкого седла;
- нейроофтальмологическое исследование: определение полей и остроты зрения, офтальмоскопия, исследование глазного дна — по показаниям;
- обследование легких, печени, желудочно-кишечного тракта, почек для исключения вторичной гиперпролактинемии — по показаниям;
- кариотипирование и определение полового хроматина — по показаниям.
ЛЕЧЕНИЕ ГИПЕРПРОЛАКТИНЕМИИ
Наличие гиперпролактинемии далеко не во всех случаях является показанием к проведению терапии. Прежде всего необходимо исключить физио- логическую гиперпролактинемию, связанную с по- ловым актом, гинекологическим осмотром, физиче- скими нагрузками, лактацией, беременностью, сном, стрессом. При физиологической гиперпро- лактинемии лечение не показано. К решению во- проса о целесообразности лечения гиперпролакти- немии следует подходить индивидуально, особен- но в случаях гиперпролактинемии, связанной с приемом лекарственных препаратов, почечной недостаточностью, гипофункцией щитовидной железы.
При всех формах гиперпролактинемии основным методом лечения является медикаментозный. Проведение терапии при гиперпролактинемии должно быть направлено на снижение содержания биологически активного пролактина до нормальных значений, на восстановление менструальной функ- ции, овуляторных циклов, фертильности, а также на уменьшение размеров пролактиномы.
Спонтанная нормализация уровня пролактина при идиопатической гиперпролактинемии наблюдается в 30% случаев. Менее чем в 10% случаев при ее наличии удается выявить микроаденому. При наличии пролактиномы медикаментозная терапия имеет приоритет перед хирургическим, лучевым и комбинированным методами лечения.
При решении вопроса о целесообразности проведения лечения пролактиномы необходимо исходить из того, что примерно 90% пролактином не увеличиваются в размерах в течение 4-6 лет наблюдения. Бессимптомные микро-пролактиномы можно выявить без терапии агонистами дофамина. Терапия пролактинсекретирующих микроаденом показана при наличии симптоматики (бесплодие, галакторея, длительно существующий гипого- надизм, нарушения пубертата, нарушения МЦ, аменорея и др.). Терапию назначают для снижения уровня пролактина, уменьшения размера опухоли, восстановления функции репродуктивной системы. При лечении пролактинсекретирующих микро-и макроаденом препаратом первого выбора является каберголин (Достинекс), поскольку на сегодняшний день показана его наиболее высокая эффектив- ность в снижении уровня пролактина и более высо- кая скорость уменьшения размеров опухоли гипофиза.
При наличии гормонально неактивной аденомы лечение агонистами дофамина понижает уровень пролактина и уменьшает симптоматику при сдавлении ножки гипофиза, однако использование агонистов дофамина в данном случае не является радикальным методом лечения.
Терапия агонистами дофамина в качестве основного лечения не проводится у пациентов с почечной недостаточностью, гипотиреозом, опухолями гипофиза или опухолями, расположенными в области турецкого седла при наличии симптоматики.
Согласно современным рекомендациям, пациенты с пролактиномами на фоне проведения терапии агонистами дофамина подлежат следующему наблюдению (схема 2) [3]:
1. Для контроля эффективности проводимой терапии рекомендуется через 1 мес после начала приема препарата проводить периодическое измерение уровня пролактина. Это даст воз- можность подобрать оптимальную дозу препа- рата и добиться снижения уровня пролактина до нормальных показателей и соответственно избежать гипогонадизма.
2. Проведение повторной МРТ через год. Исклю- чением являются больные с макропролактиномами в случае, когда наблюдается повышение уровня пролактина на фоне дофамин ергической терапии, а также при по- явлении новых симптомов, например галактореи, нарушения зрения, головной боли или при других гормональных нарушениях. В этих ситуациях повторную МРТ проводят через 3 мес.
3. Проверка полей зрения у больных с макроаденомами в связи с риском поражения перекреста зрительных нервов 1 раз в месяц или при появлении клинических симптомов.
4. Диагностика и наблюдение за сопутствующими заболеваниями (гормонально обусловленным остеопорозом, длительной галактореей на фоне нормального уровня пролактина) и резервом гипофизарных тропных гомонов.
При назначении дофаминергической терапии жен- щин необходимо предупреждать, что восстановле- ние овуляции и фертильности может произойти даже в первый месяц лечения. В связи с этим в случае, если беременность нежелательна, рекомендуют использование негормональных методов контрацепции.
Пациенткам с пролактиномами, у которых после 2 лет терапии удалось добиться снижения уровня пролактина до нормальных значений на фоне по- степенного снижения или прекращения приема агонистов дофамина, последующее наблюдение включает:
- измерение серологических уровней пролактина каждые 3 мес в течение первого года наблюдения, а затем ежегодно;
- проведение МРТ при уровне пролактина выше нормальных показателей.
Схема 2. Алгоритм лечения пролактиномы [1]
Ведение пациенток во время беременности и после родов
Вопрос целесообразности применения бромокриптина и каберголина во время беременности обсуждается давно. С одной стороны, бромо- криптин проходит через фетоплацентарный ком- плекс, и экспонирование плода может произойти на сроке до 4 нед после зачатия; с другой — ис- следованиями установлено, что прием этого пре- парата не повышает частоты аномалий развития или самопроизвольных абортов. При дальнейших наблюдениях за внутриутробно экспонированными детьми до 9-летнего возраста не выявлено откло- нений от нормального развития. При этом остается открытым вопрос отдаленных последствий приме- нения этих препаратов во время беременности. Исследования применения каберголина (Достинек- са) также не подтвердили негативного влияния это- го препарата на развитие плода и детей от матерей, лечившихся по поводу гиперпролактинемии.
Относительно безопасности применения квинаголида в период беременности накоплен сравнительно небольшой материал. Поэтому этот препарат не может быть рекомендован женщинам, планирующим беременность.
В связи с отсутствием достоверной информации и данных доказательной медицины об отдаленных последствиях приема агонистов дофамина при наступлении беременности на фоне проводимой терапии по поводу пролактиномы или гиперпролак- тинемии рекомендуется прекратить лечение этими препаратами. Исключение составляют женщины с макроаденомами, которые забеременели на фоне дофаминергической терапии, при этом им ранее не проводилось хирургическое лечение или лучевая терапия. В этих случаях целесообразно продолжить дофаминергическую терапию во время беременности, особенно если опухоль инвазивна или примыкает к перекресту зрительных нервов.
Как известно, беременность — это состояние фи- зиологической гиперэстрогении. Эстрогены стиму- лируют пролиферацию лактотрофов, вследствие чего размеры гипофиза увеличиваются в несколько раз. Такие изменения создают потенциальные условия для возможного роста пролактином. За время беременности и в периоде лактации уровень пролактина в крови возрастает в 10 раз, достигая значений 150-300 нг/мл. Дополнительным источни- ком секреции этого гормона при беременности является децидуальная ткань плаценты. Повышение уровня пролактина, связанное с беременностью, может резко снизиться после родов. При этом его концентрация может нормализоваться либо стать более низкой, чем до беременности.
В целом ряде случаев после родов может наблюдаться восстановление нормального МЦ, однако рецидивы гиперпролактинемии при этом не исключены. Если МЦ не восстановился в послеродовом периоде, показана терапия агонистами дофамина.
Вместе с тем при беременности не у всех женщин наблюдается повышение сывороточного уровня пролактина. Все эти факторы свидетельствуют о нецелесообразности исследования пролактина в период беременности, поскольку полученные результаты невозможно будет интерпретировать однозначно.
Как уже было сказано выше, при беременности вследствие гиперплазии лактотрофов размеры ги- пофиза увеличиваются в несколько раз. Не выхо- дящие за пределы турецкого седла микро- и мак- ропролактиномы не вызывают появления клиниче- ской симптоматики внутричерепного давления, нарушения полей зрения и т.д. Тем не менее фи- зиологическое увеличение размеров гипофиза в ряде случаев может вызвать увеличение размеров опухоли и ее выход за пределы турецкого седла. В этом случае может наблюдаться появление симп- томатики.
Однако, как показали статистические исследова- ния, микро- и макроаденомы, не выходящие за пределы турецкого седла, в большинстве случаев не прогрессируют в период беременности. Только у 2,6% беременных отмечены клинические признаки роста опухоли и в 4,5-5% случаях выявлено увеличение размера микропролактином при МРТ-исследовании. При этом ни в одном из случаев не потребовалось оперативное вмешательство.
Таким образом, вероятность активизации роста микроаденом в связи с наступлением беременно- сти невелика, настороженность же должны вызывать макропролактиномы, выходящие за пределы турецкого седла.
Проведение МРТ во время беременности не может дать полезной информации о состоянии здоровья женщины, поскольку интерпретация этих результа- тов затруднена. В связи с этим не рекомендуется проведение МРТ беременным женщинам с микро-аденомами или интраселлярными ма- кроаденомами. Для мониторинга за таковыми до- статочно клинического наблюдения с определени- ем полей зрения. Исключение составляют пациент- ки, у которых появилась необычная головная боль или отмечено ее усиление. В этом случае показано проведение МРТ без контрастирования.
Женщинам, которые наблюдались по поводу мик- роаденомы до беременности, для оценки морфоло- гических изменений аденомы показано контрольное МРТ-исследование через 2 мес после родов и по окончании кормления грудью.
Необходимо помнить, что беременность может провоцировать развитие макропролактином. Уста- новлено, что у 31% женщин, не получавших хирур- гическое лечение или лучевую терапию, наблюда- лось увеличение размеров опухоли. У неопериро- ванных беременных с макроаденомами рекомен- дуется регулярное наблюдение и проверка полей зрения. Рецидив во время беременности у женщин, лечившихся оперативным путем или прошедших курс лучевой терапии, отмечен в 2,8% случаев. Па- циентки с макропролактиномами (при нарушении зрения или с другой симптоматикой) должны находиться под наблюдением еще до планирования беременности.
Особое внимание необходимо уделять женщинам, у которых рост аденомы мог оказать влияние на перекрест зрительных нервов, изменение характе- ра головной боли или отмечено ее усиление и/или имеет место нарушение зрения. Медикаментозную терапию в таких случаях можно рассматривать не только как метод лечения гиперпролактинемии, но и как способ уменьшения размеров опухоли.
Планирование беременности можно разрешить только в случае, когда размеры опухоли не пред- ставляют опасности перекресту зрительных не- рвов. При планировании беременности у женщин с макроаденомами или при наличии признаков сдавления перекреста зрительных нервов необходимо решать вопрос о целесообразности оперативного лечения. Это особенно актуально в случаях неэф- фективности терапии агонистами гонадотропинов вследствие резистентности к бромокриптину или каберголину или при непереносимости этих препа- ратов. В период подготовки к беременности таким больным рекомендуется применение негормональ- ных методов контрацепции. При выборе метода лечения в данной ситуации следует учитывать, что после хирургического лечения макроаденомы мо- жет возникнуть гипопитуитаризм. В дальнейшем это может потребовать использования репродук- тивных технологий для получения беременности (например индукция овуляции гонадотропинами), а также необходимости проведения пожизненной гормонотерапии.
При появлении симптомов развития пролактиномы во время беременности рекомендуется проведение терапии агонистами дофамина (бромокриптином или каберголином). При наличии данных об увеличении размеров опухоли гипофиза в период беременности также показано возобновление лечения агонистами дофамина или паллиативная резекция аденомы. Однако на сегодняшний день накоплено еще недо- статочно данных, чтобы оценить возможный вред любого из этих методов лечения. Имеющиеся ре- зультаты наблюдений на небольшом количестве случаев (около 100 человек) показали, что у детей, родившихся от принимавших бромокриптин женщин, зафиксировано по одному случаю неопущения яичек и деформации стопы. Несмотря на это, большое число исследований свидетельствует о безвредно- сти бромокриптина в небольших дозах. В случае ес- ли женщина находится на поздних сроках беремен- ности, может быть показано преждевременное родоразрешение с последующим хирургическим вмешательством.
Рис. 5. Дети, рожденные после лечения достинексом (результаты 12-летних наблюдений) [46]
Рис 6. Результаты 12-летних наблюдений за течением 329 беременностей, индуцированных до- стинексом
Таким образом, использование агонистов дофамина должно быть приоритетным для лечения роста пролактиномы при беременности. Кроме того, у таких женщин по возможности рекомендуется избе- гать хирургического вмешательства.
Сведения об исходах беременностей на фоне приема препарата Достинекс (действующее вещество каберголин) также немногочисленны. Результаты 12-летних наблюдений (рис. 5 и 6) показали, что:
- несмотря на применение Достинекса в течение 45 дней беременности (от момента зачатия), риск пороков развития плода соответствовал популяционному;
- лечение Достинексом в период зачатия и/или во время беременности не повышало риск невынашивания беременности и риск пороков развития плода;
- частота спонтанного прерывания беременности, индуцированной Достинексом, составила 9,1%, что соответствует средним популяционным показателям (10-15%) и ниже частоты спонтанного прерывания беременности, инду- цированной бромокриптином (15%).
В послеродовом периоде грудное вскармливание может даже способствовать снижению уровня пролактина. Однако в случаях, когда женщина перед началом грудного вскармливания принимала аго- нисты дофамина в связи с наличием макроадено- мы или ее состояние требует срочного получения этих препаратов в связи с супраселлярным ростом аденомы, грудное вскармливание противопоказано. При наличии в период беременности макропролак- тиномы, не требующей терапии, вопрос возможно- сти грудного вскармливания должен решаться в каждом конкретном случае индивидуально. Через 2 мес после родов необходимо провести обследова- ние с помощью МРТ, а также определение уровней пролактина в сыворотке крови [39].
Ведение больных, принимающих лекарственные средства
Гиперпролактинемия неопухолевого генеза чаще всего связана с приемом препаратов. При лекар- ственной гиперпролактинемии уровень пролактина обычно постепенно повышается. После отмены препаратов для снижения его уровня обычно до- статочно трех дней. Кроме повышения концентра- ции пролактина, может наблюдаться нарушение МЦ, галакторея, снижение костной массы. Для под- тверждения лекарственной гиперпролактинемии предлагается заменить или прекратить прием пре- паратов на 3 дня с последующим измерением уровня пролактина в сыворотке крови. В случае, если невозможно прекратить прием или произвести замену препарата, а также если возникновение ги- перпролактинемии не связано с началом приема лекарственных средств, рекомендуется выполнить МРТ для дифференциальной диагностики между лекарственно индуцированной гипер-пролакти- немией и пролактиномой. При подтверждении лекарственной гиперпролактинемии можно не проводить коррекцию уровня пролактина.
В клинической практике могут возникать ситуации, когда прием лекарственного средства, вызвавшего гиперпролактинемию, не может быть прекращен или невозможна его замена, а у пациентки имеются симптомы гипогонадизма или снижения массы костной ткани. В этом случае необходимо исходить из того, что в настоящее время некоторыми исследователями [29-31] поставлена под сомнение роль эстрогенов как причины гиперпролактинемии. Однако в некоторых случаях они способны вызвать небольшое повышение содержания пролактина, не требующее лечения. Таким образом, у больных, длительно наблюдающихся по поводу гипого- надизма или снижения костной массы, связанных с медикаментозной гиперпролактинемией, рекомендуется использование препаратов ЗГТ.
Ведение женщин в перименопаузе
Женщинам в преклимактерическом периоде с мик- роаденомами и наличием признаков гипогонадизма, не планирующим беременность, с целью профилактики осложнений, вызванных гипоэстрогенией, следует рекомендовать прием комбинированных гормональных препаратов вместе с терапией агонистами дофамина. При отсутствии признаков гипогонадизма и наличии микроаденомы можно назначать только агонисты дофамина. Не имеется убедительных доказательств об увеличении размера опухоли под действием эстрогенов. Исследования показали, что у пациенток с микроаденомой на фоне приема КОК или эстроген-гестагенных препаратов, ЗГТ в течение двух лет увеличения размера опухоли не наблюдалось [3].
Нередко с наступлением менопаузы исчезает и гиперпролактинемия. Как правило, лечение микро- пролактином может быть прекращено после начала менопаузы. В любом случае, даже если уровень пролактина остается повышенным, его коррекция не повлияет на периферические физиологические инволютивные изменения. Нет убедительных дан- ных о том, что гиперпролактинемия может оказать вредное воздействие на организм, включая воз- никновение рака МЖ. В этом случае гиперпролак- тинемия не служит противопоказанием для ЗГТ, и нет никакой необходимости систематически продолжать допаминергическую терапию. Такие жен- щины должны находиться под наблюдением для выявления возможных признаков увеличения аденомы [2].
Ведение пациенток, принимающих оральные контрацептивы
В литературе накоплен сравнительно небольшой материал по вопросу влияния оральных контрацептивов на уровень пролактина [47, 48]. Однако имеющиеся данные свидетельствуют о том, что применение гормональных контрацептивов не вызывает прогрессирования гиперпролактинемии, повышение концентрации пролактина или изменений при МТР-исследовании. Влияние только гестагенных препаратов на уровень пролактина до настоя- щего времени не исследовано. Через 3 мес после назначения эстроген-гестагенных препаратов необходимо определить уровень пролактина. Кро- ме этого, некоторые ученые рекомендуют выполнение МРТ в течение первого года для исключения роста микропролактиномы [2]. Наблюдение за больными с микроаденомами в течение 2 лет не подтвердило роста опухоли при приеме эстроген- гестагенных препаратов. В случае появления ги- перпролактинемии или лактореи у женщин, прини- мающих гормональные контрацептивы, целесообразно провести МРТ, и при отсутствии патологии можно не прерывать прием контрацептивов, дополнив терапию фитопрепаратами допаминергиче- ского действия.
В некоторых случаях признаки гиперпролактинемии (например, выделения из соска) могут появиться в связи с началом приема КОК. Как правило, эти из- менения носят функциональный характер, связанный с изменением секреции гонадотропинов, про- ходят самостоятельно после адаптации организма и не требуют прекращения приема контрацептива.
Ведение больных гипотиреозом
У некоторых пациенток с первичным гипотиреозом может наблюдаться умеренная гиперпролактинемия. Сочетание гиперпролактинемии с гипотирео- зом носит название синдрома Ван Вика — Росса — Генеса. Неправильное ведение больных с гипоти- реозом бывает причиной гиперплазии гипофиза, которая может имитировать опухоль гипофиза. В этом случае терапия L-тироксином приведет к уменьшению размеров гипофиза и снижению уровня ТТГ, исчезновению симптомов гиперпролакти- немии, прекращению лактореи, восстановлению менструальной функции и фертильности. В то же время не во всех случаях лечение тиреоидными гормонами приводит к снижению уровня пролакти- на, восстановлению менструальной функции, овуляций, исчезновению галактореи. Высказано пред- положение, что гиперпролактинемия в данном случае связана с пролактиномой, и назначение агонистов дофамина является оправданным. В этой ситуации вполне логичным является проведение те- рапии тиреоидными гормонами, а при неэффектив ности или частичном улучшении состояния женщины следует рассмотреть вопрос о целесообразно- сти параллельного проведения лечения агонистами дофамина.
Ведение пациенток с поликистозом яичников
До настоящего времени нет единого мнения о тактике ведения больных, у которых поликистоз яичников (ПКЯ) сочетается с гиперпролактинемией. Связано это с тем, что ПКЯ является диагнозом ис- ключения. Возникающая при ПКЯ относительная гиперэстрогения может быть причиной гиперпро- лактинемии. В этом случае последняя является вторичной. Однако ПКЯ может развиться на фоне гиперпролактинемии, и в этом случае она является основным заболеванием, которое привело к воз- никновению ПКЯ. В Роттердамском консенсусе бы- ло предложено проведение рутинного определения уровня пролактина у больных с гиперандрогенией для исключения гиперпролактинемии с предосте- режением о том, что при гиперандрогениях во мно- гих случаях показатели пролактина могут быть на уровне верхней границы нормы или несколько выше [40].
Французским консенсусом указывается, что при ПКЯ и персистирующей гиперпролактинемии с по- казателями пролактина, двукратно превышающими норму, после исключения макропролактинемии необходимо провести МРТ для исключения пролактиномы.
Вопрос о показаниях к назначению агонистов гона- дотропинов при ПКЯ и гиперпролактинемии факти- чески так и остается открытым. Анализ литератур- ных источников показал, что при ведении пациентов с ПКЯ и гиперпролактинемией большинство ис- следователей считает целесообразным назначение агонистов дофамина. И в этих случаях, исходя из нашего опыта, следует начинать с фитопрепаратов дофаминергического действия (мастодинон, цикло- динон) [41-45].
Резистентность к агонистам дофамина
Под резистентностью к агонистам дофамина сле- дует понимать случаи, когда при использовании максимальных доз препаратов этой группы не уда- ется достичь нормализации уровней пролактина или уменьшения размера опухоли на 50%. Более того, отсутствие восстановления фертильности у пациенток, получающих стандартную дозу агони- стов дофамина, также должно навести на мысль о резистентности к проводимой терапии. В некоторых случаях могут наблюдаться нетипичные реакции, например уменьшение размера опухоли без сниже- ния уровня пролактина или наоборот.
Микроаденомы менее устойчивы к агонистам дофамина, чем макроаденомы. У 10% пациентов с микроаденомами и у 18% -с макроаденомами не удается достичь нормального уровня пролактина при приеме каберголина. Кроме того, у мужчин резистентность к агонистам дофамина встречается чаще, чем у женщин.
В тех случаях, когда под действием терапии агони- стами дофамина в стандартных дозах не удается добиться нормализации уровня пролактина или существенных изменений размеров опухоли (резистентная пролактинома), прежде чем решать во- прос о хирургическом лечении, рекомендуется по- высить дозу агонистов дофамина. При резистент- ности к бромокриптину следует назначить каберго- лин. В случае непереносимости бромокриптина при оральном применении его можно назначать интра- вагинально. Хотя каберголин позиционируется как препарат первой линии при лечении пролактиномы, около 10% пациентов устойчивы к этому ле- карственному средству. С другой стороны, прибли- зительно 25% пациентов устойчивы к бромо- криптину, и при переводе их на каберголин тера- певтического эффекта удается добиться в 80% случаев. Результаты исследований показали, что бромокриптин уменьшает размер опухоли прибли- зительно на 50% у двух третей больных, тогда как терапия каберголином дает эффект более чем у 90% пациентов.
Необходимо принять во внимание тот факт, что не- смотря на необходимость использования высокой дозы каберголина для преодоления резистентности к препарату, его необходимо очень осторожно при- нимать в высоких дозах в течение длительного времени из-за потенциального риска возникнове- ния кардиальной клапанной регургитации. Повы- шение дозы каберголина должно быть постепен- ным, под контролем уровня пролактина. При при- менении этого препарата в высоких дозах необхо- димо проводить эхокардиографию для оценки па- тологии клапанов сердца. Хотя сегодня нет досто- верной информации о точной дозе и длительности применения каберголина, есть основания полагать, что доза 1-2 мг/нед не требует проведения регу- лярных эхокардиографических исследований.
При неэффективности терапии агонистами дофа- мина или непереносимости высоких доз каберголи- на показано хирургическое лечение. В случаях не- эффективности хирургического лечения, при агрес- сивном или злокачественном течении заболевания рекомендуется проведение лучевой терапии.
Препараты для лечения гиперпролактинемии и пролактином
Лекарственные средства, применяемые при лече- нии гиперпролактинемии и пролактином, представлены двумя группами:
1. Производные алкалоидов спорыньи (эрголи- новые агонисты дофамина):
- препараты 2-бромо-α-эргокриптина (бромокриптин) — бромокриптин, лактодель, парлодел, серокриптин, апо- бромокриптин, бромэргон (таблетки 2,5 мг);
- препараты 2-бромо- α -эргокриптина и 2- бромо-β-эргокриптина мезилата — абергин (таблетки 4 мг);
- препараты каберголина — каберголин, Достинекс, алактин (таблетки 0,5 мг).
2. Производное трициклических бензогуаноли- нов (неэрголиновые агонисты дофамина):
- препараты квинаголида — норпролак (таблетки 0,025; 0,05; 0,075; 0,15 мг).
Сравнительная характеристика агонистов дофами- на трех поколений представлена в таблице 4.
Таблица 4. Сравнительная характеристика агонистов дофамина трех поколений [15]
| Парлодел | Норпролак | Достинекс | |
| Фирма-производитель | (Novartis) | (Novartis) | (Pharmacia&Upjohn) |
| Структура | эргот. | неэргот. | эргот. |
| Период полураспада | 4ч | 12ч | 65 ч |
| Частота приема | 2 раза в день | 1 раз в день | 1-2 раза в неделю |
| Потенция | + | + | + + |
| Побочные реакции | + + + | + + | + |
Кроме того, следует обратить внимание на фито-препараты мягкого дофаминергического действия (мастодинон, циклодинон), которые с успехом применяются в гинекологической практике как в качестве монотерапии, так и в комплексном лечении эндокринной гинекологической патологии, сопровождающейся гипер-пролактинемией.
Бромокриптин
Относится к препаратам первого поколения и дли- тельное время применяется для лечения гипер- пролактинемии. К его недостаткам можно отнести короткий период полувыведения, часто встречаю- щиеся осложнения и высокий показатель рези- стентности к препарату при проведении терапии — от 6 до 18% [15].
При применении бромокриптина наиболее часто приходится сталкиваться с ортостатической гипо- тонией, что может привести к коллапсу. Кроме того, могут наблюдаться запоры, сонливость, головная боль, а в некоторых случаях отмечаются спутан- ность сознания, психомоторное возбуждение, гал- люцинации, дискинезии, сухость во рту, судороги в ногах. Как правило, эти осложнения являются дозо- зависимыми, и при снижении дозы препарата наблюдается улучшение состояния пациентов.
Постепенное повышение дозы обычно позволяет предотвратить побочные явления, поэтому лечение бромокриптином начинают с низких доз (0,625; 1,25 мг), лучше перед сном, чтобы предотвратить тош- ноту и ортостатическую гипотензию. В дальнейшем доза постепенно повышается на 0,625-1,25 мг каж- дые 3-4 дня или по мере адаптации организма, по- ка не будет достигнута необходимая доза в 2,5-7,5 мг/сут (дробно 2-3 раза в день во время еды). Дозу подбирают индивидуально под контролем уровня пролактина и при необходимости повышают каж- дые 2 нед. Трансвагинальное назначение препарата исключает побочные действия, но при этом возможно раздражение слизистой оболочки влагалища.
Абергин
Абергин имеет более продолжительное действие по сравнению с препаратами бромэргокриптина. Он хорошо переносится, однако при его приеме также могут наблюдаться побочные реакции, проявляющиеся в виде гипотонии (они обычно менее выра- жены, чем у препаратов бромэргокриптина). Для предупреждения осложнений абергин следует назначать с невысокой дозы с постепенным ее повышением к терапевтической. Дозу препарата так-же подбирают индивидуально — от 4 до 16 мг/сут в 2-3 приема во время еды.
Квинаголид
Квинаголид — неэрголиновый агонист дофамина, относящийся к классу октабензохинолинов. Обладает селективным эффектом в отношении D2-peцeптopoв лактотрофов с незначительным анта- гонистическим действием на α-1-адренергические и серотониновые рецепторы. Биологическая активность квинаголида при пероральном введении примерно в 35 раз превышает таковую бромо- криптина. Суточная доза препарата равна 50-150 мкг. В течение первых трех дней препарат назна- чают по 25 мкг/сут, в последующие три дня — по 50 мкг/сут. С 7-го дня его суточная доза составляет 75 мкг. При появлении побочных эффектов снижать дозу или отменять препарат не следует, поскольку большинство побочных эффектов самостоятельно исчезает через 1-3 сут. При их большой выражен- ности можно принимать периферические антагони- сты дофамина (например домперидон). Эти препа- раты принимают несколько дней на фоне примене- ния квинаголида за 1 ч до приема последнего [15].
Каберголин (Достинекс)
Является третьим поколением агонистов дофамина. Оказывает прямой длительный стимулирующий эффект на D2-дофаминовые рецепторы лактотропных клеток гипофиза. Длительно элиминируется из кровотока аденогипофиза. Также оказывает мощное и пролонгированное ингибирующее воздействие на секрецию пролактина, что позволяет назначать его 1-3 раза в неделю. Хорошо переносится пациентами.
Опыт применения каберголина показал высокую его эффективность при лечении пролактином. Ре- зистентность к этому препарату встречается значи- тельно реже, чем к другим агонистам дофамина. При терапии каберголином рекомендуется 1 раз в месяц определять уровень пролактина. Начальная доза препарата составляет 0,25 либо 0,5 мг/нед с последующим ее повышением на 0,5 мг/нед с ин- тервалами в 4 нед. Обычная терапевтическая доза — 0,5-2,0 мг/нед. При назначении дозы 1 мг/нед и выше прием препарата следует разбивать на два или больше приемов в неделю в зависимости от его переносимости.
При приеме каберголина возможны такие побочные явления, как тошнота, головная боль, снижение ар- териального давления, головокружение, боль в жи- воте, диспептические явления, слабость, запоры, рвота, болезненность МЖ, приливы жара к лицу, депрессия, парестезии. Как правило, эти осложне- ния являются дозозависимыми, слабо выражены и проходят самостоятельно в течение первых 2 нед приема препарата. При выраженной или непре- кращающейся симптоматике можно рекомендовать временное снижение дозы с последующим посте- пенным ее повышением (например на 0,25 мг/нед в течение 2 нед). При этом необходимо подчеркнуть, что длительность приема Достинекса после нормализации уровня пролактина должна составлять минимум 3-6 мес.
ЛИТЕРАТУРА
1. Casanueva F.F., Molitch M.E., Schlechte J.A. Guidelines of the Pituitary Society for the diagno- sis and management of prolactinomas Clinical Endocrinology (2006) 65, 265-273.
2. Bruea T., Delemerb B. The members of the French Society of Endocrinology (SFE) work group on the consensus on hyperprolactinemia. Diagnosis and management of hyperprolac- tinemia: expert consensus — French Society of Endocrinology. Ann d’Endocrinologie 2007; 68:58-64.
3. Melmed S., Casanueva F.F., Hoffman A.R. et al. Diagnosis and treatment of hyperprolactinemia: an endocrine society clinical practice guideline. J Clin Endocrinol Metab 2011 Feb; 96 (2): 273-88.
4. Bachelot N. Binart Reproductive role of prolactin Reproduction (2007) 133, 361-369.
5. Rodrigues Goulart H., Arthuso Fdos S., Capone M.V., de Oliveira T.L., Bartolini P., Soares C.R. J Biomed Biotechnol. 2010; 2010: 405872.
6. Heller S.R., Rodrigues Goulart H., Arthuso F.S., Oliveira T.L., Bartolini P., Soares C.R. J Biotech- nol. 2010 Feb 15; 145(4): 334-40.
7. Marcel Egli, Brigitte Leeners and Tillmann H.C. Kruger. Prolactin secretion patterns: basic mech- anisms and clinical implications for reproduction.Reproduction (2010): 140, 643-654.
8. Clapp C, Thebault S., Jeziorski M.C. Peptide Hormone Regulation of Angiogenesis, PhysiolRev 89: 1177-1215, 2009.
9. Архипкина Т.Л., Любимова Л.П., Каленик Е.И.Роль пролактина в формировании нарушений углеводного обмена у больных с синдромом поликистозных яичников // Проблеми ендокринної патології. — 2010. — № 1. — С. 38-44.
10. Grattan D.R. and Kokay I.C. Prolactin: A Plei- otropic Neuroendocrine Hormone Journal of Neu- roendocrinology. 2008, 20, 752-763.
11. Freeman M.E., Kanyicska B., Lerant A., Nagy G.Prolactin: structure, function and regulation of secretion. Physiol Rev. 2000; 80: 4: 1523-1631.
12. Уварова Е.В., Болдырева Н.В. Возможности негормональной коррекции уровня пролактина на фоне гормональной контрацепции у сексуально активных молодых женщин // Русский медицинский журнал. — 2007. — Т. 15, № 1.- С. 1-7.
13. Романцова Т.И., Мельниченко Г.А., Черного- лов В.А. Проблемы диагностики гиперпролак- тинемических состояний // Гинекология. -1999. — Т.1, № 2. — С. 2-8.
14. Tatiana Mancini, Felipe F. Casanueva, Andrea Giustina Hyperprolactinemia and Prolactinomas. Hyperprolatinemia. End Metab Clin N. Am. 37 (2008): 67-99.
15. Гилязутдинов И.А., Гилязутдинова З.Ш. Нейроэндокринная патология в гинекологии и акушерстве: Руководство для врачей. — М.:МЕДпресс-информ, 2006. — 416 с.
16. Мельниченко Г.А., Марова Е.И., Дзерано- ваЛ.К., Вакс В.В. Гиперпролактинемия у женщин и мужчин. Пособие для врачей. — М.,2007. — 56 с.
17. Tennekoon K.H. and Lenton E.A. Early evening prolactin rise in women with regular cycles J. Reprod. Fertil. 73 (1985): 523-527.
18. Балаболкин М.И. Эндокринология. — Универ- сум паблишинг, 1998. — 416 с.
19. Надь Ю.Г. Гормонозаместительная терапия при гипопролактинемии. // Гинекология. — 2010. — Т. 11 — С. 19-26.
20. Fahie-Wilson M. Macroprolactin a Common Cause of Interference in Immunoassays for Se- rum Prolactin // Clinical Laboratory News: Macroprolactin. 2007: Volume 33, Number 5, р. 10-12.
21. Beltran L, Fahie-Wilson M.N., McKenna T.J., Ka- vanagh L, Smith T.P. Serum total prolactin and monomeric prolactin reference intervals determined by precipitation with polyethylene glycol:evaluation and validation on common immunoas- say platforms. Clin. Chem. 2008 Oct; 54 (10):1673-81.
22. Richa V., Rahul G., Sarika A. Macroprolactin; A Frequent Cause of Misdiagnosed Hyperprolactinemia in Clinical Practice J Reprod Infertil.2010; 11 (3): 161-67.
23. Mounier C, Trouillas J., Claustrat B., Duthel R., Estour B. Macroprolactinaemia associated with prolactin adenoma Human Reproduction 2003; Vol.18, No.4, pp. 853-857.
24. Khandwala, Hasnain M. Macroprolactinemia in a Patient with Infertility and Hyperprolactinemia. Southern Medical Journal, 2006: Volume 99, Is- sue 11, pp. 1282-1284.
25. Дзеранова Л.К., Табеева К.И. Успехи, пробле- мы и перспективы изучения пролактина //Российский химический журнал. — 2005. — Т.XLIX, № 1. -С. 84-93.
26. Строев Ю.И., Чурилов Л.П. / Под ред. А.Ш.Зайчика. Эндокринология подростков. — СПб.: ЭЛБИ-СПб, 2004. — 384 с.
27. Овсянникова Т.В. Эндокринное бесплодие у женщин при гиперпролактинемии // Гинекология, 2004. — Т. 6, № 6. — С. 320-323.
28. Мельниченко Г.А. Гиперпролактинемический гипогонадизм. Автореф. дис… докт. мед. наук,1990.
29. Шилин Д.Е. Синдром гиперпролактинемии в детском и подростковом возрасте // Актуальные проблемы нейроэндокринологии: III Всерос. науч.-практ. конф. — М., 2003. — 214 с.
30. Цветкова Н.И. Патологическая гиперпролак- тинемия у детей и подростков: акушерские,перинатальные, неврологические и соматические факторы риска // Актуальные проблемы современной эндокринологии. Матер. IV Все- рос. конгр. эндокринол. — СПб., 2001. — С. 651.
31. Дедов И.И., Дедов В.И. Биоритмы гормонов.Эндокринология подростков пдф. — М.: Меди- цина, 1992. — 255 с.
32. Гончаров Н.П., Добрачева А.Д., Колесникова ПС, Дзеранова Л.К. Проблемы гормональной диагностики гиперпролактинемии: частота встречаемости биологически неактивного пролактина у больных с гиперпролактинемией и гипотиреозом // Андрология и генитальная хирургия. — 2005. — № 3. -С. 34-39.
33. Filho R.B., Domingues L, Naves L et al. Polycys- tic ovary syndrome and hyperprolactinemia are distinet entities. Gynecol. Endocrinol. 2007: Vol.23, № 5, 267-272.
34. Вакс В.В. Гиперпролактинемия: причины, кли- ника, диагностика и лечение // ConsiliumMedicum. — 2001. -Т. 3, № 11.
35. Grattan D.R. and Kokay I.C. Prolactin: A Plei- otropic Neuroendocrine Hormone. Journal of Neuroendocrinology. 20 (6): 752-763.
36. Малярская М.М. Роль гиперпролактинемии в генезе женского бесплодия. — М., 2005. — 59 с.
37. Bruea T., Delemerb B. The members of the French Society of Endocrinology (SFE) work group on the consensus on hyperprolactinemia.Diagnosis and management of hyperprolactinemia: expert consensus -French Society of Endocrinology. Ann d’Endocrinologie. 2007; 68:58-64.
38. Hattori N. Macroprolactinemia: a New Cause ofHyperprolactinemia. J Pharmacol. Sci. 2003 Jul;92(3): 171-177.
39. Christin-Maître S., Delemer B., Touraine P. et al.Prolactinoma and estrogens: pregnancy, contra- ception and hormonal replacement therapy. Ann Endocrinol (Paris). Jun 2007; 68(2-3): 106-112.
40. Rotterdam ESHRE/ASRM-Sponsored PCOS Consensus Workshop Group 2004 Revised 2003consensus on diagnostic criteria and longterm health risks related to polycystic ovary syndrome (PCOS). Hum Reprod. 19: 41-47.
41. ТатарчукТ.Ф., Ефименко О.А. Современные подходы к лечению постменопаузального остеопороза // Здоровье женщины. — 2011. — №6 (62). -С. 18-22.
42. Татарчук Т.Ф. Энзимотерапия в лечении цик- лической мастодинии у женщин с дисгормональными заболеваниями молочных желез //Здоровье женщины. — 2010. — № 5 (51). — С. 58-61.
43. Татарчук Т.Ф., Ефименко О.А., Ласачко С.А. Лечить нельзя ждать. Как правильно расста- вить запятые в случае гиперпролактинемии? //Здоров’я України. — 2010. — № 3 (14). — С. 62-64.
44. ТатарчукТ.Ф., Ефименко O.A. Современный менеджмент гиперпролактинемии // Здоровье женщины. — 2009. — № 9 (45). — С. 33-37.
45. Татарчук Т.Ф., Венцковская И.Б., Ефименко О.А. Гиперпролактинемия в практике врача гинеколога // Міжнародний ендокринологічний журнал. -2007. — № 1 (7). — С. 40-48.
46. Colao A. et al. Pregnancy outcomes following cabergoline treatment: extended results from a 12-year observational study. Clinical Endocrinology. (2008): 68, 66-71.
47. Татарчук Т.Ф., Сольский Я.П., Ефименко О.А.,Косей Н.В. Мастодиния в структуре предмен- струальных нарушений // Здоровье женщины.-2006. — № 1 (25). — С. 116-118.
48. Татарчук Т.Ф., Ефименко О.А. Роль гиперпро- лактинемии в становлении и реализации ре- продуктивной функции // Международный эн- докринологический журнал. — 2010. — № 3 (27).
Источник: http://reproduct-endo.com.ua
Статья опубликована в журнале «Репродуктивная эндокринология», № 1(3), февраль 2012



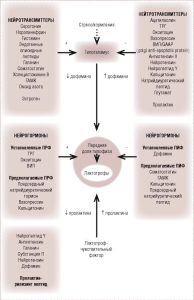
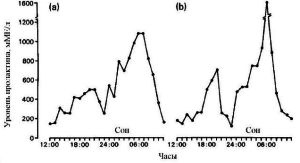
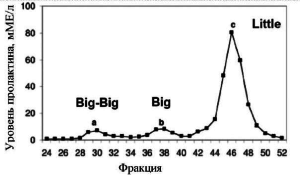
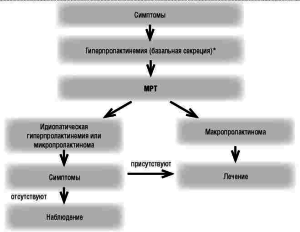
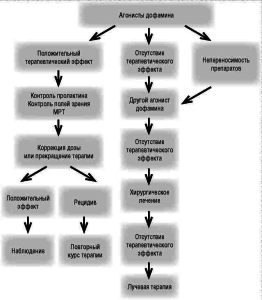
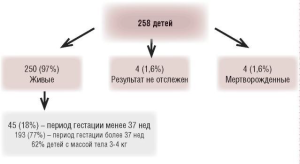





Комментировать