Синдром поликистозных яичников и его диагностика: описание современных мтеодов. Мониторинг состояния яичников, необходимый для качественной диагностики и дальнейшего эффективного лечения синдрома поликистозных яичников.
Якутовская С.Л., Михеева Н.Г., Марковская Т.В., Колодко Т.В., Белорусская медицинская академия последипломного образования, Учреждение здравоохранения «Городской клинический родильный дом №2 г. Минск
Синдром поликистозных яичников (СПКЯ) представляет собой одну из наиболее распространенных форм эндокринопатий, которая приводит к гиперандрогении и ановуляторному бесплодию [9,10]. Частота встречаемости СПКЯ среди женщин репродуктивного возраста колеблется от 5 до 10%, a среди пациенток с эндокринным бесплодием составляет больные с СПКЯ53%. В стркутуре бесплодного брак данная патология занимает 5 – 6 место и составляет 20-22% [9,10].
В настоящее время диагностика СПКЯ вызывает определенные трудности, правильный диагноз часто устанавливается после длительного и нередко нерационального обследования. В последние годы время резко обозначились существенные различия в клиническом, диагностическом и классификационном толковании СПКЯ среди представителей разных специальностей, научных течений и школ, географических частей света. Впервые согласованная попытка сближения точек зрения на диагностику СПКЯ была предпринята в 1990 г. на Международной конференции US NIH (Национального института здоровья; г. Бетесда, США) [9,10], где были утверждены следующие диагностические критерии: клинические или биохимические признаки гиперандрогении, хроническая ановуляция и исключение других известных нарушений.
Однако, в результате новых достижений в изучении патогенеза СПКЯ и совершенствованию диагностических технологий стало очевидным, что данный синдром включает в себя намного более широкий спектр жалоб, симптомов и лабораторно-инструментальных признаков овариальной дисфункции, чем казалось раньше [11].
В 2003 году Международным симпозиумом объединенной рабочей группы ESHRE/ASRM (Европейского общества репродукции и эмбриологии человека и Американского общества репродуктивной медицины) [24], были утверждены новые критерии СПКЯ. Согласно этому, СПКЯ представляет собой синдром овариальной дисфункции (нерегулярные месячные, стойкая ановуляция, бесплодие), к специфическим проявлениям которой относятся не только гиперандрогения, но и “поликистозная” морфология яичников. Диагноз СПКЯ допустимо ставить не только при наличии триады признаков (гирсутизм, нарушение менструального цикла, бесплодие), но и при наличии двух или более симптомов, характеризующих СПКЯ
- сочетание гиперандрогении с морфологическими признаками поликистоза яичников на фоне регулярных по ритму менструаций, но отсутствии овуляций фолликулов;
- сочетание менструальной дисфункции с УЗ-признаками поликистоза яичников, но в отсутствие гиперандрогении;
- сочетание менструальной дисфункции с гиперандрогенией, но в отсутствие явных УЗпризнаков поликистоза яичников.
Для более точной постановки диагноза СПКЯ существует необходимость исключения других заболеваний протекающих со сходной клинической симптоматикой (врожденной гиперплазии надпочечников, андрогенсекретирующие опухоли, синдром Кушинга, гиперпролактинемический гипогонадизм, первичный гипотериоз) [10, 24]. Для этого у пациенток с 2–3 клиническими критериями, подозрительными на наличие СПКЯ необходимо проводить исследование ряда гормональных параметров, в число которых включены: 17-гидроксипрогестерон, тиреотропный гормон, пролактин, кортизол.
Нарушения менструальной функции, часто начинающиеся c момента менархе, являются самой распространенной находкой у женщин с СПКЯ. Так, Balen и соавт. [12] на основании собственных наблюдений (при обследовании 1741 женщин) установили, что у 47–66% пациенток с СПКЯ имела место олиго-или аменорея.
Гиперандрогения может быть заподозрена у больных с жалобами на избыточный рост волос, в результате осмотра и/или диагностирована при определении уровня мужских половых гормонов в крови. Известно, что рост волос на теле связан с личностными, культурными и этническими особенностями, а также с чувствительностью тканей-мишеней.
Согласно Balen и соавт.[12] на гирсутизм отмечался у 70% женщин с СПКЯ. Для количественной характеристики гирсутизма используют модификацию шкалы Ferriman–Galway путем подсчета стержневых (жестких, пигментированных) волос в каждой из 11 гормонально-чувствительных областей тела. Клинически выраженной гиперандрогении обычно соответствует 6 баллов и более по модифицированной шкале Ferriman–Galway [9, 10, 12]. В редких случаях для идентификации “безгирсутной” формы СПКЯ оправданно дополнительное гормональное исследование, направленное на установление повышенного содержания мужских половых гормонов в сыворотке крови (бессимптомной гиперандрогенемии). Считается, что в подобной ситуации наиболее информативным является расчетный метод оценки индекса свободного тестостерона как результата деления стократной величины уровня общего тестостерона на уровень глобулина, связывающего половые гормоны (ТЭСГ). Реже для идентификации асимптоматической гиперандрогенемии, производится измерение уровня дегидроэпиандростеронасульфата.[24].
Две трети пациенток с СПКЯ имеют абсолютное повышение содержания лютеинизирующего гормона (ЛГ) за счет избыточной амплитуды и/или учащения выбросов этого гормона в системный кровоток, и до 95% пациенток – относительное повышение ЛГ в сравнении с нормально низким уровнем фолликулостимулирующего гормона (ФСГ), что сопровождается повышением индекса соотношения ЛГ/ФСГ ≥2[24].
Снижение чувствительности периферических тканей к инсулину в среднем на 50% выявляется при СПКЯ как минимум в 2–3 раза чаще, чем в общей популяции. Рефрактерность к инсулину влечет за собой компенсаторное увеличение продукции гормона поджелудочной железой– гиперинсулинемию, которая запускает массу неблагоприятных дисметаболических нарушений (со стороны углеводного и липидного обмена). Чувствительность к инсулину в андрогенпродуцирующих структурах яичников и надпочечников при этом не страдает, а в ответ на гиперинсулинизм выработка мужских половых гормонов только возрастает, что усугубляет клинику гиперандрогении [3,8].
Согласительная комиссия по СПКЯ (2003) пришла к выводам, об отсутствии необходимости в проведении тестов на инсулинорезистентность для диагностики СПКЯ и выбора метода терапии. Женщин с ожирением и СПКЯ следует обследовать для исключения метаболического синдрома, включая проведение теста толерантности к глюкозе, при этом необходимо также определять стимулированный глюкозой уровень инсулина. Вместе с тем, были разработаны критерии для определения метаболического синдрома, которые следует использовать и при СПКЯ, если есть основания подозревать наличие этого синдрома у пациентки [24]. Для его идентификации у женщин могут быть использованы рекомендации, разработанные в 2005 году Американской ассоциацией сердца и Национальным институтом сердца, легких и крови – An American Heart Association (National Heart, Lung and Blood Institute Scientific (AHA/NHLBI):
- высокое артериальное давление (АД): систолическое АД≥130 мм рт. ст. или диастолическое АД ≥85 мм рт. ст., или уже проводимая антигипертензивная терапия;
- повышенный уровень триглицеридов: ≥150 мг/дл (1,7 ммоль/л) или уже проводимая терапия по поводу повышенного уровня триглицеридов;
- абдоминальное ожирение (окружность талии >88 см);
- низкая концентрация холестерина липопротеинов высокой плотности (ХС ЛПВП):
- повышенный уровень глюкозы натощак: ≥100 мг/дл (5,6 ммоль/л) или уже проводимая терапия по поводу повышенного уровня глюкозы в крови.
Значимость УЗ-диагностики, ее точность, способность развиваться и совершенствоваться сделали УЗИ при обследовании больных с СПКЯ необходимым и основным способом мониторирования функции яичников [24]. При выполнении ультразвукового сканирования у женщин СПК необходимо соблюдать следующие условия [24]:
- при возможности необходимо отдавать предпочтение трансвагинальному доступу, особенно у тучных пациенток
- регулярно менструирующие женщины должны обследоваться в раннюю фолликулярную фазу (3–5-й день цикла), а женщины с опсо/аменореей – в случайный день или на 3–5-й день после начала прогестаген-индуцированного кровотечения
- при наличии доминантного фолликула (>10 мм) или желтого тела УЗ-исследование необходимо повторить во время следующего менструального цикла
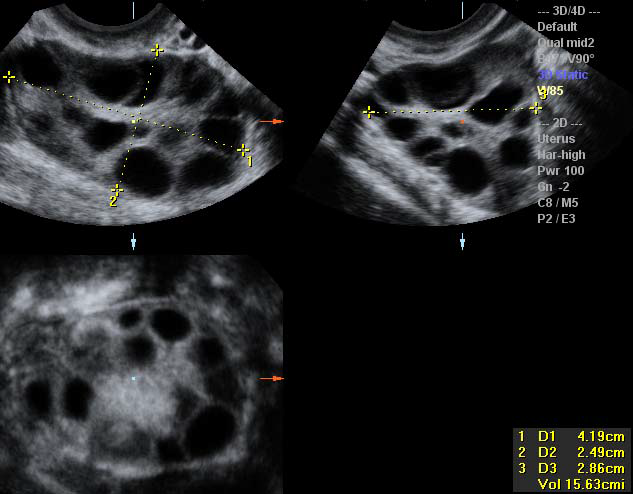
- расчет овариального объема проводится с использованием упрощенной формулы для вытянутого эллипсоида (0,5 Х длина Х ширина Х толщина)
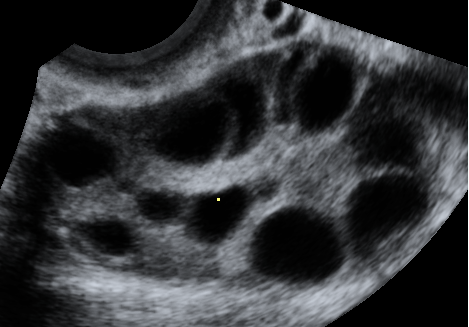
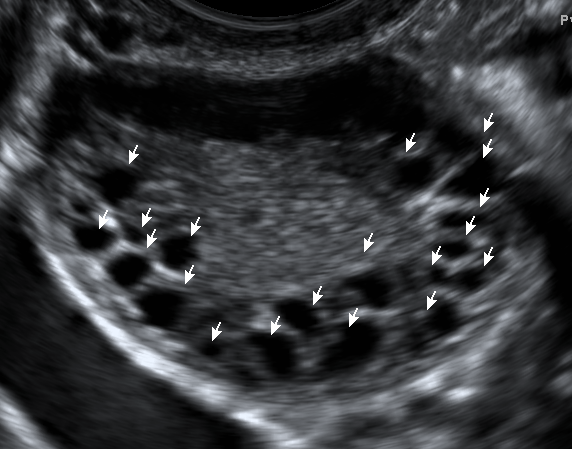
- подсчет фолликулов должен проводиться как в продольном, поперечном, так и в переднезаднем сечениях яичников. Размер фолликулов должен выражаться как средний диаметр, измеренный в трех срезах.
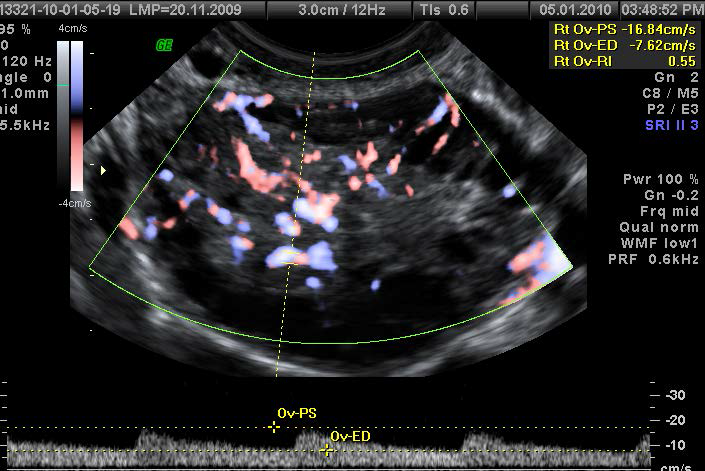
В последние годы принято оценивать кровоснабжение яичников с помощью цветового доплеровского картирования во время УЗИ [19]. С этой целью изучают различные сосудистые области, в которых регистрируется кривая скоростей кровотока: собственно яичниковая артерия, паренхима яичника, стенка фолликула или желтого тела [4,27].
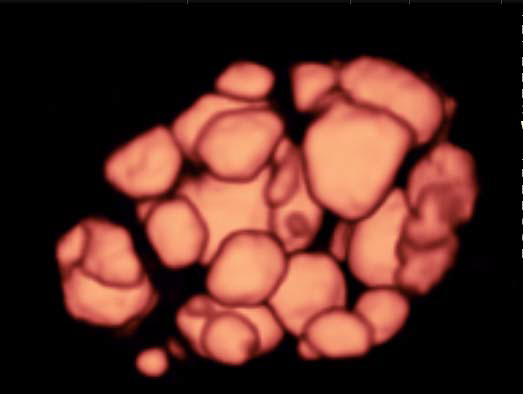
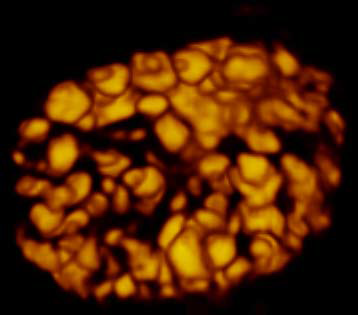
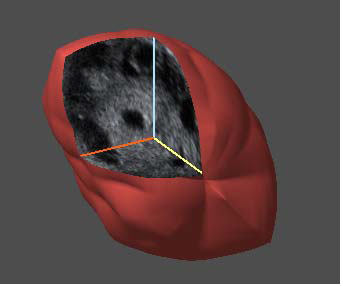
Мониторинг состояния яичников, необходимый для качественной диагностики и дальнейшего эффективного лечения СПКЯ, более успешно осуществляется с применением трехмерной эхографии [19]. Трехмерный ультразвук позволяет более точно, по сравнению с двухмерным, оценить количество и объем фолликулов.
Особенно информативна в этом отношении методика Inversion, при которой на экране ультразвукового аппарата изображаются только жидкостные структуры, коими и являются фолликулы. Визуализация фолликулов, подсчет их количества и объема, оценка расположения привносят заметный вклад в процесс ультразвуковой диагностики СПКЯ. Трехмерная допплерография способствует выявлению мелких зон повышенной васкуляризации, оценке интенсивности васкуляризации, что так же используется в процессе установления диагноза при ультразвуковом исследовании [23].Еще одной областью применения трехмерного ультразвука является измерение объема яичника до и в ходе проведения вспомогательных репродуктивных технологий, в частности медикаментозной стимуляции овуляции. Объем яичника, измеренный с помощью 3D, в день введения ХГЧ может предсказать ответ яичника на стимуляцию и риск развития синдрома гиперстимуляции. Большая точность в измерении по сравнению с расчетом по формуле эллипсоида, применяемом при 2D, достигается за счет программ расчета объема по наружному контуру (VOCAL).
Наиболее значимые ультразвуковые признаки СПКЯ представлены на рисунках 1- 7.
Таким образом, достигнутый к началу XXI века прогресс в развитии и стандартизации технологии выявления СПКЯ позволит своевременно внедриться в эффективную профилактику его мультисистемных и дисметаболических последствий и осложнений.
Литература:
- Kurjak A., Kupesic S., (Ed.) An atlas of transvaginal color Doppler. Second edition. // The Parthenon publishing group. New Jork. London. 2000. P.110-111.
- Kupesic S., Marton U., Kurjak A. Polycystic ovary syndrome — Doppler parametres // Lijec. Vjesn. 1996. V. 118. Suppl. 1. P. 42-44.
- Dolz M., Osborne N.G., Blanes J. et al. Polycystic ovarian syndrome: assessment with color Doppler angiography and three-dimensional ultrasonography // J. Ultrasound. Med. 1999 Apr; 18(4): 303-13.
- Battaglia C., Artini P., Salvatori M. et.al. Ultrasonographic patterns of polycystic ovaries: color Doppler and hormonal correlations // Ultrasound. Obstet. Gynecol. 1998. V.11. N.5. P.332 337.
- Battaglia C., Artini P.G., D’Ambrogio G. et. al. The role of color Doppler imaging in the diagnosis of polycystic ovary syndrome.// Am.J.Obstet.Gynecol. 1995. V. 172. P. 108-113.
- Синдром поликистозных яичников: клинические проявления и диагностика/ Н.В.Зеленина и др.// Российский вестник акушера-гинеколога.-2005. — №6. – С.7 – 17.
- Манухин И.Б. Геворкян М.А., Кушлинский Н.Е. Синдром поликистозных яичников. – М.: ООО «Медицинское информационное агентство», 2004. – 192 с.
- Манухин И.Б, Кухаркина О.Б.,. Геворкян М.А, Г.Н.Минкина Г.Н, Макаришев А.Я. Дифференцированный подход к выбору методики хирургического лечения больных с поликистозными яичниками I и II типов.// Проблемы репродукции.– 2004. -№2.-С. 20-25.
- Кузьмина С.А., Зудикова С.И. Возможности эхографической диагностики синдрома овариальной гиперандрогении // Ультразвуковая и функциональная диагностика. 2001. №2. С.34-38.
- Зыкин Б.И., Буланов М.Н. Опухолевидные образования яичников // В книге: Допплерография в гинекологии. Под редакцией Зыкина Б.И., Медведева М.В. 1-е издание. М. РАВУЗДПГ, Реальное время. 2000. С. 99-106.
- Зыкин Б.И., Проскурякова О.В., Буланов М.Н. Ультразвуковое исследование яичников // Клиническое руководство по ультразвуковой диагностике / Под ред. Митькова В.В., Медведева М.В. Т. 3. М.: Видар, 1997. С. 132-174.
- Григорян. О.Р., Анциферов М.Б. Современные аспекты патогенеза инсулинорезистентности при синдроме поликистозных яичников и возможности ее коррекции у женщин с избыточной массой тела (обзор литературы).// Проблемы репродукции. – 2000. -№3.-С. 21-24.
- Демидов В.Н., Зыкин Б.И. Ультразвуковая диагностика в гинекологии // М. Медицина. 1990.
- Демидов В.Н., Алиева Э.А., Струков А.В. Возможности эхографии в диагностике синдрома поликистозных яичников // Акушерство и гинекология. — 1991. -№1. С.40-42.
- Гус. А.И. Назаренко А.А., Смирнова А.А. Ультразвуковые критерии синдрома поликистозных яичников: состояние стромы и внутрияичникового кровотока.// Российский вестник акушера-гинеколога.-Акушерство и гинекология: Научно-практический журнал/ научный центр акушерства, гинекологии и перинатологии РАМН.М.: Медицина, 2005. -№4. –С.28-32
- Назаренко Т.А. Синдром поликистозных яичников: современные подходы к диагностике и лечению бесплодия – М.: МЕДпрессинформ, 2005. – 208 с.
- Balen. A.H., Mac Dougall., Jacobs H.S. Polycistic ovaries and their relevans to assisted conception. A textbook of in vitro fertilizaiion and assisted reproductiom/ — 1999; 109-130.
- Battaglia C., Artini P.G., Genazzani A.D. et al. Color Doppler analysis in lean and obese women with polycystic ovary syndrome // Ultrasaund. Obstet. Gynecol. 1996. V. 7. P. 342-346.
- BuckettW.M., Bouzayen. R., Watkin K.L., et al. Ovarian stromal echogenicity in women with normal and polycystic ovaries // Hum-Reprod. 1999 Mar; 14(3): 618-21.
- Engmann L., MaconochieN., Sladkevicius P., et al. The outcome of in-vitro fertilization treatment in women with sonographic evidence ofpolycystic ovarian morphology // Hum. Reprod. 1999 Jan; 14(1): 167-71.
- Kupesic S., Marton U., Kurjak A. Polycystic ovary syndrome — Doppler parametres // Lijec. Vjesn. 1996. V. 118. Suppl. 1. P. 42-44.
- Lam P. M., Johnson I. R., and Raine-Fenning N. J.The role of three-dimensional ultrasonography in polycystic ovary syndrome //Hum. Reprod.Human Reproduction 2006 21(9):2209-2215.
- 23. Lam P.M., Johnson I.R., Raine-FenningN.J. Three-dimensional ultrasound features of the polycystic ovary and the effect of different phenotypic expressions on these parameters. // Hum. Rehrod. 2007 Dec; 22(12):3116-23.
- Pinkas H., Mashiach R., Rabinerson D. et al. Doppler parameters of uterine and ovarian stromal blood flow in women with polycystic ovary syndrome and normally ovulating women undergoing controlled ovarian stimulation // Ultrasound. Obstet. Gynecol. 1998. Sep; 12(3): 197-200.
- The Rotterdam ESHRE/ASRM-Sponsored PSOS Consensus Workshop Group: Revised 2003 consensus on diagnostic criteria and long-term health risks related to polycystic ovary syndrome// Fertil.Steril.2004. № 81. P 19-25.
- Took S., Watkin K., Tulandi T., Tan S.L. Ovarian stromal echogenicity in women with clomiphene citrate-sensitive and clomiphene citrateresistant polycystic ovary syndrome // Fertil. Steril. 1999. May; 71(5): 952-4.
- Zaidi J., Campbell S., Pittrof R. et. al. Ovarian stromal blood flow in women with polycystic ovaries-a possible new marker for diagnosis? // Hum. Reprod. 1995. Aug. 10(8). P. 1992-1996.
Рисунки к статье по поликистозным яичникам.













Комментировать