Аналіз лікування сім’ї з синдромом Марфана. Опис діагностичних критеріїв та особливостей перебігу синдрому Марфана. Дослідження антропометричних показників, змін з боку серцево-судинної системи та органів зору із застосуванням сучасних методів діагностики
Жураєв Рустам Курбанович, Львівський національний медичний університет ім. Данила Галицького Інститут клінічної патології
Резюме
У статті представлена сім’я з синдромом Марфана (батько віком 47 років; дочка, 26 років, 18-й тиждень вагітності; син, 22 роки; дочка, 21 рік). Описано діагностичні критерії та особливості перебігу синдрому Марфана. Досліджено антропометричні показники, зміни з боку серцево-судинної системи та органа зору із застосуванням сучасних методів діагностики. У всіх хворих виявлено ознаки дисплазії сполучної тканини, характерні для синдрому Марфана: співвідношення кисть/зріст >11%, відстань від лобкового симфізу до підлоги перевищувала половину зросту на 5 см, обмежене розгинання ліктьових суглобів, арахнодактилія, готичне піднебіння, позитивний тест великого пальця і зап’ястя, пролапс мітрального клапана, аневризма аорти. У всіх членів сім’ї спостерігалося ураження органа зору: плоска рогівка, вивих кришталиків, сухість очей, у декількох — катаракта, ішемія зорових нервів, вторинна глаукома.
Вступ
Складність діагностики дисплазій сполучної тканини, зокрема синдрому Марфана (СМ), залишається актуальною проблемою клінічної медицини. Кожен лікар, який у своїй практиці має справу із СМ, стикається із труднощами у встановленні правильного клінічного діагнозу, що нерідко призводить до призначення неадекватного лікування. Це, з одного боку, зумовлене тяжкістю діагностичного процесу при дисплазії сполучної тканини (недостатньо зібраний анамнез, відсутність або невираженість патогномонічних скарг і симптомів захворювання, рідкісні нозологічні форми, неможливість провести спеціальне лабораторне чи інструментальне обстеження), з іншого — неточним або неправильним трактуванням результатів додаткових методів обстеження, недостатньо об’єктивною патоморфологічною верифікацією діагнозу (Ватутин Н.Т. и соавт., 2006; Кадурина Т.И., Горбунова В.Н., 2009).
СМ (хвороба Марфана) — захворювання з автосомно-домінантним типом успадкування, яке відноситься до групи спадкових фібрилінопатій, спадкової патології сполучної тканини зі змінами скелета, органа зору та серцево-судинної системи (Фіщенко В.Я., Фіщенко Я.В., 2007). В основі СМ лежить накопичення фракції розчинного (незрілого) колагену з розпадом його на метаболіти, які містять оксипролін, а також мутація в гені фібриліну-1 (fibrillin-1 — FBN1). Фібрилін — це глікопротеїд, основа еластичних волокон сполучної тканини. Він знаходиться в міжклітинному матриксі, хрящах, стінках судин, кришталику очей тощо. Виявлено багато різноманітних мутацій FBN1, що пояснює значний клінічний поліморфізм захворювання. Більше 15% випадків — наслідок нових мутацій. Атипові форми СМ можуть бути викликані мутаціями в інших генах, наприклад в гені, що кодує рецептор ІІ типу до трансформуючого фактора росту-β (He R. et al., 2008; Зербіно Д.Д. та співавт., 2010).
Для СМ характерна варіабельність фенотипічних проявів — серцево-судинних, очних, м’язово-скелетних та уражень центральної нервової системи. Враховуючи їх різноманітність, для опису всього спектра клінічної симптоматики захворювання запропоновано термін «мікрофібрилінопатія» (Frydman M., 2008). Функціональна невідповідність багатьох систем, розвиток несумісних із життям ускладнень є основою для вивчення цього захворювання лікарями різних спеціальностей. Захворювання проявляється вже в дитячому віці, більшість пацієнтів — люди молодого віку. Часто хвороба призводить до ранньої інвалідизації та смертності (Dean J.C., 2007). Частота СМ — 2–3 випадки на 10 тис., середній вік хворих — 33 роки, однаково часто хворіють чоловіки та жінки (Кулыга В.Н. и соавт., 1993; Зербіно Д.Д., 2006; Frydman M., 2008).
Опис клінічного випадку та обговорення
Наводимо клінічний опис родини із СМ (батько віком 47 років; дочка, 26 років, на 18-му тижні вагітності; син, 22 роки; дочка, 21 рік), який свідчить про спадковість захворювання, тяжкість діагностики, різноманітність клінічних проявів, ймовірні помилки клініциста. Усі хворі звернулися до авторів публікації протягом червня 2010 — січня 2011 рр. Хворим проведено такі обстеження: антропометричні вимірювання, аускультація серця, тонометрія, клінічні та біохімічні дослідження крові та сечі, електрокардіографія, ехокардіографія (ехоКГ), дуплексне сканування екстракраніальних судин головного мозку (Acuson Aspen), а також сучасна діагностика патологічних станів органа зору: візометрія (проектор знаків), авторефрактокератометрія (авторефракометр Nidek ARK-700), тонометрія (безконтактний тонометр Canon TX-10), біомікроскопія (щілинна лампа ЩЛ-2Б), офтальмоскопія, статична комп’ютерна периметрія (комп’ютерний периметр Oculus Centerfield), конфокальна лазерна скануюча офтальмоскопія (Heidelberg Retina Tomograph II — HRT II), тест Норна (флюоресцеїнові стрічки) і тест Ширмера.
Батько С.І.В., 1963 року народження, вчитель, інвалід ІІ групи, звернувся зі скаргами на перебої в роботі серця, серцебиття, колючий біль у ділянці серця, виражену загальну слабкість, зниження гостроти зору вдаль, печію, загальний дискомфорт.
Анамнез хвороби. Вважає себе хворим з вересня 1968 р., коли вперше було виявлено підвивих кришталиків обох очей. У грудні 1982 р. — екстракція сублюксованої катаракти правого ока. У грудні 1986 р. — екстракція сублюксованої катаракти лівого ока. У січні 1997 р. з’явилися скарги на серцебиття, тривогу, загальну слабкість. Пацієнт звернувся у поліклініку за місцем проживання, де після проведеної ехоКГ виявлено аневризму висхідного відділу аорти з загрозою розриву. У березні 1997 р. — протезування аортального клапана та висхідного відділу аорти. У серпні 2008 р. під час проведення ультразвукової діагностики виявлено ще одну аневризму — черевного відділу аорти. Для диспансерного огляду хворий звернувся у червні 2010 р.
Анамнез життя. З дитинства страждав на порушення зору, переніс кір, гострі респіраторні вірусні інфекції, ангіни. Спадковість не обтяжена. Шкідливих звичок не має. Алергічних реакій на лікарські засоби не спостерігалося.
Об’єктивно: загальний стан хворого задовільний, конституційний тип — астенічний, форма грудної клітки — килеподібна (антропометричні дані наведено в табл. 1). Дані аускультації: верхівковий поштовх у п’ятому міжребер’ї на 1 см зовні від лівої середньоключичної лінії, тони серця ритмічні, шум — систолічний над верхівкою серця. Пульс — 72 уд./хв задовільного напруження, наповнення та величини, ритмічний, швидкий; дефіциту пульсу немає. Артеріальний тиск: ліва рука — 120/75 мм рт. ст., права рука — 125/80 мм рт. ст.
Результати лабораторних та інструментальних методів обстеження.

Загальний аналіз крові та сечі — в межах норми.
Біохімічний аналіз крові — без патологічних змін.
ЕКГ: ритм синусовий, частота серцевих скорочень (ЧСС) — 65 уд./хв, електрична вісь серця відхилена вліво; передній геміблок.
ЕхоКГ: правий шлуночок — 2,8 см, міжшлуночкова перегородка — 1,4 см, лівий шлуночок — 5,2 см, стінка лівого шлуночка — 1,1 см, фракція викиду лівого шлуночка — 58%, діаметр висхідного відділу аорти — 2,6–4,4 см, ліве передсердя — 3,9 см, taac — 95 м/с. Недостатність мітрального клапана — 1+, трикуспідального — 1+, протез аортального клапана, ∆Рmax — 31 мм, ∆Рmax — 14 мм, пролапс стулок мітрального клапана, кальциноз стулок клапанів. Розлади діастолічної функції І типу.
Висновок: стан після протезування аортального клапана та висхідного відділу аорти, пролапс стулок мітрального клапана з невеликою втратою потоку.
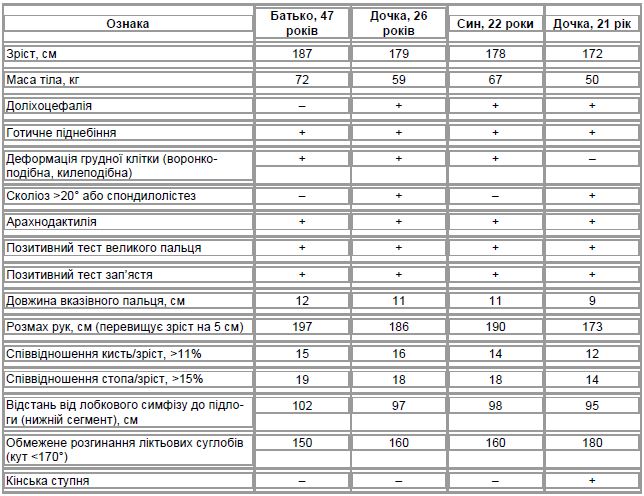
Офтальмологічне дослідження: дані візометрії та авторефрактокератометрії наведено у табл. 2.
Тонометрія: праве око — 15,1 мм рт. ст., ліве око — 7,1 мм рт. ст. (норма — 10–21 мм рт. ст.).
Біомікроскопія: праве око — рогівка прозора, передня камера глибока, зіниця кругла, іридодонез, афакія, плаваючі помутніння у скловидному тілі. Ліве око — рогівка прозора, передня камера глибока, зіниця овальна, підтягнута догори, базальна іридектомія вгорі, іридодонез, афакія, плаваючі помутніння у скловидному тілі.
Офтальмоскопія: праве око — диск зорового нерва блідо-рожевий, межі чіткі, артерії звужені, вени нормального калібру; ліве око — диск зорового нерва блідо-рожевий, межі чіткі, артерії звужені, вени нормального калібру.
Статична комп’ютерна периметрія: праве око — поріг світлової чутливості сітківки 22 db (норма — 31 db), розширення зони сліпої плями, дрібні абсолютні дефекти вгорі та внизу, в межах 30° від центра по вертикальному меридіану, що є ознакою ішемії зорового нерва; ліве око — поріг світлової чутливості сітківки 25 db, розширення зони сліпої плями, дрібні абсолютні дефекти внизу і з темпорального боку, в межах 30° від центра по вертикальному і горизонтальному меридіану, що є ознакою ішемії зорового нерва.
HRT II: праве і ліве око в межах вікової норми.
Тест Ширмера: праве око — 10 мм/5 хв, ліве око — 5 мм/5 хв (норма — 15 мм/5 хв).
Тест Норна: праве око — 6 с, ліве око — 4 с (норма — 10 с).
Висновок:СМ, стан після екстракції сублюксованої катаракти обох очей, іридодонез, деструкція скловидного тіла обох очей, гіпотонія лівого ока, ішемія зорових нервів обох очей, синдром сухості обох очей.
Клінічний діагноз: СМ, стан після протезування аортального клапана та висхідного відділу аорти (1997 р.), пролапс стулок мітрального клапана, аневризма черевного відділу аорти; стан після екстракції сублюксованої катаракти обох очей, іридодонез, деструкція скловидного тіла обох очей, синдром сухості обох очей, гіпотонія лівого ока, ішемія зорових нервів обох очей.
Дочка С.С.І., 1984 року народження, юрист-консульт, інвалід ІІІ групи, звернулася зі скаргами на перебої в роботі серця, серцебиття, загальну слабкість, зниження гостроти зору правого ока вдаль, відсутність лівого ока.
Анамнез хвороби. Вважає себе хворою з 1988 р., коли вперше при офтальмологічному обстеженні виявили міопію високого ступеня обох очей. У 1989 р. у Науково-дослідному інституті очних хвороб і тканинної терапії ім. В.П. Філатова проведено факоаспірацію люксованого у скловидне тіло кришталика правого ока. У липні 1990 р. — факоаспірація люксованого кришталика лівого ока. В 1991 р. — енуклеація лівого ока внаслідок ускладненої глаукоми. У квітні 2002 р. з’явилися скарги на загальну слабкість, помірну задишку при фізичному навантаженні, відчуття дискомфорту за грудниною. Звернулася до кардіолога: виявлено аневризму висхідного відділу аорти, пролапс стулок мітрального клапана. У грудні 2004 р. проведено операцію протезування аортального клапана та висхідного відділу аорти. У грудні 2008 р. виявлено дифузний еутиреоїдний зоб ІІІ ступеня, хронічний субкомпенсований тонзиліт. У листопаді 2009 р. загострення правобічного сальпінгооофориту в період овуляції. У березні 2010 р. у пацієнтки діагностовано прогресуючу однояйцеву вагітність. Для обстеження і лікування хвора звернулася у червні 2010 р.
Анамнез життя. Хвора з дитинства страждала на порушення зору, гострі респіраторні вірусні інфекції, ангіни. Спадковість обтяжена: батько, брат і сестра хворіють на СМ. Шкідливих звичок не має. Алергічних реакцій на медикаменти не спостерігалося.
Об’єктивно: загальний стан хворої задовільний, конституційний тип — астенічний, форма грудної клітки — килеподібна (антропометричні показники — див. табл. 1). Дані аускультації: верхівковий поштовх у п’ятому міжребер’ї на 1 см зовні від лівої середньоключичної лінії, тони серця ритмічні, шум — систолічний над верхівкою. Пульс — 78 уд./хв, задовільного напруження, наповнення та величини, ритмічний, швидкий; дефіциту пульсу немає. Артеріальний тиск: ліва рука — 110/70 мм рт. ст., права рука — 100/70 мм рт. ст. Щитоподібна залоза дифузно збільшена, м’яка, без вузлів. Вагітність 18 тиж.
Результати лабораторних та інструментальних методів обстеження.
Загальний аналіз крові та сечі — в межах норми.
Біохімічний аналіз крові: фактор некрозу пухлин-α — 26,7 пг/мл (норма — 8,1 пг/мл).
ЕКГ: ритм синусовий, ЧСС —78 уд./хв, електрична вісь серця відхилена вліво.
ЕхоКГ: правий шлуночок — 2,1 см, міжшлуночкова перегородка — 1,0 см, лівий шлуночок — 5,1 см, стінка лівого шлуночка — 1,0 см, фракція викиду лівого шлуночка — 50%, діаметр висхідної аорти — 3,0–3,9 см, ліве передсердя — 3,1 см, taac — 111 м/с. Недостатність мітрального клапана — 1+, аортального — 1+, трикуспідального — 1+, протез аортального клапана, пролапс мітрального клапана, ∆Рmax — 31 мм, ∆Рmax — 22–24 мм, кальциноз стулок клапанів. Рідина в порожнині перикарда відсутня. Легенева гіпертензія відсутня.
Висновок: СМ, стан після протезування аортального клапана і висхідного відділу аорти, пролапс стулок мітрального клапана з невеликою втратою потоку.
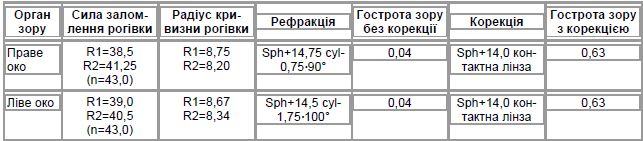
Офтальмологічне дослідження: дані візометрії та авторефрактокератометрії наведено у табл. 3.
Тонометрія: праве око — 7,6 мм рт. ст.
Біомікроскопія: праве око — рогівка прозора, передня камера глибока, зіниця овальна, підтягнута догори; іридодонез; афакія; плаваючі помутніння у скловидному тілі.
Офтальмоскопія: праве око — диск зорового нерва блідо-рожевий, межі чіткі, артерії звужені, вени нормального калібру, дегенеративні вогнища на сітківці.
Статична комп’ютерна периметрія: праве око — поріг світлової чутливості сітківки 26 db, розширення зони сліпої плями, відносні дефекти в полі зору внизу, в межах 30° від центру по вертикальному меридіану та в нижньо-носовому квадранті, що є ознакою ішемії зорового нерва.
HRT II: праве око в межах вікової норми.
Тест Ширмера: праве око — 10 мм/5 хв.
Тест Норна: праве око — 5 с.
Висновок: СМ, стан після екстракції люксованої катаракти правого ока, іридодонез, гіпотонія правого ока, деструкція скловидного тіла правого ока, дегенерація сітківки правого ока, ішемія зорового нерва правого ока, синдром сухого ока правого ока, анофтальм лівого ока (внаслідок вторинної глаукоми).
Клінічний діагноз: СМ, стан після протезування аортального клапана і висхідного відділу аорти (2004 р.); стан після оперованої люксованої катаракти правого ока, спазм артерій сітківки правого ока, дегенерація сітківки правого ока, ішемія зорового нерва правого ока, синдром сухості правого ока, анофтальм лівого ока (внаслідок вторинної глаукоми); вагітність 18 тиж.
Син С.Н.І., 1988 року народження, звернувся зі скаргами на задишку при фізичному навантаженні, серцебиття, загальну слабість, зниження гостроти зору вдаль, погану переносимість окулярної корекції.
Анамнез хвороби. Вважає себе хворим з 1998 р., коли було виявлено погіршення зору обох очей.
Анамнез життя. З дитинства страждав на поганий зір, гострі респіраторні вірусні інфекції, ангіни. Спадковість обтяжена: батько і дві сестри хворіють на СМ.
Хворий звернувся до авторів публікації за консультацією і був детально обстежений у вересні 2010 р.
Об’єктивно: загальний стан хворого — задовільний, конституційний тип — астенічний, форма грудної клітки — килеподібна (антропометричні показники — див. табл. 1). Дані аускультації: верхівковий поштовх у п’ятому міжребер’ї на 1 см ззовні від лівої середньоключичної лінії, тони серця чисті, ритмічні. Пульс — 84 уд./хв, задовільного напруження, наповнення та величини, ритмічний, швидкий; дефіциту пульсу немає. Артеріальний тиск: ліва рука — 120/80 мм рт. ст., права рука — 120/80 мм рт. ст.
Результати лабораторних та інструментальних методів обстеження.
Загальний аналіз крові та сечі в межах норми.
Біохімічний аналіз крові: без патологічних змін.
ЕКГ: синусовий ритм, ЧСС 82 уд./хв, електрична вісь не відхилена.
ЕхоКГ: правий шлуночок 2,2 см; міжшлуночкова перегородка 1,0 см; лівий шлуночок 4,5 см; стінка лівого шлуночка 1,0 см; фракція викиду лівого шлуночка 65%; діаметр висхідної аорти 3,9 см синус Вальсальви 4,8 см; ліве передсердя 3,4 см; taac 127 м/с. Недостатність мітрального клапана 1+; прогинання стулок мітрального клапана, більше задньої.
Висновок: СМ, аневризма висхідного відділу аорти на рівні синусів Вальсальви; прогинання стулок мітрального клапана, більше задньої.
УЗД судин голови та шиї: Z-подібна девіація правої внутрішньої сонної артерії; ознаки розімкнення переднього відділу Віллізієвого кола (ймовірно, передня трифуркація зліва).
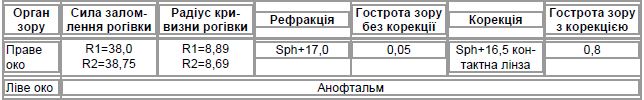
Офтальмологічне дослідження: дані візометрії та автокератометрії наведено у табл. 4.
Тонометрія: праве око — 8,4 мм рт. ст., товщини ретинальних нервових волокон сітківки — ліве око — 9,1 мм рт. ст. 0,036 мм (норма — 0,18–0,21).
Біомікроскопія: праве око — рогівка прозора, передня камера середньої глибини, зіниця кругла, іридодонез, сублюксація кришталика в темпоральну сторону, плаваючі помутніння у скловидному тілі; ліве око — рогівка прозора, передня камера середньої глибини, зіниця кругла, іридодонез, сублюксація кришталика в темпоральну сторону, плаваючі помутніння у скловидному тілі.
Офтальмоскопія: праве око — диск зорового нерва блідо-рожевий, межі чіткі, артерії звужені, вени нормального калібру; ліве око — диск зорового нерва блідий, межі чіткі, розширення екскавації, артерії звужені, вени нормального калібру.
Статична комп’ютерна периметрія: праве око — поріг світлової чутливості сітківки — 26 db, розширення зони сліпої плями, абсолютні й відносні дефекти з носової сторони; ліве око — поріг світлової чутливості сітківки — 21 db, розширення зони сліпої плями, абсолютні й відносні дефекти з носового боку.
HRT II: праве око в межах вікової норми, ліве око — зменшення товщини неврального ободка — 0,165 мм (норма — 0,24–0,49), зменшення
Тест Ширмера: праве око — 10 мм/5 хв, ліве око — 10 мм/5 хв.
Тест Норна: праве око — 3 с, ліве око — 3 с.
Висновок: СМ, міопія високого ступеня обох очей з астигматизмом, сублюксація кришталиків обох очей, іридодонез, деструкція скловидного тіла обох очей, ішемія зорового нерва правого ока, хідного відділу аорти на рівні синусів Вальсальви, прогинання стулок мітрального клапана (більше — задньої); Z-подібна девіація правої внутрішньої сонної артерії; ознаки розімкнення переднього відділу Віллізієвого кола; сублюксація кришталиків обох очей, міопія високого ступеня обох очей з астигматизмом, деструкція скловидного тіла обох очей, ішемія зорового нерва правого ока, вторинна глаукома лівого ока, синдром сухого ока обох очей.
Дочка С.З.І., 1989 року народження, звернулася зі скаргами на головний біль у потиличній ділянці, загальну слабкість, стійке зниження гостроти зору лівого ока, що не коригується лінзами.
Анамнез хвороби. У 2004 р. — операція видалення сублюксованої катаракти обох очей з імплантацією передньокамерного штучного кришталика (iris-clips IOL).
Анамнез життя. З дитинства страждала на порушення зору. Хворіла на гострі респіраторні вірусні інфекції, ангіни. Спадковість обтяжена: батько, сестра та брат хворіють на СМ. Шкідливих звичок не має. Алергічних реакцій на медикаменти не спостерігалося.
Об’єктивно: загальний стан хворої — задовільний, конституційний тип — астенічний (антропометричні показники — див. табл. 1). Дані аускультації: верхівковий поштовх у п’ятому міжребер’ї на 1 см зовні від лівої середньоключичної лінії, тони серця чисті, ритмічні. Пульс — 70 уд./хв., задовільного напруження, наповнення та величини, ритмічний, швидкий; дефіциту пульсу немає. Артеріальний тиск: ліва рука — 160/100 мм рт. ст., права рука — 145/100 мм рт. ст.
Результати лабораторних та інструментальних методів обстеження.
Загальний аналіз крові та сечі — в межах норми.
Біохімічний аналіз крові — без патологічних змін.
ЕКГ: ритм синусовий, ЧСС — 70 уд./хв, електрична вісь серця не відхилена.
ЕхоКГ: правий шлуночок — 2,1 см, міжшлуночкова перегородка — 1,0 см, лівий шлуночок — 4,8 см, стінка лівого шлуночка — 0,9 см, фракція викиду лівого шлуночка — 58%, діаметр висхідного відділу аорти — 3,0 см, синус Вальсальви — 4,0 см, ліве передсердя — 3,0 см, taac — 111 м/с. Недостатність мітрального клапана — 1+; пролапс мітрального клапана. Недостатність аортального клапана — 1+. Недостатність трикуспідального клапана — 1+, пролапс трикуспідального клапана.
Висновок: СМ, аневризма висхідного відділу аорти на рівні синусів Вальсальви, пролапс мітрального і трикуспідального клапанів.
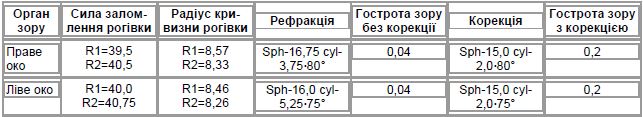
Офтальмологічне дослідження: дані візометрії та авторефрактокератометрії наведено у табл. 4.
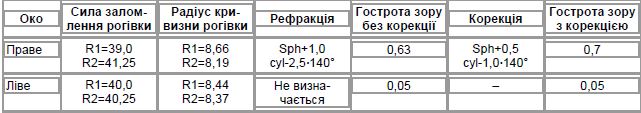
Тонометрія: праве око — 15,8 мм рт. ст., HRT II: праве і ліве око в межах вікової ліве око — 13,1 мм рт. ст. норми.
Біомікроскопія: праве око — рогівка прозора, передня камера глибока, зіниця кругла, іридодонез, артифакія — iris-clips IOL, плаваючі помутніння у скловидному тілі; ліве око — рогівка прозора, передня камера глибока, зіниця кругла, іридодонез, артифакія — iris-clips IOL, плаваючі помутніння у скловидному тілі.
Офтальмоскопія: праве око — диск зорового нерва блідо-рожевий, межі чіткі, артерії спазмовані, вени повнокровні; ліве око — диск зорового нерва блідо-рожевий, межі чіткі, артерії спазмовані, вени повнокровні.
Статична комп’ютерна периметрія: праве око — поріг світлової чутливості сітківки — 27 db, розширення зони сліпої плями, абсолютні дефекти в полі зору внизу в межах 30° по вертикальному меридіану, що свідчить про ішемію зорового нерва; ліве око — поріг світлової чутливості сітківки — 11 db, розширення зони сліпої плями, абсолютні та відносні дефекти в полі зору внизу в межах 30° по вертикальному меридіану, що свідчить про ішемію зорового нерва.
Тест Ширмера: праве око — 10 мм/5 хв, ліве око — 10 мм/5 хв.
Тест Норна: праве око — 10 с, ліве око — 10 с.
Висновок: СМ, артифакія обох очей, змішаний астигматизм правого ока, амбліопія лівого ока, іридодонез, деструкція скловидного тіла обох очей, спазм артерій сітківки обох очей, ішемія зорових нервів обох очей, синдром сухого ока обох очей.
Клінічний діагноз: СМ, аневризма висхідного відділу аорти на рівні синусів Вальсальви, пролапс мітрального і трикуспідального клапанів; артифакія (стан після оперованої люксованої катаракти обох очей (2004 р.)), змішаний астигматизм правого ока, амбліопія високого ступеня лівого ока, іридодонез, деструкція скловидного тіла обох очей, спазм артерій сітківки обох очей, ішемія зорових нервів обох очей, синдром сухого ока обох очей.
Висновки
У всіх членів родини виявлено значні антропометричні зміни: співвідношення кисть/зріст >11%, відстань від лобка до підлоги більша за половину зросту на 5 см, обмежене розгинання ліктьових суглобів, арахнодактилія, готичне піднебіння, позитивний тест великого пальця, позитивний тест зап’ястя, ураження органа зору: плоска рогівка, вивих кришталиків, міопія, деструкція скловидного тіла, патологія судин сітківки, ішемія зорових нервів, а також сухість очей, що викликана патологією водного та муцинового шару слізної плівки. У 3 хворих розмах рук був більше зросту на 5 см, співвідношення стопа/зріст >15%, довжина вказівного пальця >10 см, деформація грудної клітки, катаракта; у 2 пацієнтів виявлено сколіоз, плоскостопість, пролапс мітрального клапана, оперовану аневризму аорти, вторинну глаукому.
Наведена інформація свідчить про необхідність знання основних клінічних проявів СМ лікарями усіх спеціальностей, недопустимість проведення лікування ex juvantibus (а тим самим — відтермінування встановлення вірного клінічного діагнозу, не залишаючи шансу врятувати життя хворого), а також потребу удосконалення системи надання медичної допомоги цій категорії хворих.
Література
- Ватутин Н.Т., Склянная Е.В., Кетинг Е.В. (2006) Синдром Марфана. Кардиология, 1: 92–98.
- Зербіно Д.Д. (2006) Патологія аорти: класифікація, хвороби і синдроми, проблеми етіології. Медицина транспорту України, 2: 6–14.
- Зербіно Д.Д., Ольхова О.В., Жураєв Р.К. (2010) Синдром Марфана: історичний ракурс та сучасний погляд на проблему. Укр. мед. часопис, 6(80): 97–100.
- Кадурина Т.И., Горбунова В.Н. (2009) Дисплазия соединительной ткани. Руководство для врачей, Элби, Санкт-Петербург, 704 с.
- Кулыга В.Н., Кунаков Ю.И., Денисов С.Г. и др. (1993) Диагностика синдрома Марфана у лиц молодого возраста. Тер. архив, 1: 60–64.
- Фіщенко В.Я., Фіщенко Я.В. (2007) Семіотика синдрому Марфана. Укр. мед. альманах, 10(2): 172–175.
- Dean J.C. (2007) Marfan syndrome: clinical diagnosis and management. Eur. J. Hum. Genet.,15(7): 724–733.
- Frydman M. (2008) The Marfan syndrome. Isr. Med. Assoc. J., 10(3): 175–178.
- He R., Guo D.C., Sun W. et al. (2008) Characterization of the inflammatory cells in ascending thoracic aortic aneurysms in patients with Marfan syndrome, familial thoracic aortic aneurysms, and sporadic aneurysms. J. Thorac. Cardiovasc. Surg., 136(4): 922–929.







Комментировать