Роль нарушения гомеостаза пролактина в процессе становления и реализации репродуктивного потенциала женщины. Клинические аспекты воздействия гиперпролактинемии и обязательная коррекция уровня пролактина в сыворотке крови при гиперпролактинемии специфическими дофаминергическими препаратами.
Татарчук Т.Ф., Ефименко О.А., Отделение эндокринной гинекологии Института педиатрии, акушерства и гинекологии АМН Украины
В настоящее время в условиях неблагоприятной демографической ситуации, сложившейся в нашей стране на фоне постоянно возрастающих стрессогенных и техногенных нагрузок на организм девушек и женщин детородного возраста, все большую актуальность приобретают нейроэндокринные нарушения, отрицательно влияющие на реализацию репродуктивной функции. Важное значение в ряду подобных нарушений имеет гиперпролактинемия, поэтому в данной статье мы хотели бы более подробно остановиться на роли нарушений гомеостаза пролактина (ПРЛ) в процессе становления и реализации репродуктивного потенциала.
Пролактин относится к числу наиболее филогенетически древних гормонов, секретируемых передней долей гипофиза у позвоночных, причем известно более 100 различных проявлений его биологического эффекта у различных животных (амфибий, рептилий, птиц, млекопитающих).
Это был один из первых выделенных гормонов гипофиза в 1972 году (P. Hwang et аl.).
Пролактин — это полипептид, содержащий 199 аминокислотных остатков, по своему аминокислотному составу он сходен с гормоном роста и плацентарным лактогеном. Синтез пролактина кодируется единственным геном, произошедшим от общего соматотропного предшественника трех гормонов — ПРЛ, соматотропного гормона и плацентарного лактогена (Owerbach D. et al., 1981). Этот ген расположен на 5й хромосоме — в локусе человеческого лейкоцитарного антигена (Farid N., Bear J.C., 1981).
Синтез и секреция ПРЛ происходят преимущественно в лактотрофах аденогипофиза, составляющих от 10 до 30 % гипофизарных клеток, число которых изменяется с возрастом. Однако лактотрофы являются не единственным местом синтеза данного гормона. Ген пролактина также экспрессируется в Т-лимфоцитах, головном мозге, коже, матке, в клетках гранулезы яичников, а также в ткани молочной железы (хотя данные о роли пролактина в патогенезе рака молочной железы противоречивы). Экспрессия гена ПРЛ в клетках гипофиза зависит от специфического транскрипционного фактора Pit-1, в то время как внегипофизарный синтез пролактина происходит без участия данного промотора, находясь под контролем других, еще не до конца изученных регуляторных механизмов.
Циркулирующий в сыворотке пролактин практически полностью состоит из гипофизарной фракции, в то время как гормон, синтезируемый в других органах и тканях, действует местно в качестве паракринного мессенджера [20].
Синтез пролактина в гипофизе находится под непосредственным гипоталамическим контролем, и его физиологическая секреция имеет импульсный характер.
Контроль за секрецией пролактина со стороны гипоталамо-гипофизарной системы происходит через стимулирующие и угнетающие нейроэндокринные, ауто-и паракринные механизмы. Основным фактором, ингибирующим синтез пролактина, является дофамин (ДА), который секретируется в тубероинфундибулярной ДАсистеме аркуатных ядер.
К пролактин-рилизинговым факторам относится тиреолиберин (РГ ТТГ), широко распространенный в ЦНС, гипоталамусе и крови гипофизарной портальной системы вазоактивный интестинальный пептид (ВИП), стимулирующий эффект которого менее выражен, чем у тиреолиберина, и осуществляется через его антагонистическое действие на подавление синтеза и выделение ДА, а также гонадотропный рилизинг-гормон и эстрогены [4].
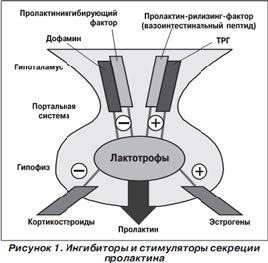
Необходимо помнить, что эстрогены, препараты синтетических эстрогенов и эстрогенсодержащие комбинированные оральные контрацептивы усиливают секрецию ПРЛ в гипофизе, при этом эффект зависит от дозы и длительности приема [3]. Эстрогены также сенсибилизируют лактотрофы к стимулирующему влиянию других пролактин-рилизинг-факторов, в том числе гонадотропин-рилизинг-гормона [3, 4]. Доказано, что длительная гиперэстрогенемия может привести к гиперплазии лактотрофов с последующим формированием гормонально-активной опухоли. Прогестерон и его синтетические аналоги не влияют на секрецию пролактина [2–4].
При обеспечении выработки молока ПРЛ в значительной мере перестраивает метаболические процессы организма для обеспечения энергетических и пластических потребностей лактации, оказывая различные метаболические эффекты.
Пролактин обладает способностью повышать в клетках содержание ДНК, РНК, активность фосфатаз, снижать содержание аминокислот в крови, ускорять синтез белка, существенно снижать скорость его деградации, сохранять количество гликогена, уменьшать концентрации глюкозы, лимонной кислоты и лактата в крови и некоторых тканях, понижать потребление кислорода. В целом гормон оказывает выраженное адаптивное действие, повышает устойчивость организма к стрессу приблизительно в 3,7 раза [2, 3]. И поэтому, по мнению некоторых ученых [3], гиперпролактинемия — это приспособительная реакция организма на хронический стресс, причиной которого могут быть различные патологические процессы в репродуктивной и эндокринной системе, приводящие к различным метаболическим и гормональным нарушениям.
Таким образом, пролактин оказывает прямое или опосредованное метаболическое действие на все виды тканей. Поэтому даже незначительное повышение уровня ПРЛ в сыворотке крови может быть причиной остеопенических состояний, инсулинорезистентности, гиперандрогении, что неблагоприятно влияет на процессы метаболизма и требует соответствующей терапии, направленной на снижение его концентрации в сыворотке крови [5].
Клинические аспекты воздействия гиперпролактинемии
В рамках данного раздела хотелось бы остановиться на некоторых состояниях, при которых повышенный уровень пролактина обладает особой значимостью.
I. Гиперпролактинемия в подростковом периоде
В аспекте гиперпролактинемии у подростков хотелось бы особенно акцентировать внимание на отрицательном влиянии повышенного уровня пролактина на процессы формирования кости. Подростковый период является критическим в процессе формирования костной системы, поскольку именно в этом временном интервале происходит набор пика костной массы. Приблизительно 90 % общего минерального наполнения костей имеет место к моменту достижения девочкой возраста 16,9 ± 1,3 года [13].
В ходе клинических исследований у молодых женщин с гиперпролактинемией, дебютировавшей в подростковом возрасте, у 80 % наблюдалась остеопения и/или остеопороз. У данной категории больных также наблюдалось значительное снижение уровня сывороточного остеокальцина — стимулятора ремоделирования костной ткани, при этом указанные изменения положительно коррелировали с длительностью гиперпролактинемии [14].
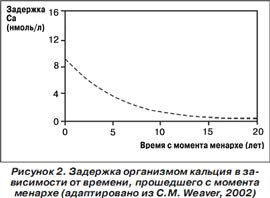
Таким образом, в условиях повышенного уровня пролактина, приводящего к гипоэстрогении, наблюдается повышенная резорбция костной ткани на фоне сниженной репараторной способности остеобластов.
Более того, в рамках данного исследования было продемонстрировано, что хотя при нормализации уровня пролактина с помощью агонистов дофамина у подавляющего большинства пациенток в течение 6–12 месяцев наблюдалась нормализация концентрации остеокальцина, указанный процесс не сопровождался нормализацией минеральной плотности костей (МПК). При продлении периода наблюдения до 24 месяцев было зарегистрировано слабое повышение МПК, не достигающее уровня статистической значимости [14].
Приведенные данные свидетельствуют о необходимости тщательнейшего скрининга на предмет гиперпролактинемии при любых нарушениях менструального цикла у подростков, поскольку упущенное время грозит невосполнимыми потерями плотности костной ткани, что, безусловно, отрицательно влияет на будущее здоровье девочки.
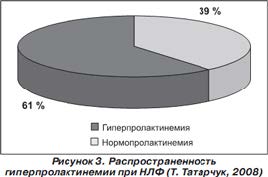
II. Гиперпролактинемия и недостаточность лютеиновой фазы
Одним из распространенных эндокринных нарушений, приводящих к снижению фертильности и повышению частоты невынашивания беременности, является недостаточность лютеиновой фазы (НЛФ). Согласно данным различных авторов, НЛФ регистрируется у 25,5–46,6 % женщин с бесплодием и регулярным менструальным циклом и у 85 % женщин с привычным невынашиванием беременности [19].
Гиперпролактинемия представляет собой распространенное нарушение, сопровождающее НЛФ, при этом следует помнить, что приблизительно у 20 % пациенток наблюдается транзиторная гиперпролактинемия, для выявления которой необходимо проведение серийных определений уровня пролактина в сыворотке [6].
В связи с этим продолжаются фундаментальные исследования механизмов, лежащих в основе данного нарушения. В настоящее время собрана доказательная база, свидетельствующая о важной функции гиперпролактинемии в формировании НЛФ [6].
Нормальные уровни пролактина играют важную роль в образовании и функционировании желтого тела. Пролактин стимулирует образование рецепторов к лютеинизирующему гормону (ЛГ) на поверхности клеток гранулезы, стимулирует пролиферацию эндотелиальных клеток в процессе образования желтого тела, предупреждает апоптоз, стимулирует транскрипцию 3bгидроксистероиддегидрогеназы, участвующей в процессе синтеза прогестерона.
В ходе проведенных исследований было продемонстрировано, что развитие НЛФ может быть связано не только с нарушением фолликулогенеза вследствие снижения уровня фолликулостимулирующего гормона (ФСГ) в рамках фолликулиновой фазы и уменьшения пика ЛГ, но и с гиперпролактинемией, угнетающей пульсационный ритм выделения гонадолиберинов, что и приводит к снижению уровня ЛГ и ФСГ, нарушению созревания фолликула и функции желтого тела.
Кроме того, гиперпролактинемия непосредственно индуцирует ранний лютеолиз [19].
По данным некоторых авторов, было подтверждено развитие НЛФ на фоне как органической, так и вторичной медикаментозноиндуцированной гиперпролактинемии [6].
Положение о необходимости применения дофаминергических препаратов для снижения уровня пролактина и восстановления овуляции и/или наступления беременности у женщин со стабильной гиперпролактинемией является давно установленным и общеизвестным. Однако в ходе проведенных исследований была продемонстрирована положительная роль применения агонистов дофамина при НЛФ на фоне транзиторной гиперпролактинемии [6], а также при гипофункции яичников на фоне нормального уровня пролактина [7], хотя в последнем случае нельзя исключить наличие транзиторной гиперпролактинемии. Положительные эффекты терапии включали значительное повышение пика ЛГ и уровня прогестерона в лютеиновой фазе, а также увеличение частоты наступления беременности.
Таким образом, учитывая результаты клинических исследований, хотелось бы напомнить о необходимости более пристального мониторинга случаев возможной транзиторной гиперпролактинемии у женщин с НЛФ даже при нормальном уровне пролактина.
III. Гиперпролактинемия и cиндром поликистозных яичников
Согласно диагностическим критериям рабочей группы Роттердамского консенсуса диагноз синдрома поликистозных яичников (СПКЯ) может быть установлен лишь после исключения других причин гиперандрогении и овуляторной дисфункции [16]. К данным нарушениям относятся гипотиреоз, гиперпролактинемия, гипогонадотропный гипогонадизм, гиперкортицизм, андрогенпродуцирующие опухоли и т.д. [31]. Означает ли это, что при истинном СПКЯ уровень пролактина должен быть нормальным? Отнюдь. Данная классификация лишь очерчивает круг первичных терапевтических мишеней при ановуляции и поликистозных изменениях в яичниках.
Широко известно, что повышенный уровень пролактина угнетает пульсационный ритм выделения гонадолиберинов, приводя к хронической ановуляции. При этом обычно отсутствуют клинические и биохимические проявления гиперандрогении, а ультразвуковые изменения отличаются от классической картины в виде множества мелких субкортикально расположенных фолликулов и гипертрофии стромы яичника, характерной для СПКЯ.
Однако роль гиперпролактинемии не ограничивается центральным воздействием. В ряде исследований была продемонстрирована важная роль повышенного уровня пролактина в патогенезе синдрома поликистозных яичников.
Так, в серии экспериментов на животных была продемонстрирована способность гиперпролактинемии индуцировать нарушение толерантности к углеводам, появление гиперинсулинемии и инсулинорезистентности — фундаментальных нарушений, лежащих в основе патогенеза СПКЯ. A. Tuzcu и соавт., проведя исследование у женщин с гиперпролактинемией и нормальной массой тела, обнаружили достоверно более высокие уровни сывороточного инсулина и повышенную функцию бета-клеток поджелудочной железы, свидетельствующие о наличии инсулинорезистентности на фоне отсутствия ожирения [17]. Далее М. Foss и соавт. продемонстрировали, что у пациенток с гиперпролактинемией сывороточная концентрация инсулина после потребления глюкозы была значительно выше, а снижение уровня свободных жирных кислот значительно менее выраженным, чем у здоровых женщин, что свидетельствует о снижении антилиполитического эффекта инсулина и наличии инсулинорезистентности [18].
Таким образом, гиперпролактинемия может способствовать формированию СПКЯ даже в отсутствие других предрасполагающих факторов, а при наличии последних — усиливать их, усугубляя течение заболевания.
IV. Гиперпролактинемия и беременность
Во время беременности особый интерес представляет лечебная тактика в отношении пролактином, поскольку пациентки с гиперпролактинемией другой этиологии либо нуждаются в наблюдении смежными специалистами и соответствующем лечении основного заболевания (как в случае других видов гипофизарных аденом, инфильтративнодеструктивных или опухолевых поражений области турецкого седла и гипоталамуса, экстракраниальной опухолевой продукции ПРЛ, болезни Иценко — Кушинга и т.д.), либо не нуждаются в специфической коррекции гиперпролактинемического состояния (как, например, в случае функциональной стрессовой гиперпролактинемии).
Гипофиз подвергается тотальной гиперплазии уже начиная с первых недель беременности. Плацентарный лактоген селективно индуцирует митотическую активность лактотрофов и способствует прогрессирующему увеличению уровня циркулирующего пролактина [12]. Кроме того, опухолевые клетки пролактином экспрессируют рецепторы к эстрогенам, что еще более повышает риск увеличения размеров опухоли во время беременности [9]. Однако, несмотря на высокую степень корреляции между объемом опухоли и уровнем сывороточного пролактина у небеременных пациенток, рутинное измерение уровня пролактина как маркера опухолевого роста во время беременности обладает недостаточным весом в связи с высокой вариабельностью физиологической гиперпролактинемии на фоне этого состояния. В данном случае подозревать рост опухоли и ставить вопрос об ургентной визуализации очага позволяет скорее появление такой неврологической симптоматики, как головная боль или сужение полей зрения. Следует помнить, что компьютерная томография не позволяет достаточно визуализировать селлярную и параселлярную область, поэтому предпочтительным методом визуализации является МРТ [9].
В недавнем исследовании, оценивавшем 71 случай беременности у пациенток с микропролактиномами (опухоль диаметром < 10 мм), лишь у 1 пациентки во время беременности возникла головная боль (прекратившаяся после возобновления терапии бромкриптином), ау 5 наблюдалось увеличение опухоли по данным послеродовой МРТ [10].
До настоящего времени не было проведено ни одного клинического исследования, сравнивавшего исходы беременности у женщин с микропролактиномами, получавших и не получавших консервативное лечение во время беременности, что привело к широкому разнообразию тактик ведения данной популяции больных. Большинство специалистов предпочитают отменять терапию агонистами дофамина с момента подтверждения беременности, однако некоторые предпочитают продолжать консервативное лечение и во время беременности.
Что касается безопасности применения агонистов дофамина во время беременности, то доказательная база к настоящему моменту является недостаточной для рекомендации их широкого применения, хотя определенный опыт все же имеется.
Наибольшее количество данных было накоплено в отношении бромкриптина. Так, например, в исследовании, охватывавшем более 1400 случаев беременности у женщин, принимавших бромкриптин (преимущественно в течение первых недель беременности), не было получено каких-либо доказательств увеличения частоты невынашивания или врожденных пороков развития [10].
Еще одним широко применяемым агонистом дофамина является каберголин, который обладает более продолжительным действием и лучшей переносимостью по сравнению с бромкриптином. В исследовании у 226 женщин, получавших каберголин во время беременности, не было обнаружено увеличения частоты врожденных пороков развития, преждевременных родов, внематочной или многоплодной беременности [8].
Однако, несмотря на обнадеживающие результаты проведенных исследований, доказательная база по-прежнему является недостаточной и медикаментозную коррекцию гиперпролактинемии во время беременности следует проводить с осторожностью, после тщательной оценки всех рисков.
Таким образом, хотелось бы еще раз обратить внимание врачей-клиницистов на необходимость определения не только гипофизарных и половых стероидных гормонов, регулирующих менструальную функцию, при сочетанной нейроэндокринной патологии, но и сывороточного уровня пролактина, играющего ведущую роль в патогенезе основных нейроэндокринных синдромов. Кроме того, в случае гиперпролактинемии рекомендуется обязательная коррекция уровня пролактина в сыворотке крови специфическими дофаминергическими препаратами.
Литература
- Вихляева Е.М. Руководство по эндокринной гинекологии. — М.: МИА, 2000. — 765 с.
- Кеттайл В.М., Арки Р.А. Патофизиология эндокринной системы. — СПб.: Невский Диалект, 2001. — 335 с.
- Fluckiger E., Del Pozo E., von Werden K. Prolactin: physiology, clinical findings. — Berlin: Springer-Verlay, 1982. — P. 224-249.
- Yen and Jaffe’s Reproductive Endocrinology: Physiology, Pathophysiology and Clinical Management. — 6th ed. — Saunders Elsevier, 2009. — Р. 803-814.
- Wren Barry G. Progress in the Management of the Menopause. Parthenon Publishing Group. — 1997. — P. 475.
- Huang K., Bonfiglio T., Muechler E. Transient Hyperoprolactinemia in infertile women with luteal phase deficiency // Obs. and Gyn. — 1991 Oct. — 78(4). — 651-5.
- Corenblum B., Tayler P. A rationale for use of bromocriptine in patients with normoprolactinemic amenorrea // Fertil Steril. — 1980. — 34. — 329-41.
- Robert E., Musatti L. et al. Pregnancy outcome after treatment with ergot derivative, cabergoline // Reprod Toxicol. — 1996. — 10. — 333-7.
- Imran S., Ur E., Clarke D. Managing prolactin-secreting adenomas during pregnancy // Can. Fam. Physician. — 2007. — 53. — 653-58.
- Vance M., Evans W., Thorner M. Drugs five years later. Bromocriptine // Ann. Intern. Med. — 1984. — 100. — 78-91.
- Bronstein M. Prolactinomas and pregnancy // J. Reprod. Med. — 1999. — 44. — 1121-6.
- Maurer R. Relationship between estradiol, ergocryptine, and thyroid hormone: effects on prolactin ribonucleic acid levels // Endocrinology. — 1982. — 110. — 1515-20.
- Gordon C.M., Nelson L.M. Amenorrhea and bone health in adolescents and young women // Current Opinion in Obstetrics and Gynecology. — 2003. — 15. — 377-384.
- Di Somma C., Di Sarno C., Klain A. et al. Prolactinomas in adolescents: persistent bone loss after 2 years of prolactin normalization // Clinical Endocrinology. — 2000 Mar. — 52(3). — 319-27.
- Weaver C.M. Adolescence: the period of dramatic bone growth // Endocrine. — 2002. — 17. — 43-48.
- The Rotterdam ESHRE/ASRM-Sponsored PCOS concensus workshop group. Revised 2003 consensus on diagnostic criteria and long-term health risks related to polycystic ovary syndrome // Fertil Steril. — 2004. — 81. — 19-25.
- Tuzcu A., Bahceci M. et al. Is hyperprolactinemia associated with insulin resistance in non-obese patients with polycystic ovary syndrome? // J. Endocrinol. Invest. — 2003. — 26. — 655-659.
- Foss M.C., Paula F.J. et al. Peripheral glucose metabolism in human hyperprolactinemia // Clin. Endocrinol (Oxf.). — 1995. — 43. — 721-26.
- Татарчук Т.Ф., Булавенко О.В., Тутченко Т.М. Оптимизация методов лечения недостаточности лютеиновой фазы у женщин репродуктивного возраста на фоне гиперпролактинемии // Здоров’я жінки. — 2008. — № 2. — С. 90-96.
- Davis J. Prolactin and reproductive medicine // Curr. Opin. Obstet. Gyn. — 2004. — 16. — 331-337.














Комментировать