Описание проблемы. Результаты проведенных исследований.
Хомылева Л.М., Кравец Б.Б. Воронежская Государственная медицинская академия им. Н.Н Бурденко
В последние годы в России отмечается возрастающий интерес к проблеме заболеваний молочных желез, что связано с неуклонным ростом злокачественной и доброкачественной их патологии [3,5,8,9,11,14,16]. Одним из наиболее распространенных заболеваний молочной железы является фиброзно-кистозная болезнь (ФКБ). По данным разных авторов, ФКБ диагностируется у каждой четвертой женщины в возрасте до 30 лет. У пациенток в возрасте 30-49 лет различные патологические состояния молочных желез выявляются в 60 % случаях [3,16]. Данный факт, вероятно, обусловлен возрастным периодом наиболее активного функционирования репродуктивной системы женщины [3,4,6,8]. Злокачественные заболевания молочных желез встречаются в 3-5 раз чаще на фоне диффузной мастопатии и в 30-40 раз чаще при узловой форме мастопатии с явлениями пролиферации эпителия молочных желез [5,8,9,11,13].
Максимальная заболеваемость раком молочных желез наблюдается в возрастном интервале от 40 до 60 лет. В этом возрасте заболевают около 60% всех больных раком молочных желез, что связано с существенными гормональными изменениями, обусловленными предклимактерическими и климактерическими изменениями, при которых происходит снижение адаптационных возможностей организма и устойчивости эндокринной системы к воздействию различных факторов [1,2,3,5,7,9, 11,15,17]. Снижение заболеваемости ФКБ есть реальный путь снижения частоты рака молочной железы [5,8,9,10,11].
Министерством здравоохранения и социального развития России издан приказ № 154 от 15 марта 2006 года «О мерах по совершенствованию медицинской помощи при заболеваниях молочной железы», регламентирующий все стороны деятельности маммологической службы [12]. В целях повышения доступности, качества и эффективности медицинской помощи при заболеваниях молочной железы утвержден порядок организации деятельности смотрового кабинета амбулаторнополиклинического учреждения по проведению обследования молочных желез независимо от возраста. Для выявления риска заболеваний молочной железы и создания банка данных по факторам риска заполняется вкладыш к медицинской карте амбулаторного больного «Факторы риска заболеваний молочной железы у женщин 20-40 лет». При выявлении факторов риска заболеваний молочных желез в смотровом кабинете, женщины направляются на консультацию к маммологу-онкологу.
На базе МУЗ Городская больница № 1, в женской консультации проведен анализ вкладышей к медицинской карте амбулаторного больного «Факторы риска заболеваний молочной железы у женщин 20-40 лет ». Обследовано 450 женщин в возрасте от 20 до 40 лет, обратившихся в маммологический кабинет для получения консультативной и лечебной помощи.
После проведенного обследования и дополнительного изучения факторов риска заболеваний молочной железы были сформированы следующие группы: 1 группа здоровые лица, не имеющие факторов риска и изменений в молочной железе 46 женщин (10,2 %), 2 группа лица, имеющие анамнестические факторы риска без изменений в молочной железе 121 женщина (26,9 %), 3 группа лица, имеющие анамнестические факторы риска и изменения в молочной железе 262 женщины (58,2 %), 4 группа лица, имеющие изменения в молочной железе без наличия анамнестических факторов риска 21 женщина (4,7 %).
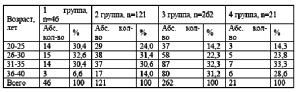
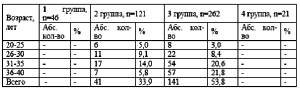
Возрастная структура обследованных женщин представлена в табл. 1.
Таблица 1. возрастная структура обследованных женщин (п=450)
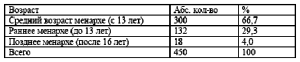
Таблица 3. возраст менархе обследованных женщин (п=450)
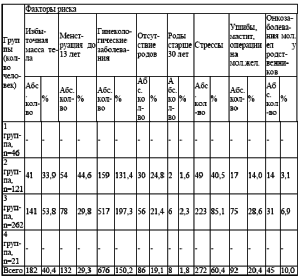
Наибольшее число женщин было в третьей группе 262 (58,2 %). При объективной оценке телосложения оценивалось состояние показателей роста и веса, по индексу массы тела Брея (табл. 2). Избыточная масса отмечена у 182 женщин (40,4 %) преимущественно в возрасте 31-35 лет. Во второй группе избыточный вес выявлен у 41 женщины (33,9 %), в третьей группе у 141 (53,8 %).
При изучении менструальной функции оценивался возраст менархе (табл. 3).
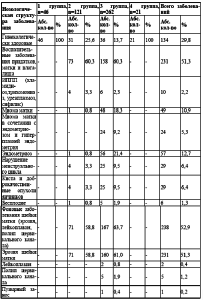
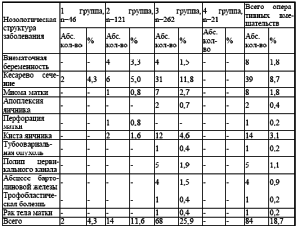
Установлено, что у 132 женщин (29,3 %) менструация наступила до 13 лет. Более позднее наступление менструации отмечено у 18 женщин (4,0 %). У 300 женщин (66,7 %) менструация пришла во время. В 1 группе позднее наступление менструации (16 лет) отмечено у 1 женщины (2,2 %). Во 2 группе раннее наступление менархе было у 54 женщин (44,6 %) и позднее (17 лет) у 1 женщины (0,8 %). В 3 группе раннее наступление менархе отмечено у 78 женщин (29,8 %) и позднее (16-17 лет) у 16 женщин (6,1 %). В анамнезе обследованных женщин обращено внимание на различные гинекологические заболевания (табл. 4). Всего гинекологически здоровых женщин 134 (29,8%). Общая гинекологическая заболеваемость составила 150,2 %. Наибольшее количество гинекологической патологии выявлено в 3 группе, где гинекологическая заболеваемость составила 197,3 % (у каждой женщины наблюдалось несколько гинекологических заболеваний). В структуре гинекологических заболеваний преобладают фоновые заболевания шейки матки (эрозия, лейкоплакия, полип цервикального канала) 238 женщин (52,9 %). Наибольшее количество данной патологии наблюдалось в 3 группе -167 женщин (63,7 %) и во 2 71 (58,8 %).
Аналогичная тенденция отмечена по частоте встречаемости воспалительных заболеваний матки, придатков и влагалища 231 женщины (51,3%). На 3 месте по частоте встречаемости гинекологической патологии эндометриоз (57 случаев 12,7 %), на 4 миома матки, которая выявлена у 49 женщин (10,9 %). Данное заболевание чаще наблюдалось в 3 группе 48 женщин (18,3 %).
Таблица 4. Структура гинекологических заболеваний обследованных женщин (п=450)
На 5 месте по распространенности гинекологической патологии нарушение овариальноменструального цикла, кисты и доброкачественные опухоли яичников (по 29 женщин (6,4%) в каждой нозологии). Нарушение менструального цикла, кисты и доброкачественные опухоли яичников встречались во 2 группе (3,3%) и в 3 25 женщин (9,5%). На 6 месте из выявленной гинекологической патологии миома матки в сочетании с эндометриозом и гиперплазией эндометрия встречалась в 3 группе (5,3 %). Реже отмечены в анамнезе инфекции передающиеся половым путем (2,2 %). Бесплодие было у 6 женщин (1,3 %). В структуре гинекологических заболеваний встречались пузырный занос, трофобластическая болезнь и рак тела матки в 3 группе по 1 случаю (0,4 %). Акушерские и гинекологические операции в 1,2,3 группах обследованных женщин отмечены у 84 пациенток (18,7%), (табл. 5).
Таблица 5. Перенесенные акушерские и гинекологические операции по поводу заболевания (n=450)
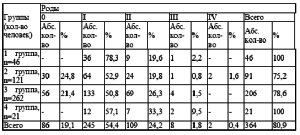
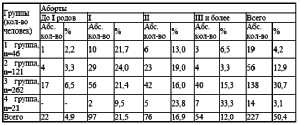
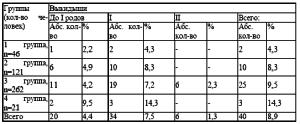
Наибольшее количество оперативных вмешательств выявлено в 3 группе 68 (25,9 %). Наименьшее их количество отмечалось в 1 группе 2 (4,3 %). Во второй группе 12 случаев (12,9 %). Отсутствовали оперативные вмешательства в 4 группе. Анализировалась генеративная функция обследованных женщин (табл. 6). Отсутствие родов было у 86 женщин (19,1 %): во второй группе 30 случаев (24,8 %), в 3 56 (21,4 %). Перенесшие роды 364 (80,9 %). Одни роды были у 245 (54,4 %), двое родов у 109 женщин (24,2 %), трое у 8 (1,8 %), четверо у 2 (0,4 %). Наибольшее количество родов в 3 группе 206 родов (78,6%) , во 2 91 (75,2%), в 1 46 (100%) , в 4 группе 21 (100%). В анамнезе у 50,4 % женщин были аборты (1-3 группы, (табл. 7). Количество их варьировало: 1 аборт 21,5%, два 16,9%, три и более 12,0%. Выкидыши отмечены у 8,9 % женщин, наибольшее количество в 3 группе (9,5%). Два выкидыша было у 6 женщин 3 группы (2,3%), (табл. 8). Роды в возрасте старше 30 лет отмечены в 8 случаях (1,8 %). Анализ психотравмирующих ситуаций на работе и в быту показал, что 272 женщины находились в отрицательной стрессовой ситуации (60,4 %). В 1 и 4 группах данный фактор отсутствовал. Во 2 группе стрессовые ситуации испытало 49 женщин (40,5 %), в 3 группе 223 (85,1%).
Таблица 6. Количество родов у обследованных женщин (n=450)
Таблица 7. Количество абортов у обследованных женщин (n=450)
Таблица 8. Количество выкидышей у обследованных женщин (n=450)
Таблица 9. Оперативные вмешательства на молочной железе
Наличие механической травмы отмечено у 24 обследуемых женщин (5,3%), во 2 группе ушибы отмечено у 6 женщин, в 3 группе у 18. В 1 и 4 группах данный фактор отсутствовал. Анализировалась заболеваемость маститом. Мастит установлен в анамнезе у 24 женщин (5,3 %). Во 2 группе 6 случаев (5,0 %) послеродового мастита, в 3 группе 18 (6,9 %). На фоне вышеуказанных факторов риска фиброзно-кистозная болезнь развилась у 283 женщин (62,9%). Из них оперативные вмешательства на молочной железе перенесли 44 женщины (9,8%) (табл. 9). Повторные оперативные вмешательства по поводу фиброаденомы были у 5 женщин. Анализ онкологической заболеваемости у ближайших родственниц (мама, бабушка, сестра, тетя) выявил наследственную предрасположенность к заболеваниям молочной железы у 45 женщин (10 %), у каждой десятой. Во 2 группе наследственность по раку молочной железы была отягощена у 14 женщин (3,1 %).
Наибольшее количество женщин с отягощенной онкологической наследственностью встречалась в 3 группе 31 женщина (6,9 %). Онкологические заболевания у матери в 16 случаях, у бабушки 10, у тети 3 и у сестры 2. Онкологический анамнез женщин 3 группы более отягощен. Мамы имели и другие локализации заболеваний (рак шейки матки 2 случая, рак яичников 2 случая, рак тела матки, рак головного мозга, рак прямой кишки, рак поджелудочной железы, рак кожи) по 1 случаю. В 2 случаях мама и бабушка страдали раком шейки матки, а также еще 2 случая, когда мама и бабушка имели рак яичников. Онкологический анамнез женщин в 1 и 4 группах не был отягощен. Проводился количественный анализ факторов риска (табл.10).
Таблица 10. Количественный анализ факторов риска (n=450)
Таблица 11. Взаимосвязь гинекологической и маммарной патологии (n=450)
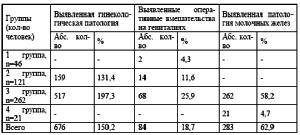
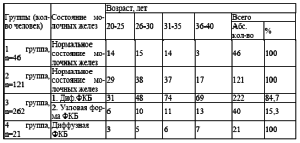
Гинекологические заболевания занимают первое место среди всех факторов риска 676 (150,2 %). На втором месте отрицательные стрессовые ситуации -272 (60,4 %), на третьем избыточная масса тела 182 (40,4%), на четвертом раннее наступление менструации (до 13 лет) 132 (29,3 %), на пятом месте ушибы, мастит и операции на молочной железе 92 (20,4%), на шестом отсутствие родов 86 (19,1 %), на седьмом онкологические заболевания молочной железы у родственников 45 (10%) и на восьмом месте роды старше 30 лет 8 (1,8 %). Анамнестические факторы риска обнаружены у 383 женщин. По одному фактору риска было в 6,2 % случаев, по 2 18,0 %, по 3 32,4 %, по 4 18,4 %, по 5 8,4 % и 6 1,6 % случаев. Установлена взаимосвязь между гинекологической и маммарной патологией (таблица 11). Выявлено 676 случаев генитальной патологии (150,2%). Маммарная патология (таблица 12) установлена в 283 случаях (62,9%) в 3 и 4 группах. В третьей 262 женщины (58,2%), в четвертой 21 (4,7%). Больше всех маммарной патологии выявлено в 3 группе. Диффузная форма ФКБ выявлена у 243 женщин (85,9%), узловая форма у 40 (14,1%). В 4 группе выявлена только диффузная форма ФКБ.
Таблица 12. Возраст обследованных женщин с заболеваниями молочных желез (n=450)
Таким образом, из обследованных 450 женщин здоровые женщины составили 10,2%; лица, имеющие анамнестические факторы риска без изменений в молочной железе 26,9 %; с анамнестическими факторами риска и изменениями в молочной железе 58,2%; без факторов риска и маммарной патологией 4,7% Анамнестические факторы риска обнаружены у 383 женщин: гинекологические заболевания 150,2%, отрицательные стрессовые ситуации 60,4%, избыточная масса тела 40,4%, раннее наступление менструации 29,3%, ушибы, мастит, операции на молочной железе 20,4%, отсутствие родов 19,1%, онкологические заболевания молочной железы у родственников 10%, первые роды старше 30 лет 1,8%. По-видимому, рост числа факторов риска способствует патологии молочных желез. Их отсутствие только в малом числе наблюдений сопровождается фиброзно-кистозной болезнью.
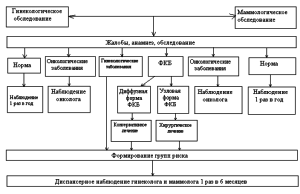
Результаты настоящего исследования позволяют принять определенные управленческие решения. Процесс диагностики заболеваний молочных желез у гинекологических больных должен иметь четкий системный, комплексный и динамический подход, с одной стороны, подчиненный определенному алгоритму, а с другой быть индивидуальным, с учетом сопутствующих гинекологических заболеваний (рис. 1). Выделение женщин репродуктивного возраста с гинекологическими заболеваниями в группу риска по развитию заболеваний молочной железы представляет возможность для профилактических мероприятий по предотвращению этих заболеваний.
Рис. 1. Диагностика заболеваний молочных желез
Список использованных источников
- Богданова Л.И., Чайников И.Г. Сравнительная оценка УЗ и рентгеновской маммографии в диагностике заболеваний молочных желез. Маммологический центр.Ижевск.1998.
- Бурдина Л.М. Клинико-рентгенологические особенности архитектоники молочных желез в зависимости от возраста, этапов становления, развития и угасания репродуктивной функции.Маммология.1993, № 4.с. 4-12.
- Гилязутдинов И.А., Хасанов Р.Ш. Доброкачественные и злокачественные опухоли молочных желез. Мастопатия. Опухоли гормонально зависимых органов.М.: Мед Пресс-информ, 2004,464 с.
- Давыдкина Л.А. Лечение мастопатии (фиброаденоматоза) отваром цетрарии: Автореф. дисс… к.м.н.Киев.1992.
- Зотов А.С. Мастопатии и рак молочной железы./ А.С. Зотов, Е.О. Белик.4-е изд., доп.М.: МЕДпрессинформ, 2005.112 с.
- Зубкин В.И. Патогенез, диагностика, комплексное лечение и профилактика рецидивов доброкачественных дисплазий молочных желез: Дисс… д.м.н.Москва.-2004.
- Иванов О.А. Заболеваемость и выявляемость рака молочной железы (некоторые клинические, эпидемиологические и статистические аспекты). Маммология 1994; 3: 10-3.
- Киселев В.И., Лященко А.А. Индинол регулятор пролиферативных процессов в органах репродуктивной системы.Москва.-2005,-60 с.
- 9. Корицкая Л.Н., Ялкут С.И., Тарутинов В.И. и соавт. Опухоли молочной железы.К.: «Книга плюс».2003.208 с.
- Лапочкина Н.П. Профилактика и ранняя диагностика диспластических и пограничных заболеваний молочных желез у женщин с гинекологической патологией. Дисс…д.м.н.Москва.2006.
- Огнерубов Н.А. Мастопатия: возможности консервативной терапии.Воронеж, 2001,136 с.
- Приказ №154 от 15 марта 2006 г. «О мерах по совершенствованию медицинской помощи при заболеваниях молочных желез».
- Рожкова Н.И., Меских Е.В. Оценка эффективности препарата индинол при лечении различных форм мастопатии. Материалы V Всероссийская научнопрактическая конференция «Организационные медицинские и технические аспекты клинической маммологии., Москва., 2007., с. 149.
- Сухарева Е. А. Лечение фиброзно-кистозной болезни препаратами мастодинон и циклодинон. Материалы V Всероссийская научно-практическая конференция «Организационные медицинские и технические аспекты клинической маммологии., Москва., 2007., с. 173.
- Тагиева Т. Т., Волобуев А. И. Применение мастодинона у женщин с фиброзно-кистозной мастопатией. Жур. Гинекология.Т.2.№3.2000.с. 84-89.
- Харченко В.П., Рожкова Н.И., Прокопенко С.П. Новые технологии в диагностике и консервативном лечении кист молочной железы.Маммология.1998.№4.
- Чистяков С.С. Фиброзно-кистозная болезнь и доброкачественные опухоли молочных желез.Клиническая маммология. Современное состояние проблемы. Под ред. Е.Б. Камповой Полевой., С.С. Чистякова.Москва.издат. группа «ГЕОТАР-Медиа» 2006.с. 117.













Комментировать