Проф. Свіщенко Є.П. (модератор, Київ) За участю:
Проф. Багрій А.Е. (Донецьк) Проф. Андрієвська С.О. (Одеса) Проф. Єна Л.М. (Київ) Проф. Березняков І.Г. (Харків)
Член-кор АМНУ Коваленко В.М. (Київ) К.м.н. Васильєва Л.І. (Дніпропетровськ) Проф. Коваль С.М. (Харків) Проф. Візир В.А. (Запоріжжя)
Д. м.н Мелліна І.М. (Київ) Д.м.н. Горбась І.М. (Київ) Проф. Полівода С.М. (Запоріжжя) К.м.н.Давидова І.В. (Київ) Проф. Сіренко Ю.М. (Київ) Проф. Дядик О.І. (Донецьк)
Проф. Смірнова І.П. (Київ) Проф. Оринчак М.А. (Івано-Франківськ)
Четверте видання до друку підготувала робоча група з артеріальної гіпертензії Української асоціації кардіоло-гів:
Проф. Свіщенко Є. П. (модератор, Київ), Проф. Багрій А. Е. (Донецьк), Проф. Єна Л. М. (Київ), Член-кор АМНУ Коваленко В. М. (Київ), Проф. Коваль С. М. (Харків), Д.м.н Мелліна І. М. (Київ), Проф. Полівода С. М. (Запоріжжя), Проф. Сіренко Ю. М. (Київ) , Проф. Смірнова І. П. (Київ),
За участю: Проф. Андрієвська С. О. (Одеса), Проф. Березняков І. Г. (Харків), К.м.н. Васильєва Л. І. (Дніпропетровськ), Проф. Візир В. А. (Запоріжжя), Д.м.н. Горбась І. М. (Київ), К.м.н. Давидова І. В. (Київ), Проф. Дядик О. І. (Донецьк), Проф. Оринчак М. А. (Івано-Франківськ)
ВСТУП
Указом Президента України від 4 лютого 1999 року № 117/99 затверджено Національну Програму профілак-тики і лікування артеріальної гіпертензії в Україні.
Мета Програми — зниження захворюваності насе-лення на артеріальну гіпертензію, ішемічну хворобу серця, судинні ураження мозку, смертності від усклад-нень гіпертензії, підвищення тривалості і якості життя хворих на серцево-судинні захворювання.
В 2007 році в Україні офіційно зареєстровано понад 11 мільйонів хворих на АГ. Зростання поширеності АГ на 88 %, у порівнянні з 1999 роком, свідчить про позитив-ну тенденцію, яка є наслідком ефективної роботи з вияв-лення цієї патології. Істотне збільшення поширеності АГ супроводжується стабілізацією показника захворюва-ності на мозковий інсульт в країні. Подібна динаміка є свідченням позитивних зрушень, досягнутих за рахунок покращення роботи з хворими на АГ.
Широке впровадження нових технологій ведення хворих стало одним із основних завдань Програми. В 1999 році вийшла перша редакція Рекомендацій Українського товариства кардіологів з профілактики та лікуваання артеріальної гіпертензії, в 2001 – 2-е видан-ня, в 2004 – 3 видання, виправлене і доповнене. За час, що пройшов після останнього видання, накопичив-ся значний об’єм нових наукових даних, вийшли нові Рекомендації Європейських товариств гіпертензії та кар-діології (2007)
Метою 4-го видання «Рекомендацій з профілактики та лікування артеріальної гіпертензії» є ознайомлен-ня практичних лікарів з результатами останніх дослі-джень в галузі артеріальної гіпертензії та впроваджен-ня в Україні єдиної стратегії лікування цього захворю-вання, що відповідає сучасним науковим поглядам і тим основним напрямкам терапії АГ, які є загальновизнани-ми в Європі та у світі.
Рекомендації розроблені як посібник до Програми. Члени робочої групи з артеріальної гіпертензії Української Асоціації кардіологів сподіваються, що їх нова редакція буде корисною як для практичних лікарів, так і наукових співробітників. Автори впевнені, що широ-ке впровадження даних рекомендацій у практику дозво-лить поліпшити результати лікування АГ в Україні.
ПЕРЕЛІК СКОРОЧЕНЬ АГ – артеріальна гіпертензія
АПФ – ангіотензин-перетворюючий фермент АТ – артеріальний тиск
ГХ – гіпертонічна хвороба
ДАТ – діастолічний артеріальний тиск ІХС – ішемічна хвороба серця
МС – метаболічний синдром
САТ – систолічний артеріальний тиск СН – серцева недостатність
ТІА – транзиторна ішемічна атака ФК — функціональний клас
ХXН – хронічна хвороба нирок ЦД – цукровий діабет
ШКФ – швидкість клубочкової фільтрації
1. ЕПІДЕМІОЛОГІЯ АРТЕРІАЛЬНОЇ ГІПЕРТЕНЗІЇ
Артеріальна гіпертензія – одне з найпоширеніших хронічних захворювань людини. За даними офіційної статистики в Україні у 2007 році зареєстровано понад 11 млн. людей з АГ, що складає 29,9 % дорослого насе-лення. Однак існують певні розбіжності між даними офі-ційної статистики і результатами епідеміологічних до-сліджень, які показують, що частина хворих з підвище-ним артері-альним тиском в Україні залишається невиявленою. Так, дослідження, проведені ННЦ «Інститут кардіо-логії ім. акад. М. Д. Стражеска» АМНУ, виявили, що під-вищений (>140/90 мм рт. ст.) артеріальний тиск мають майже 36 % дорослого населення. Така ж кількість гіпер-тензивних хворих реєструється в інших європейських країнах та США.
Стандартизований за віком показник поширенос-ті АГ серед міського населення України складає 29,3 %; серед чоловіків – 32,5 %, серед жінок – 25,3 %. В сіль-ській популяції частота АГ складає 36,3 %; серед чолові-ків – 37,9 %, серед жінок – 35,1 %.
Серед осіб з підвищеним АТ знають про наявність захворювання 67,8 % сільських і 80,8 % міських меш-канців, лікуються – відповідно 38,3 та 48,4 %, ефек-тивність лікування складає 8,1 та 18,7 %. Отже, ситуація щодо контролю АГ незадовільна, як у сільській попу-ляції, так і в міській, проте у сільській місцевості вона вкрай несприятлива.
Виникнення і перебіг АГ тісно пов’язані з наявністю факторів ризику.
• Вік. Існує позитивна залежність між АТ і віком. В цілому рівень діастолічного АТ підвищується до 55 років, потім змінюється мало. Систолічний АТ постійно зростає з віком.
• Стать. Середні рівні АТ і поширеність АГ у жінок молодого і середнього віку дещо менші, ніж у чоловіків. Пізніше ця залежність змінюється аж до реверсії.
• Спадковість – один з найвпливовіших факторів майбутнього розвитку АГ. Виявлено тісну кореляцію між АТ найближчих родичів (батьки, брати, сестри).
• Маса тіла. Кореляція між масою тіла і рівнем АТ пряма, значна і стійка. Надлишкова маса асоціюється з 2-6 кратним підвищенням ризику виникнення АГ.
• Аліментарні фактори.
-Кухонна сіль. Її вживання понад фізіологічну норму позитивно корелює з рівнем АТ.
-Інші мікроелементи. Існує зворотний зв’язок між вживанням К+, Са2+ та Mg2+ і рівнем АТ.
-Макроелементи: білки, жири, вуглеводи, хар-чові волокна. Переважання в харчовому раціо-ні овочів та фруктів, риби, білого курячого м’яса, обмеження вживання тваринних жирів, холесте-рину і солодощів сприяє зменшенню рівня АТ.
-Кава та кофеїн. Відновлення пресорного ефек-ту кофеїну відбувається через декілька годин після вживання кави. АГ виникає втричі частіше серед тих, хто вживає від 1 до 5 чашок кави на день порівняно з тими, хто не вживає кави взага-лі. Кофеїн, що міститься в міцній каві, підвищує ДАТ у чоловіків з гіпертензією на 8 мм рт.ст., а у осіб з нормальним АТ – на 3 мм рт.ст.
-Алкоголь. Вживання алкоголю прямо корелює з рівнем АТ, причому як епізодичне, так і хроніч-не. Залежність між вживанням алкоголю і поши-реністю АГ має вигляд J-подібної кривої. Частота АГ найменша серед осіб, що вживають алкоголь в окремих випадках, і поступово зростає в залеж-ності від зростання щоденної кількості вживаних алкогольних напоїв.
• Паління. Нікотин різко підвищує АТ навіть у завзя-тих курців. Ефект кожної сигарети триває біля 30 хвилин. Вже на 1-й хвилині після її випалювання САТ підвищується на 15 мм рт.ст., а на 4-й – на 25 мм рт.ст. У разі однакових рівнів АТ мозковий інсульт та ІХС у осіб, що палять, вини-кає в 2-3 рази частіше, ніж у тих, хто не палить.
• Психосоціальні фактори. Стрес сприяє підвищен-ню АТ. Проте поки що невідомо, чи призводить тривалий стрес до довготривалого підвищення АТ.
- Соціально—економічний статус. В країнах із роз-винутою економікою визначається зворотний зв’язок між АТ і рівнем освіти, доходів та професійним стату-сом. Разом з тим, в країнах перехідного і доперехідного періоду визначається значна розповсюдженість АГ серед забезпечених верств населення. Досвід більшості країн свідчить, що зі зростанням економіки в суспільстві реє-струється неухильне підвищення рівнів АТ і поширеності АГ серед малозабезпечених верств населення.
- Фізична активність. У осіб, що ведуть малору-хомий спосіб життя, ризик виникнення АГ на 20–50 % вищий, ніж у фізично активних. Фізичні навантажен-ня під час виконання професійних обов’язків сприяють підвищенню АТ, а фізична активність в години дозвіл-ля – навпаки. Регулярні аеробні фізичні навантажен-ня є досить ефективним засобом немедикаментозно-го лікування АГ.
Профілактичні заходи щодо артеріальної гіпер—тензії спрямовані на впровадження здорового спо—собу життя і корекцію виявлених факторів ризику.
Вони передбачають:
• обмеження вживання кухонної солі;
• зменшення маси тіла при її надлишку;
• обмеження вживання алкогольних напоїв;
- зменшення вживання насичених жирів, солодощів та холестерину;
- відмову від паління; • підвищення фізичної активності в години дозвілля;
- психоемоційне розвантаження та релаксацію.
За даними ВООЗ, профілактика, спрямована на зміну способу життя, є універсальною «вакциною» проти арте-ріальної гіпертензії, а застосування перелічених заходів сприяє зменшенню її нових випадків на 50 %.
2. КЛАСИФІКАЦІЯ, ФОРМУЛЮВАННЯ ТА КОДУВАННЯ ДІАГНОЗУ
Артеріальна гіпертензія, за визначенням Комітету експертів ВООЗ, – це постійно підвищений систоліч-ний та/чи діастолічний артеріальний тиск. Есенціальна гіпертензія (первинна гіпертензія, або гіпертонічна хво-роба) – це підвищений артеріальний тиск за відсут-ності очевидної причини його підвищення. Вторинна гіпертензія (симптоматична) – це гіпертензія, причи-на якої може бути виявлена. Відповідно до останніх рекомендацій Європейського товариства гіпертензії та Європейського товариства кардіології (2007 р) виділя-ють декілька рівнів АТ (табл.1).
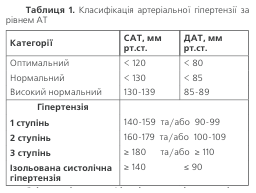
Згідно з цією класифікацією, артеріальною гіпер—тензією є підвищення САТ до 140 мм рт.ст. і вище або ДАТ до 90 мм рт.ст. і вище, якщо таке підвищення є стабільним, тобто підтверджується під час повторних

вимірювань АТ (не менш ніж 2–3 рази у різні дні про-тягом 4 тижнів).
Класифікація АГ за рівнем артеріального тиску вка-зує на ступінь його підвищення (не на стадію захворю-вання).
Для встановлення стадії артеріальної гіпертензії застосовується класифікація за ураженням органів-мішеней. Ця класифікація розроблена експертами ВООЗ (1963-1993) та прийнята в Україні в 1992 році згідно до наказу МОЗ України № 206 від 30.12.92 р. і рекомен-дується до подальшого застосування згідно до наказу № 247 від 1.08.98 р. (табл. 2). Її слід застосовувати для встановлення стадії гіпертонічної хвороби (есенціаль-ної гіпертензії), а також вторинної гіпертензії. Діагноз формулюється із зазначенням стадії захворювання та характеру ураження органів-мішеней (табл. 5).
У разі формулювання діагнозу гіпертонічної хворо-би ІІ ст. або вторинної гіпертензії II ст. необхідно кон-кретно вказати, на підставі чого встановлюється II стадія захворювання (наявність гіпертрофії лівого шлуночка, звуження артерій сітківки, ознаки ураження нирок – кре-атинін на верхній межі норми або наявність мікроальбу-мінурії). Діагноз гіпертонічної хвороби III ст. також необ-хідно обгрунтувати наявністю серцевої недостатності, перенесеного мозкового інсульту, протеінурії тощо (див. класифікацію).
Діагноз гіпертонічної хвороби III ст. за наявнос-ті інфаркту міокарда, інсульту чи інших ознак ІІІ ста-дії слід встановлювати лише у тих випадках, коли ці серцево-судинні ускладнення виникають на тлі три-вало існуючої гіпертонічної хвороби, що підтверджу-ється наявністю об’єктивних ознак гіпертензивного
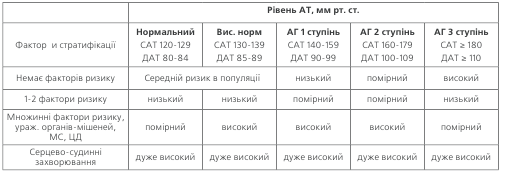
Стратифікація ризику Максимально корисною для хворого визнана стратегія, що базується на визначен-ні загального ризику. Під останнім розуміють той ризик ускладнень, який має даний хворий внаслідок підвищення артеріального тиску, а також наявності супутніх серцево-судинних захворювань, ураження органів-мішеней та основних факторів ризику, наведених в табл. 3.
Виділяють декілька груп ризику (табл.4).
До групи звичайного ризику відносять осіб з тиском, меншим за 140/90 мм рт. ст., без додаткових факторів ризику. Групу людей, які мають додатковий (до звичай-ного) ризик ускладнень, але він є порівняно невисоким, виділено як групу помірного ризику.
Її складають хворі з АГ 1 та 2 ступеню, які мають не більше 2-х факторів ризику серцево-судинних захворю-вань. Підвищення АТ до 180/110 мм рт. ст. і більше під-вищує вірогідність ускладнень, і такі хворі вже склада-ють групу високого ризику. Наявність ураження органів-мішеней або супутніх серцево-судинних захворювань свідчить про високий або дуже високий ризик усклад-нень.
Згідно з Фремінгемськими критеріями, терміни «низький», «помірний», «високий» та «дуже високий» ризик означають 10-річну вірогідність серцево-судинних ускладнень (фатальних та нефатальних) < 15 %, 15-20 %, 20-30 % та >30 %, відповідно. З 2003 р. в практику євро-пейської кардіології впроваджується ще одна модель оцінки ризику – шкала SCORE, яка дозволяє передбача-ти вірогідність фатальних серцево-судинних подій про-тягом 10 років. Шкала SCORE відповідає такій вірогідності фатальних серцево-судинних ускладень: низький ризик < 4 %, помірний 4-5 %, високий 5-8 % та дуже високий ризик > 8 %.Вважають, що рівень ризику за SCORE при-близно відповідає Фремінгемському для країн Європи.
ПРИКЛАДИ ФОРМУЛЮВАННЯ ДІАГНОЗІВ
Для статистичного кодування хвороб з 1999 року в Україні застосовується Міжнародна класифікація хвороб 10 перегляду (ВООЗ, Женева, 1995).
Згідно з цією класифікацією для визначення есенці-альної (первинної) артеріальної гіпертензії ( що є сино-німом терміну гіпертонічна хвороба) застосовуються коди І 10 – І 13, для визначення вторинної (симптоматичної) артеріальної гіпертензії – код І 15.
Терміну «гіпертензивна хвороба серця» (гіперто-нічна хвороба з переважним ураженням серця – код І 11) відповідає клінічний термін «гіпертензивне серце», під яким розуміють наявність ознак клінічно вираже-ної гіпертрофії лівого шлуночка за даними ЕКГ, рент-генографії та/або ЕХОКГ – потовщення стінок лівого шлуночка та/або збільшення його порожнини (кінцево-діастолічного розміру, об’єму), маси міокарду.


Термін «застійна серце-ва недостатність» вживається за наявнос-ті ознак клінічно вираженої серцевої недостатності (ІІАст.абобільшезгіднозкласифікацієюМ.Д.Стражеска-В. Х. Василенка та робочою класифікацією Українського наукового товариства кардіологів, 1997 р.).
При кодуванні діагнозу враховується наявність (або відсутність) гіпертензивного ураження серця з серце-вою недостатністю (код І 11.0) або без неї (код І 11.9), гіпертензивного ураження нирок (код 1.12) з нирко-вою недостатністю ( код І 12.0) або без неї (код І 12.9), комбінованого гіпертензивного серця та нирок з або без серцевої та/або ниркової недостатності (коди І 13, І 13.0, І 13.1, І 13.2, І 13.9). Всі ці стани мають окремі, вка-зані вище, коди.
Якщо гіпертонічна хвороба є супутнім захворюван-ням з ішемічною хворобою серця (І 20 – І 25), або цере-броваскулярним захворюванням (І 60–І 69) – то коду-ється ІХС або цереброваскулярне захворювання та вико-ристовується п’ята підрубрика 7 після крапки (п’ятим зна-ком коду). Наприклад, І 25.2.7 або І 69.4.7.
Якщо гіпертонічна хвороба є супутнім захворюван-ням з транзиторною ішемічною атакою або захворюван-нями артерій чи артеріол, то заповнюються два статис-
тичних талони: один – на транзиторну ішемічну атаку (G 45) або захворювання артерій чи артеріол (І 70 – І 79), а другий – на гіпертонічну хворобу (І 10 – І.13).
Вторинна (симптоматична) артеріальна гіпертензія завжди кодується окремим статистичним талоном (І 15.0 – І 15.9). При цьому окремі статистичні коди мають: реновас-кулярна гіпертензія (І 15.0), артеріальна гіпертензія нефро-генного генезу (наприклад, вторинна АГ при пієлонефри-ті, гломерулонефриті та ін. – І 15.1), вторинна АГ ендокрин-ного генезу – при патології наднирників , гіпофізу та ін. (І 15.2). Вторинні АГ іншого походження (наприклад, гемо-динамічні – при коарктації аорти, недостатності аорталь-ного клапану, нейрогенні – при захворюваннях або трав-мах головного та судинного мозку, екзогенні – при отруєн-ні свінцем, талієм та іт.) мають код І 15.8).
3. ОБСТЕЖЕННЯ ХВОРОГО НА АРТЕРІАЛЬНУ ГІПЕРТЕНЗІЮ
Обов’язкове обстеження повинно проводитися усім хворим з підвищеним АТ для визначення генезу гіпертензії (первинна чи вторинна), оцінки стану органів-мішеней та факторів ризику. Воно складається з:
1) анамнезу, 2) фізикального обстеження,
3) лабораторно-інструментального обстеження:
• вимірювання АТ на обох руках;
• вимірювання АТ на ногах,
• аускультація серця, судин шиї, точок проекції нирко-вих артерій;
• аналіз крові загальний;
• аналіз сечі загальний;
• рівень креатиніну в плазмі крові з розрахунком клі-ренсу креатиніну або швидкості клубочкової фільтрації;
• рівень калію та натрію в плазмі крові;
• рівень цукру в плазмі крові;
• рівень холестерину та тригліцеридів в плазмі крові;
• реєстрація ЕКГ;
• офтальмоскопія очного дна;
• ультразвукове дослідження серця та нирок Рекомендовані тести:
Доплерографія сонних артерій Білок в сечі (за добу) Гомілково-плечовий індекс АТ Глюкозотолерантний тест
Амбулаторне моніторування АТ Швидкість пульсової хвилі
МЕТОДИКА ВИМІРЮВАННЯ АРТЕРІАЛЬНОГО ТИСКУ
• Вимірювання артеріального тиску повинно прово-дитися у спокійному оточенні після 5-хвилинного відпо-чинку.
• Протягом 30 хв. до вимірювання пацієнт не пови-нен курити чи пити каву.
• Манжета має охоплювати не менше, ніж 80 % окружності плеча і покривати 2/3 його довжини. Використання занадто вузької або короткої манжети веде до завищення показників АТ, занадто широкої – до їх заниження. Стандартна манжета (12-13 см у ширину та 35 см у довжину) використовується у осіб з нормаль-ними та худими руками. У осіб з мускулистими або тов-стими руками повинна застосовуватись манжета 42 см у довжину, у дітей віком до п’яти років – 12 см у довжину.
• Розміщують манжету посередені плеча на рівні серця, щоб її нижній край знаходився на 2-2,5 см вище ліктьової ямки, а між манжетою і поверхнею плеча про-ходив палець.
• Спочатку визначають рівень САТ пальпаторним методом. Для цього необхідно визначити пульс на a.radialis і потім швидко накачати повітря в манжету до 70 мм рт.ст. Далі необхідно накачувати по 10 мм рт.ст. до значен-ня, при якому зникає пульсація. Той показник, при якому вона з’являється знову під час випускання повітря, відпові-дає САТ. Такий пальпаторний метод визначення допомагає уникнути помилки, пов’язаної з «аускультативним прова-лом»( зникненням тонів Короткова відразу після їх першої появи). Повторно повітря накачують на 20-30 см вище зна-чень САТ, які були визначені пальпаторно.
• Випускають повітря повільно – 2 мм за секунду і визначають І фазу тонів Короткова (появу) і V фазу (зник-нення), які відповідають САТ і ДАТ. При вислуховуван-ні тонів Короткова до дуже низьких значень або до 0 за ДАТ вважають рівень АТ, що фіксується на початку V фази. Значення АТ закруглюють до найближчих 2 мм.
• Вимірювання слід проводити не менше двох разів з інтервалом 2-3 хв. При розходженні результатів біль-ше, ніж на 5 мм рт.ст., необхідно зробити повторні вимі-ри через декілька хвилин.
• При першому вимірюванні АТ слід визначати на обох руках, а також в положенні сидячи, стоячи і лежачи. До уваги беруться більш високі значення, які точніше від-повідають внутріартеріальному АТ.
• Вимірювання АТ на першій та п’ятій хвилинах після переходу в ортостаз необхідно обов’язково проводити у хворих похилого віку, а також у хворих з цукровим діа-
бетом і в усіх випадках наявності ортостатичної гіпотензії або при підозрі на неї.
АМБУЛАТОРНЕ МОНІТОРУВАННЯ АРТЕРІАЛЬНОГО ТИСКУ
Основним методом виявлення підвищеного тиску та оцінки ефективності антигіпертензивної терапії зали-шається традиційне визначення артеріального тиску за методом М.С.Короткова, запропоноване ще в 1905 році. У 80-х роках у клінічну практику було впроваджено метод амбулаторного моніторування артеріального тиску, який дозволяє визначати його рівень протягом робочого дня пацієнта, а також у нічний час. Середні значення, отрима-ні при амбулаторному моніторуванні, точніше визначають рівень гіпертензії у хворого, оскільки застосування амбу-латорного моніторування дозволяє нівелювати вплив на тиск таких стрес-факторів, як тривожне очікування ліка-ря, реакції на обстеження. Особливо важливим є те, що ураження органів-мішеней у хворих з гіпертензією тісніше корелює з добовим чи середньоденним рівнем тиску, ніж з його одноразовими вимірами в умовах клініки.
Для нормального добового профілю артеріального тиску у осіб з нормальним або підвищеним тиском харак-терні більш високі значення вдень та зниження в нічний період, коли пацієнт спить. Недостатнє зниження тиску у ніч-ний час спостерігається, як правило, за наявності вторин-ної артеріальної гіпертензії. Це є самостійним предиктором розвитку інсульту та інфаркту міокарда у хворих з АГ.
Найчастіше аналізують середні значення систолічно-го та діастолічного тиску за добу, день та ніч, індекс пері-оду гіпертензії (відсоток показників артеріального тиску, що перевищують норму) та площу під кривою денно-го та нічного артеріального тиску, що перевищує нор-мальні значення. Визначають також варіабельність тиску в зазначені періоди доби (визначають за стандартним відхиленням), добовий індекс (ступінь зниження нічно-го АТ по відношенню до денного), величину та швидкість ранішнього підвищення АТ. Денним артеріальним тис-ком вважається тиск в період з ранку до нічного сну (як правило, з 700 до 2200), нічним – в період нічного сну (найчастіше з 2200 до 700). Вдень тиск вимірюють кожні 15–30 хвилин, вноч і – кожні 30–60 хвилин.
Значення артеріального тиску, які отримані при амбулаторному моніторуванні, дещо нижчі, ніж отримані при вимірюванні у клініці. «Офісний тиск» 140/90 см рт. ст. приблизно відповідає середньодо-бовому 125-130/80 мм рт.ст.) (табл.6).
Результати амбулаторного моніторування дозволя-ють оцінити тривалість антигіпертензивної дії фармаколо-гічних препаратів. Для цього використовують індекс міні-мум/максимум (в англомовній літературі trough/peak ratio), який вираховують як частку від ділення величини зниження тиску через добу після прийому препарату на величину максимального зниження тиску протягом доби.
Якщо відношення залишкового антигіпертензив-ного ефекту до максимального менше за 0.5 (тобто менше 50 %), це свідчить про недостатню дію препа-рату в кінці міждозового інтервалу (недостатню трива-лість дії) або про надмірну гіпотонію на максимумі дії.

Амбулаторне моніторування АТ рекомендується застосовувати в таких випадках:
-значна варіабельність офісного АТ під час одного або різних візитів до лікаря;
-високий офісний рівень АТ у хворих з низьким ризиком серцево-судинних ускладнень;
-значна різниця між рівнем АТ під час візиту до ліка-ря та вимірюванням вдома (гіпертензія білого халату);
-підозра на резистентність до медикаментозної терапії;
-підозра на епізоди гіпотензії, особливо у людей похилого віку та хворих на діабет;
-підвищення офісного АТ у вагітних, особливо при підозрі на прееклампсію.
ЦЕНТРАЛЬНИЙ АОРТАЛЬНИЙ ТИСК
В фізіологічних умовах через сумацію антеград-ної і ретроградної хвиль вздовж артеріального дерева аортальний систолічний та пульсовий тиск (тобто тиск, що безпосередньо впливає на серце, мозок та нирки) може суттєво відрізнятися від традиційно вимірюваного АТ на плечовій артерії. Останнім часом з’явились мето-ди неінвазивної оцінки центрального аортального тиску. Результати дослідження ASCOT-CAFÉ підтвердили сут-тєвий зв’язок центрального аортального тиску з ризи-ком серцево-судинних ускладнень. Важливим є факт, що різні класи антигіпертензивних препаратів можуть по-різному впливати на артеріальний тиск в аорті. В дослідженні ASCOT при майже однаковому зниженні АТ на плечовій артерії комбінація амлодипіну та периндо-прилу привела до більшого зниження АТ в аорті порівня-но з комбінацією атенолола з діуретиком та до більш зна-чущого зниження ризику серцево-судинних ускладнень.
4.ТАКТИКА ЛІКАРЯ У РАЗІ ВИЯВЛЕННЯ АРТЕРІАЛЬНОЇ ГІПЕРТЕНЗІЇ
Коли починати лікування? Якщо у людини вперше виявлено підвищення АТ, тобто систолічний тиск дорів-
нює або перевищує 140 мм рт.ст. та/або діастолічний тиск 90 мм рт.ст. чи вищий, необхідно перш за все пере-конатись у наявності артеріальної гіпертензії, виміряв-ши АТ ще 2-3 рази протягом місяця. Винятком є люди, у яких при першому вимірюванні виявлено високий тиск (180/110 мм рт.ст. або вищий), а також ті, у кого є ура-ження органів-мішеней або супутні захворювання, вка-зані в табл. 3, або 3 і більше факторів ризику. Таким хво-рим слід призначати медикаментозне антигіпертензивне лікування без зволікань, оскільки вони складають групи високого та дуже високого ризику ускладнень.
Якщо при повторних вимірюваннях АТ знову вияв-ляється підвищеним, подальша тактика залежить від його рівня і наявності чинників, що погіршують прогноз захво-рювання. Хворим, у яких АТ при повторних вимірюван-нях > 160/100 мм рт. ст., слід призначати медикаментоз-не лікування, а також немедикаментозні заходи. Хворим з АТ 140/90 – 155/99 мм рт. ст. медикаменти признача-ють в тому разі, якщо вони мають високий ризик усклад-нень. Хворі з низьким або помірним ризиком усклад-нень потребують медикаментозного лікування лише в тому разі, якщо після 1-3-х місяців спостереження та неме-дикаментозного лікування АТ залишається підвищеним (> 140/90 мм рт. ст.). Як видно із таблиці стратифікації ризику хворих на АГ, найвищий ризик ускладнень або смерті мають особи із супутніми захворюваннями, а саме: з цереброваскулярними хворобами (ішемічний або гемо-рагічний інсульт, транзиторна ішемічна атака); хворобами серця (інфаркт міокарду, стенокардія, коронарна ревас-куляризація, застійна серцева недостатність); ураженням нирок (діабетична нефропатія або хронічна ниркова недо-статність); ураженнями периферичних артерій; тяжкою ретинопатією; цукровим діабетом. Хворі на АГ із вказаною супутньою патологією потребують особливого нагляду та інтенсивного лікування.
До якого рівня знижувати артеріальний тиск? Слід намагатися досягти повної його нормалізації, тобто зниження до рівня, нижчого за 140/90 мм рт.ст., а у хво-рих високого і дуже високого ризику – нижчого за 130/80
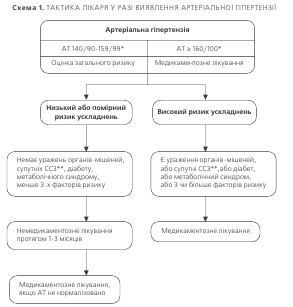
* Якщо САТ і ДАТ потрапляють у різні підгрупи – хворого відносять до тяжкої підгрупи ** ССЗ — серцево-судинні захворювання
мм рт.ст. Цей принцип базується на тому, що серцево-судинна смертність у гіпертензивних хворих, за даними багатоцентрових досліджень, прогресивно зменшуєть-ся зі зниженням артеріального тиску. Виключення скла-дають особи з тяжкою гіпертензією (інколи й з помірною), які реагують на зниження тиску появою симптомів гіпо-перфузії життєво важливих органів. У цих випадках метою лікування є максимально можливе зниження АТ. Схема 1 демонструє викладене у спрощеному вигляді, прийнятно-му для повсякденної лікарської практики.
5. ЛІКУВАННЯ ХВОРИХ
НА АРТЕРІАЛЬНУ ГІПЕРТЕНЗІЮ
МЕТА ЛІКУВАННЯ – зниження смертності від серцево-судинних захворювань. Чим вищий АТ, тим вищий ризик мозкового інсульту, ішемічної хвороби серця та передчасної смерті. Довготривала АГ призво-дить до ураження органів-мішеней, у тому числі – гіпер-трофії лівого шлуночка, серцевої недостатності, уражен-ня нирок аж до розвитку ниркової недостатності тощо. Навіть невелике підвищення АТ несе в собі істотний ризик для здоров’я. Так, 60 % серцево-судинних усклад-нень спостерігається у хворих з помірним підвищенням діастолічного АТ – не вищим за 95 мм рт.ст., оскільки такі хворі складають переважну більшість серед осіб з підви-щеним артеріальним тиском.
Лікуванню підлягають також всі супутні фактори ризику: ожиріння, дисліпідемія та інші.
ОСНОВНІ ПРИНЦИПИ ЛІКУВАННЯ
1. Лікування (немедикаментозне і медикаментоз-не) необхідно починати якомога раніше і проводити його постійно, як правило, все життя. Поняття «курсо-ве лікування» до антигіпертензивної терапії неприйнятне.
2. Всі особи з підвищеним АТ підлягають немедика-ментозному лікуванню, або модифікації способу життя (див.нижче). Дієтичні рекомендації займають важливе місце серед немедикаментозних методів корекції АГ.
3. Схема лікування повинна бути простою, по мож-ливості – за принципом «одна таблетка на день». Це збільшує кількість хворих, що реально лікуються, і від-повідно зменшує кількість тих, які припиняють лікування.
4. Перевагу слід надавати антигіпертензивним пре-паратам тривалої дії, в т.ч. – ретардним формам, оскіль-ки це попереджує значні коливання АТ протягом доби, а також зменшує кількість призначених таблеток.
5. Хворі літнього віку з ізольованою систолічною гіпертензією підлягають лікуванню так само, як із систоло-діастолічною.
6. У хворих із вторинною гіпертензією першочер-говим завданням є лікування її причини. Артеріальна гіпертензія також підлягає обов’язковій корекції.
Як зазначає комітет експертів ВООЗ, для поліпшен-ня прогнозу хворого з артеріальною гіпертензією більш важливим є зниження артеріального тиску per sе, ніж характер препаратів, що застосовуються для цього.
НЕМЕДИКАМЕНТОЗНА ТЕРАПІЯ Вона спрямована на:
-зменшення ваги тіла за наявності ожиріння; -зменшення вживання алкоголю;
-регулярне виконання динамічних фізичних вправ;
-обмеження вживання кухонної солі до 5,0 г на добу (1/2 чай. ложки солі);
-достатнє вживання калію, кальцію та магнію;
-зменшеннявживаннянасиченихжирівтахолестерину; -відмову від паління.
Немедикаментозне лікування називають також моди-фікацією способу життя, тому що його основа – це усунен-
ня шкідливих звичок (паління, надмірного вживання алко-голю), збільшення фізичної активності, обмеження солі в їжі тощо.
Збільшення маси тіла корелює з підвищенням АТ, а її зменшення у хворих на ожиріння має значний антигі-пертензивний ефект. Так, стійке зменшення маси тіла на 1 кг супроводжується зниженням САТ на 1,5-3 мм рт.ст, ДАТ – на 1-2 мм рт.ст.
Фізична активність сприяє зменшенню АТ. Для досягнення антигіпертезивного ефекту необхідне регуляр-не помірне аеробне навантаження. Як правило, достатньо швидкої ходьби протягом 30–45 хвилин щодня або хоча б 5 разів на тиждень. Ізометричні навантаження, такі як підйом ваги, сприяють пресорному ефекту і повинні бути виключені.
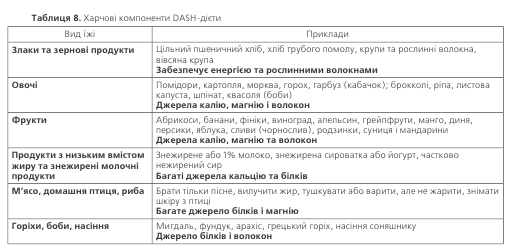
Обмеження вживання солі та дотримання дієти сприяє зниженню АТ. Доведено, що зменшення натрію в дієті до 5,0 г кухонної солі (стільки солі міститься у 1/2 чайної ложки), асоціюється зі зниженням САТ на 4–6 мм рт.ст. та ДАТ– на 2-3 мм рт.ст. Зниження АТ внаслідок зменшення вживання солі більш суттєве у людей похи-лого віку. Їжа повинна містити достатню кількість калію і магнію (щоденне вживання фруктів та овочів до 400-500г) та кальцію (молочні продукти). Рекомендується вживати рибу тричі на тиждень. Зменшувати в раціо-ні кількість жирів, особливо тваринного походження, та обмежувати продукти, багаті на холестерин. Менше вживати цукру (60г/добу) і продуктів, що його містять.

Раціональна дієтотерапія дозволяє зменшити рівень АТ у хворих з м’якою гіпертензією тією ж або навіть біль-шою мірою, ніж монотерапія антигіпертензивними пре-паратами. Так, в дослідженні DASH дотримання хвори-ми низькосольової дієти, що містить фрукти, овочі та продукти з низьким вмістом жирів, дозволило досягнути зниження АТ у пацієнтів з АГ на 11,4/5,5 мм рт. ст. Нижче наводяться основні компоненти цієї дієти (табл. 8).
Надмірне вживання алкоголю сприяє підвищен-ню АТ та викликає резистентність до антигіпертензивної терапії. Вживання алкоголю не повинно перевищувати 30 мл етанолу на добу для чоловіків і 15 мл – для жінок.
При наявності високого ступеню нікотинової залеж-ності у хворого на АГ доцільне призначення нікотинозаміс-ноїтерапії.Жувальнагумка,щоміститьникотин(наприклад, нікорете 2 мг) з нейтральним або м‘яким присмаком реко-мендується особам, що випалюють до 25 сигарет на добу, а 4 мг — тим, хто щодня випалює понад 25 сигарет.
МЕДИКАМЕНТОЗНА ТЕРАПІЯ Препарати першої лінії:
• діуретики
• інгібітори АПФ
• антагоністи кальцію тривалої дії
• антагоністи рецепторів ангіотензину ІІ • бета-адреноблокатори
Препарати першої лінії при застосуванні в еквівалент-них дозах приводять до однакового зниження АТ та суттє-вого зменшення ризику серцево-судинних ускладнень.
Препарати другої лінії:
- альфа1-адреноблокатори • алкалоїди раувольфії
- центральні α2-агоністи (клонідін, гуанфацин, метилдопа)
- агоністи імідазолінових рецепторів (моксонідин)
Докази ефективного зниження ризику серцево-судинних захворювань при застосуванні препаратів дру-гої лінії значно менші порівняно з препаратами першої лінії.
ПЕРЕЛІК АНТИГІПЕРТЕНЗИВНИХ ПРЕПАРАТІВ
ДІУРЕТИКИ широко застосовуються як препарати першої лінії. Доведено, що тіазидові діуретики запобі-гають розвитку серцево-судинних ускладнень при АГ, особливо мозкового інсульту. Основними особливостя-ми артеріальної гіпертензії, які потребують призначення діуретиків або на тлі яких діуретики більш ефективні, є:
похилий вік;
• ізольована систолічна гіпертензія (у людей старшого віку);
- затримка рідини та ознаки гіперволемії (набряки, пастозність);
- супутня серцева недостатність (переважно петльові діуретики);
- супутня ниркова недостатність (переважно петльові діуретики);
- остеопороз.
Діуретики знижують тиск завдяки зменшенню реаб-сорбції натрію та води, а при тривалому застосуванні – зниженню судинного опору, що є основою їх антигіпер-тензивного ефекту. Найбільш прийнятними для ліку—вання артеріальної гіпертензії є тіазидові та тіази—доподібні діуретики.
Призначаються у невеликих дозах (наприклад, гід-рохлортіазид – 12.5 мг на добу щоденно, індапамід-ретард 1,5 або навіть 0,625 мг). Збільшення дози значно підвищує імовірність побічних явищ. Тривалість дії гід-рохлортіазиду – 12–18 годин, тому він може призначати-ся 1-2 рази на добу, а хлорталідон та індапамід (особли-во ретардна форма), які мають пролонговану дію, – один раз на добу. Для попередження втрати калію рекомендується тіазидові діуретики комбінувати з калійзберігаючи-ми препаратами (амілорід, тріамтерен) або з антагоніс-тами альдостерону (спіронолактон), крім тих випадків, коли діуретики призначаються в низьких дозах (6,5–12,5 мг/добу) або в комбінації з інгібітором АПФ.
Петльові діуретики (фуросемід, торасемід) застосо-вуються для лікування АГ при наявності ниркової недо-статності, що супроводжується підвищенням креатині-ну крові до 220 мколь/л і вище, а також у хворих із сер-цевою недостатністю, коли тіазидові діуретики неефек-тивні. Основні негативні ефекти діуретиків – гіпокаліємія та несприятливий вплив на обмін глюкози, ліпідів, пури-нів. Найменший вплив на вуглеводний та ліпідний обмін справляє індапамід.
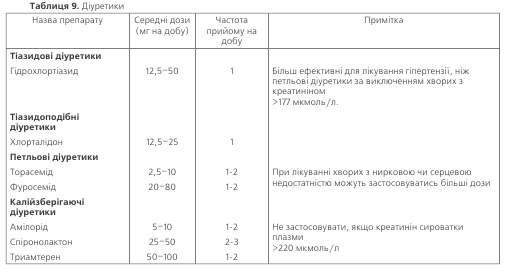
АНТАГОНІСТИ КАЛЬЦІЮ ділять на 3 групи: фені-лалкіламіни (верапаміл, галопаміл), похідні бензотіазе-піну (ділтіазем) та дигідропирідини. Перевагу антагоніс-там кальцію слід надавати у таких випадках:
• середній та похилий вік;
• ізольованасистолічнагіпертензія(улюдейстаршого віку);
• атеросклероз сонних/коронарних артерій; • стабільна стенокардія;
• гіпертрофія лівого шлуночка
• суправентрикулярна тахікардія та екстрасистолія (верапаміл, ділтіазем);
• порушення периферичного кровообігу.
Слід застосовувати лише антагоністи кальцію три-валої дії, оскільки короткодіючі дигідропирідинові
похідні можуть справляти негативний вплив на пере-біг артеріальної гіпертензії: є дані про збільшення ризи-ку інфаркту міокарда та підвищення смертності у осіб похилого віку при застосуванні нифедипіну короткої дії. У виняткових випадках, коли препарати тривалої дії є недоступними (наприклад, з економічних причин), на короткий термін можна застосовувати дигідропирідино-ві похідні короткої дії у комбінації з бета-блокаторами. Останні частково нівелюють побічні ефекти дигідропирі-динів, зокрема, активацію симпато-адреналової системи.
Амлодипін, лацидипін та лерканидипін – препара-ти, які мають найбільшу тривалість дії серед дигідропи-рідинових похідних .
Антагоністи кальцію зменшують АТ завдяки знижен-ню судинного тонусу, зумовленого зменшенням концен-трації кальцію в гладких м’язах судин. Верапаміл та ділті-азем діють також на синусовий та атріо-вентрикулярний вузли, у зв’язку з чим вони протипоказані при слабкості синусового вузла, атріо-вентрикулярній блокаді та вира-женій брадикардії. Дигідропирідинові антагоністи каль-цію мають більш сильну вазодилатуючу дію, ніж верапаміл та ділтіазем, через що можуть викликати тахікардію, при-ливи крові, набряки на ногах. Всі антагоністи кальцію, крім амлодипіну та фелодипіну, протипоказані при серцевій недостатності із систолічною дисфункцією, оскільки мають виразну негативну інотропну дію. У хворих з серцевою недостатністю, зумовленою діастолічною дисфункцією, антагоністи кальцію не протипоказані. Антагоністи каль-цію, на відміну від діуретиків та бета-адреноблокаторів, є метаболічно нейтральними: вони не впливають на толе-рантність до глюкози та рівень ліпідів у крові.
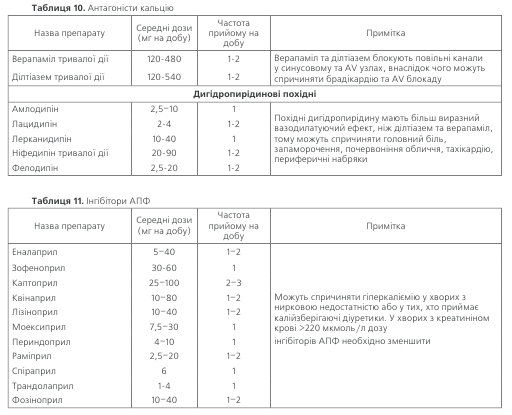
ІНГІБІТОРИ АПФ зменшують концентрацію ангіо-тензину II в крові та тканинах, а також збільшують у них вміст брадикініну, завдяки чому знижується тонус судин та АТ. Вони застосовуються для лікування як м’якої, так і тяжкої гіпертензії, особливо ефективні у хворих з високою активністю реніну, а також у тих, хто при-ймає діуретики, оскільки діуретики підвищують рівень реніну та активність системи ренін-ангіотензин в крові. Перевагу призначенню інгібіторів АПФ слід надавати у таких випадках:
• супутня серцева недостатність;
• безсимптомне порушення систолічної функції лівого шлуночка;
• супутній цукровий діабет;
• гіпертрофія лівого шлуночка;
• ІХС, вт.ч. перенесений інфаркт міокарда; • атеросклероз сонних артерій
• наявність мікроальбумінурії
• хронічна хвороба нирок (гіпертензивна або діабе-тична нефропатія).
Рекомендується починати лікування з невеликих доз (наприклад 12,5 мг каптоприлу чи 5 мг еналаприлу), щоб запобігти розвитку гіпотензії, яка інколи виникає при при-йомі першої дози препарату (за винятком периндопри-лу, який не викликає гіпотензії першої дози). Перевагою інгібіторів АПФ є їх здатність зменшувати смертність хво-рих із серцевою недостатністю та у хворих після гострого інфаркту міокарда. У хворих із стабільною ІХС смертність зменшується при вживанні периндоприлу або раміпри-лу. Інгібітори АПФ також зменшують протеінурію у хво-рих з АГ та цукровим діабетом завдяки здатності знижу-вати високий внутрішньогломерулярний тиск (останній підтримується ангіотензином II). Як і антагоністи кальцію, інгібітори АПФ є метаболічно нейтральними препарата-ми. Негативні сторони їх дії – здатність викликати ниркову недостатність у хворих із двостороннім стенозом ниркових артерій або стенозом артерії єдиної функціонуючої нирки, а також сухий кашель, що спостерігається у 10–12 % хво-рих, які приймають ці препарати.
БЛОКАТОРИ РЕЦЕПТОРІВ АНГІОТЕНЗИНУ II най-більш ефективні в таких випадках:
• супутня серцева недостатність • перенесений інфаркт міокарду • супутній цукровий діабет 2 типу • наявність мікроальбумінурії
• хронічна хвороба нирок (гіпертензивна або діабетична нефропатія)
• гіпертрофія лівого шлуночка
• фібриляція передсердь (пароксизмальна)
• наявність побічних ефектів (кашлю) у разі застосування інгібіторів АПФ.
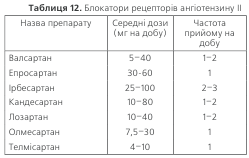
Механізм їх антигіпертензивної дії – блокада рецеп-торів ангіотензину (АТ – рецепторів), яка запобігає реа-лізації основних фізіологічних ефектів ангіотензину II. За механізмом дії та клінічною ефективністю ці препа-рати близькі до інгібіторів АПФ. Один з останніх мета-аналізів (26 досліджень, 146838 пацієнтів) продемон-стрував, що інгібітори АПФ та блокатори рецепторів А ІІ мають співставну антигіпертензивну ефективність, що приводить до однакового, залежного від артеріаль-ного тиску зниження серцево-судинних ускладнень. Але інгібітори АПФ, на відміну від блокаторів рецепторів А ІІ забезпечують додаткове зниження ризику ІХС на 9 %, незалежно від зниження АТ. В той же час дослідження LIFE, SCOPE, MOSES продемонстрували високу ефектив-ність блокаторів рецепторів ангіотензину ІІ для первин-ної та вторинної профілактики інсульту.
Як правило, ці препарати не викликають кашлю та ангі-оневротичного набряку. Відсутність істотних побічних ефек-тів є їх особливістю. Препарати ефективні при одноразово-му прийомі. Антигіпертензивна дія посилюється при засто-суванні разом з діуретиками.
БЕТА-АДРЕНОБЛОКАТОРИ. Препарати цієї групи сприяють зниженню захворюваності на ІХС та смертнос-ті від серцево-судинних захворювань. Вони запобіга-ють розвитку серцевої недостатності, однак менш ефек-тивні, ніж антагоністи кальцію та блокатори рецепторів ангіотензину ІІ в попередженні інсульту. У курців бета-адреноблокатори менш ефективні, ніж у людей, що не палять (доведено для неселективних бета-блокаторів).

Бета-адреноблокатори більш ефективні за наявності таких особливостей хворого:
• молодий та середній вік;
• ознаки гіперсимпатикотонії (тахікардія, гіперкінетичний гемодинамічний синдром)
• серцева недостатність
• супутня ішемічна хвороба серця (стенокардія та інфаркт міокарда);
• супутня передсердна та шлуночкова екстрасистолія та тахікардії;
• гіпертиреоз; • мігрень;
• глаукома.
Бета-адреноблокатори знижують АТ завдяки змен-шенню серцевого викиду та пригніченню секреції рені-ну. Для лікування АГ застосовуються всі групи бета-адреноблокаторів: селективні та неселективні, із вну-трішньою симпатоміметичною дією та без неї. В еквіва-лентних дозах вони дають схожий антигіпертензивний ефект. Небажанами ефектами бета-адреноблокаторів є бронхоконстрикторна дія, погіршення провідності в міо-карді та периферичного кровообігу, негативний вплив на метаболізм глюкози і ліпідів. Бета-адреноблокатори, які мають вазодилатуючі властивості (карведілол, небі-волол) не дають несприятливих метаболічних ефектів.
АНТИГІПЕРТЕНЗИВНІ ПРЕПАРАТИ ДРУГОЇ ЛІНІЇ.
До першого ряду препаратів не ввійшли блокатори α -адренорецепторов (празозин, доксазозин), агоністи альфа -адренорецепторів центральної дії (клонідін, гуа-набенз, метилдопа, гуанфацин), алкалоїди раувольфії, антиадренегічні препарати периферійної дії (гуанети-дин, гуанадрел), агоністи імідазолінових рецепторів.
Альфа -адреноблокатори (доксазозин) вияви-лись менш ефективними, ніж тіазидоподібний діуретик хлорталідон в дослідженні ALLHAT, у зв’язку з чим їх тепер не вважають препаратами першої лінії, придат-ними для монотерапії і рекомендують застосовува-ти у складі комбінованої терапії. Вони чинять вираз-ну судинорозширюючу дію в результаті селективної бло-кади альфа -адренорецепторів у судинах. Викликають зниження АТ, найістотніше при прийомі першої дози («ефект першої дози») та при переході з горизонталь-ного у вертикальне положення. У зв’язку з цим почина-ти лікування цими препаратами слід з мінімальної дози (0,5 мг празозину, 1 мг доксазозину). Доксазозин є препа-ратомпролонгованоїдії,завдякичомуортостатичніреакції та«ефектпершоїдози»прийоговживанніспостерігаються рідко, на фоні празозину – часто. Основним станом, за якім слід надавати перевагу цим препаратам, є адено-ма передміхурової залози. Вони справляють позитивний вплив на хворих з аденомою простати завдяки тому, що зменшують ступінь обструкції сечовивідних шляхів.
Антиадренергічні препарати центральної дії, незва-жаючи на достатню антигіпертензивну ефективність та суттєве зменшення частоти ускладнень АГ при їх три-валому застосуванні, відсунуті на другий план новими, більш специфічними засобами.
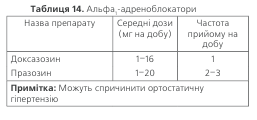
Антиадренергічні препарати центральної дії, незва-жаючи на достатньо антигіпертензивну ефективність та суттєве зменшення частоти ускладнень АГ при їх при-валому застосуванні, відсунуті на другий план новими, більш специфічними засобами.
Найважливіша причина цього – небажані ефек-ти, що погіршують якість життя хворих. Центральним альфа-агоністам (клонідін, гуанфацин) властиві седатив-на дія та сухість у роті, алкалоїдам раувольфії – седатив-на дія, набряк слизової оболонки носа, подразнення слизо-вої оболонки шлунка; прямі вазодилататори спричиняють рефлекторну тахікардію та затримують рідину в організмі. Седативний ефект порушує працездатність, емоційний стан, знижує увагу, уповільнює реакцію хворих. Проте викорис-тання невеликих доз цих препаратів дозволяє значно змен-шити їх небажані ефекти, а комбіноване застосування пре-паратів центральної дії з діуретиками та вазодилататорами супроводжується значним зниженням АТ при мінімальних небажаних реакціях. Досить ефективна комбінація резер-піну з гідралазином та гідрохлоротіазидом (адельфан) або з дигідроергокристином та клопамідом (кристепін, бринер-дін, нормотенс).
Метилдопа є препаратом вибору для лікування під-вищеного АТ під час вагітності.
Агоністи імідазолінових рецепторів є порівняно новою генерацією препаратів, що діють на централь-ну нервову систему. Їх особливість – менша частота побічних ефектів порівняно з іншими препаратами цен-тральної дії, такими.як метилдопа, клонідін, гуанфацин. Останні знижують АТ внаслідок зв’язування з альфа2-адренорецепторами в ЦНС та на периферії, що веде до зменшення вивільнення норадреналіну з нервових закінчень. Однак взаємодія з альфа2-рецепторами при-зводить, поряд зі зниженням АТ, і до побічних ефектів – втоми, сухості в роті, сонливості. Протягом останніх років синтезовані препарати, які мінімально впливають на альфа2-рецептори і стимулюють переважно імідазоліно-ві рецептори в ЦНС – моксонідін та рилменідін. Клінічні обстеження показали, що за ефективністю ці препара-ти не поступаються іншім антигіпертензивним засобам і значно рідше, ніж клофелін, викликають побічні явища.
ВИБІР АНТИГІПЕРТЕНЗИВНИХ ПРЕПАРАТІВ
Дані доказової медицини свідчать про те, що раціо-нальна антигіпертензивна терапія суттєво поліпшує про-гноз хворих з АГ, які мають супутні захворювання – сер-цеву недостатність, нефропатію, цукровий діабет та ін. Нижче наведені рекомендації щодо застосування різних класів антигіпертензивних препаратів в особливих клініч-них ситуаціях (табл.16).
КОМБІНОВАНЕ ЛІКУВАННЯ необхідне 50–75 % хво-рих на артеріальну гіпертензію. У випадку неефективнос-ті монотерапії не слід збільшувати дозу до максимальної, оскільки це підвищує вірогідність побічних ефектів. Краще застосовувати комбінацію 2-х, а при необхіднос-ті – 3-х- 4-х препаратів. У хворих з м’якою гіпертензією лікування можна починати як з монотерапії одним з пре-паратів першого ряду, так і з фіксованої комбінації двох препаратів першого ряду. У хворих з помірною та тяж-кою АГ у більшості випадків доцільно замість монотера-пії відразу застосовувати комбінацію 2х препаратів, а при необхідності 3-4-х препаратів.
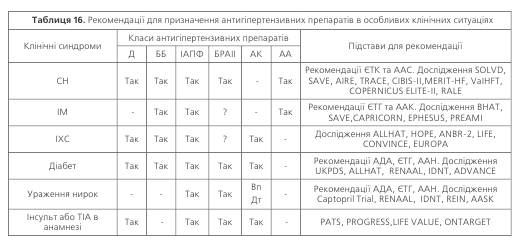
Примітки: СН – серцева недостатність, ІМ – інфаркт міокарда; Д – діуретики, ББ – бета-блокатори, ІАПФ – інгі-бітори АПФ, БРАІІ – блокатори рецепторів АІІ, АА – антагоністи альдостерону, ЄТК – Європейське товариство кар-діологів, ААС – американська асоціація серця, АДА – Американська асоціація діабетологів, ААН – Американська асоціація нефрологів, ЄТГ – Європейське товариство гіпертензії, «?» -питання вивчено недостатньо, «-» – дані про-спективних досліджень відсутні, Вп – верапаміл, Дт — дилтіазем.
В дослідженні ASCOT доведені переваги застосу-вання комбінації амлодипін/периндоприл в порівнянні з комбінованою терапією β-блокатор/діуретик в знижен-ні загальної та серцево-судинної смертності, а також в зниженні ризику серцево-судинних ускладнень та нових випадків цукрового діабету 2 типу. Доцільність вико-ристання комбінованого лікування у хворих з АГ та діа-бетом (тобто хворих високого ризику серцевих усклад-нень) вивчено у масштабному дослідженні ADVANCE. Доведена можливість досягнення цільового тиску у біль-шості пацієнтів, при хорошій переносимості і прихиль-ності до лікування. Отримано докази впливу на знижен-ня загальної (на 14 %) та серцево-судинної (на 18 %) смертності завдяки використанню фіксованої комбінації периндоприлу з індапамідом.
Ряд останніх досліджень дозволив визначити най-більш ефективні комбігації та відмовитися від деяких з них через недостатню ефективність.
НАГЛЯД ЗА ХВОРИМИ
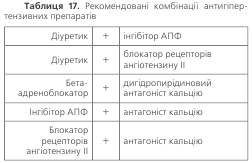
Лікар повинен оглянути хворого не пізніше, як через 2 тижні після призначення медикаментозної анти-гіпертензивної терапії. Якщо АТ знизився недостатньо, слід збільшити дозу препарату або поміняти препарат, або додатково призначити препарат іншого фармако-логічного класу. Найбільш раціональні комбінації вка-зані в табл. 17. В подальшому хворого слід регулярно оглядати (кожні 1–2 тижні), доки не буде досягнутий задовільний контроль АТ. Після стабілізації АТ огляда-ти хворого слід кожні 3–6 місяців. Тривалість антигі-пертензивної терапії становить багато років, як прави-ло, все життя. Відміна лікування супроводжується під-вищенням АТ до рівня, який був до початку лікування або вище. Проте у випадках тривалої нормалізації АТ можна спробувати зменшити дозу або кількість препа-ратів, пильно контролюючи стан хворого.
На підставі результатів дослідження НОТ експертами ВООЗ (1999) сформульовано рекомендації щодо засто-сування ацетилсаліцилової кислоти. Вважають, що аце-тилсаліцилову кислоту у малих дозах (75-100 мг на добу) доцільно застосовувати у хворих на АГ, у яких артері-альний тиск добре контролюється медикаментозно, і, у яких є високий ризик ІХС, але при цьому немає високо-го ризику виникнення кровотечі із шлунково-кишкового тракту або інших геморагій.
6. РЕЗИСТЕНТНА АРТЕРІАЛЬНА ГІПЕРТЕНЗІЯ
Резистентною (рефрактерною) вважають артері-альну гіпертензію, якщо за умови призначення трьох або більше антигіпертензивних препаратів у адекватних дозах (один з яких обов’язково є діуретик) не вдається досягнути цільового рівня АТ.
Частота резистентної гіпертензії за різними дани-ми коливається від 5 до 18 %. Розрізняють істинно резис-тентну і псведорезистентну АГ. Тільки у 5-10 % пацієнтів, у яких АТ не вдається адекватно контролювати, гіпертензія є дійсно резистентною. У більшості випадків, можна досяг-ти ефективного зниження АТ за умови виключення при-чини псевдорезистентності, Найбільш поширеною (у 2/3 випадків) причиною резистентної гіпертензії є низька при-хильність пацієнтів до лікування і нераціональний режим призначення ліків.

Причиною істинної резистентності АГ часто є вто-ринна гіпертензія. Найчастіше нерозпізнаними залиша-ються реноваскулярна гіпертензія та АГ, що зумовлена гіперальдостеронізмом. Тактика лікування резистентної АГ передбачає призначення раціональної комбінації 3-5 антигіпертензивних препапатів різних класів в адекватних (інколи максимальних) дозах. Одним з них обов’язково повинен бути діуретик. Перевагу мають препарати трива-лої дії, які можливо призначати 1-2 рази на добу, що під-вищує прихільність хворих до лікування.
7. ЗЛОЯКІСНА АРТЕРІАЛЬНА ГІПЕРТЕНЗІЯ
Злоякісна артеріальна гіпертензія, або злоякіс-на фаза артеріальної гіпертензії, – це синдром, який характеризується високим рівнем артеріального тиску (як правило, > 220/120 мм рт.ст.) з крововили-вами та ексудатами в сітківці, часто з набряком зоро-вого нерву. Характерним (але не обов’язковим) є ура-ження нирок з розвитком уремії.
Злоякісний перебіг найчастіше має місце при вто-ринних гіпертензіях (у 24,5 % випадків), при гіпертонічній хворобі це ускладнення спостерігається в 1–3 % випадків. При відсутності адекватного лікування до 1 року доживає лише 10 % хворих. Найчастіше хворі помира-ють від прогресуючої ниркової недостатності, хоча при-чиною смерті можуть бути серцеві ускладнення або моз-кові крововиливи.
Немає чітко окресленого рівня артеріального тиску, що характеризував би синдром злоякісної артеріаль-ної гіпертензії. Найчастіше це діастолічний АТ, вищий за 130 мм рт.ст. Але в деяких випадках злоякісний перебіг може спостерігатися і при більш низькому тиску. Велике значення має швидкість підвищення АТ. Наприклад, при гіпертензії вагітних злоякісна АГ може розвинутись при відносно невисокому рівні тиску.
В патогенезі злоякісної артеріальної гіпертензії велике значення має надмірна активація системи ренін-ангіотензин-альдостерон, а також натрійурез та гіпово-лемія. Це необхідно враховувати при призначенні ліку-вання. Застосування діуретиків і низькосольової дієти ще більше поглиблює наведені порушення.
Злоякісна артеріальна гіпертензія потребує госпіталі-зації і зниження АТ протягом годин чи днів. Лише в окре-мих випадках потрібна парентеральна антигіпертензив-на терапія (гостра гіпертензивна енцефалопатія, анев-ризма аорти, загроза інфаркту міокарда чи церебрально-го інсульту). У цих випадках застосовують парентераль-не введення вазодилататорів (нітропрусид натрію), анти-адренергічні препарати (лабеталол, клонідін, пентамін, моксонідин), за наявності набряків і відсутності гіпово-лемії – діуретики (фуросемід). Хворим з гіпонатремією і гіповолемією необхідне введення фізіологічного розчину хлористого натрію для корекції вказаних порушень. Після зниження АТ на 25–30 % використовують комбінацію антигіпертензивних препаратів, що мають різний механізм дії. Найчастіше комбінують вазодилататори (дигідропирі-диновий антагоніст кальцію та альфа -адреноблокатор) з бета-адреноблокатором та діуретиком (при необхідності). У зв’язку з високою активністю ренін-ангіотензинової сис-теми у хворих із синдромом злоякісної артеріальної гіпер-тензії ефективні інгібітори АПФ у комбінації з вазодилата-торами та бета-адреноблокаторами.
8. ГІПЕРТЕНЗИВНІ КРИЗИ
Гіпертензивний криз – це раптове значне підви-щення артеріального тиску від нормального або підви-щеного рівня, яке майже завжди супроводжується поя-вою чи посиленням розладів з боку органів-мішеней або вегетативної нервової системи.
Критеріями гіпертензивного кризу є: -раптовий початок;
-значне підвищення артеріального тиску;
-поява або посилення симптомів з боку органів-мішеней .
Класифікація кризів робочої групи Українського товариства кардіологів (1999). Залежно від наявності чи відсутності ураження органів-мішеней і необхідності тер-мінового зниження АТ, виділяють:
• ускладнені кризи (з гострим або прогресуючим ураженням органів-мішеней, становлять пряму загрозу життю хворого, потребують негайного, протягом однієї години, зниження АТ);
• неускладнені кризи (без гострого або прогресуючого ураження органів-мішеней, становлять потенційну загрозу життю хворого, потребують швидкого – протягом кількох годин – зниження АТ).
Ускладнені гіпертензивні кризи. Перебіг харак-теризується клінічними ознаками гострого або прогре-суючого ураження органів-мішеней. Останнє може бути незворотним (інфаркт міокарда, інсульт, розшарувння аорти) або зворотним (нестабільна стенокардія, гостра недостатність лівого шлуночка та ін. – табл.19). Такі кризи завжди супроводжуються появою або посиленням симп-томів з боку органів-мішеней. Вони загрозливі для життя хворого і потребують зниження тиску у проміжок часу від кількох хвилин до однієї години. Лікування здійснюєть-ся в умовах палати інтенсивної терапії із застосуванням парентерального введення антигіпертензивних препара-тів. До цієї категорії відносять також ті випадки значного підвищення артеріального тиску, коли загроза для життя виникає не через ураження органів-мішеней, а через кровотечу, найчастіше – в післяопераційному періоді.
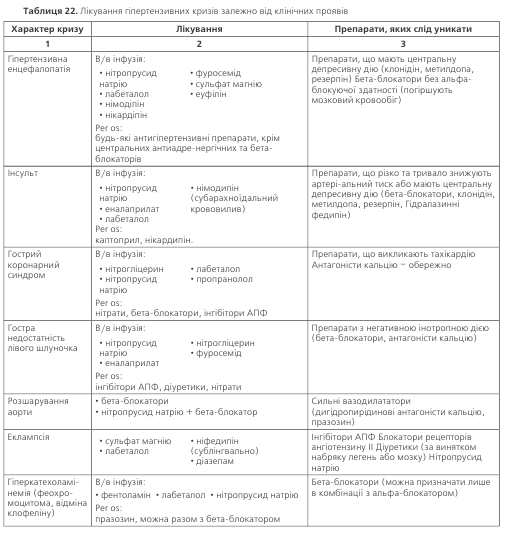
Неускладнені гіпертензивні кризи характеризують-ся відсутністю клінічних ознак гострого або прогресуючого ураження органів-мішеней, проте вони становлять потен-ційну загрозу життю хворого, оскільки несвоєчасне надан-ня допомоги може призвести до появи ускладнень і смерті. Такі кризи супроводжуються, як правило, появою чи поси-ленням симптомів з боку органів-мішеней (інтенсивним головним болем, болями у ділянці серця, екстрасистолією) або з боку вегетативної нервової системи (вегетативно-судинні порушення, тремтіння, часте сечовиділення).
Підвищення САТ до 240 мм рт.ст. або ДАТ до 140 мм рт.ст. слід також розцінювати як гіпертензивний криз, незалежно від того, з’явились симптоми з боку органів-мішеней чи ще ні, оскільки для кожного хворого воно є небезпечним. Загрозливим є також значне підвищення тиску у ранньому післяопераційному періоді через ризик кровотечі.
Всі ці клінічні прояви потребують зниження тиску протягом кількох годин. Госпіталізація не обов’язкова. Лікування здійснюється шляхом прийому антигіпертен-зивних препаратів через рот або внутрішньом’язових (підшкірних) ін’єкцій.
ЛІКУВАННЯ КРИЗІВ
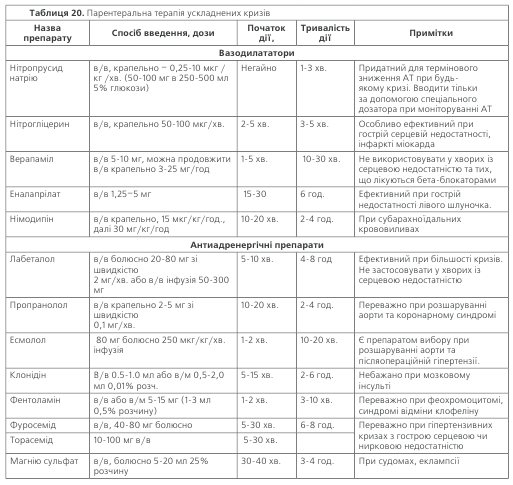
Ускладнені кризи. Будь-яка затримка лікування у разі ускладненого кризу може викликати необорот-ні наслідки або смерть. Лікування повинно починатися з внутрішньовенного введення одного із препаратів, вка-заних в табл. 20. З огляду на те, що ринок медикаментів в Україні безперервно поповнюється новими препа-ратами, в таблиці наведено практично всі сучасні засо-би, що рекомендуються для лікування гіпертензії в екс-трених ситуаціях, навіть ті, які ще не зареєстровано в Україні. Поряд з цим, з огляду на дефіцит ліків згаданої групи, наведено також засоби, які вже виходять з ужит-ку і зарубіжними авторами не наводяться в рекоменда-ціях щодо лікування екстрених станів (клонідін, дібазол). У разі неможливості негайно здійснити внутрішньовен-ну інфузію до її початку можна застосувати сублінгваль-ний прийом деяких ліків: нітратів, ніфедипіну, клоніді-ну, каптоприлу, бета-блокаторів та/чи внутрішньом’язову ін’єкцію клонідіну, фентоламіну або дібазолу. Ніфедипін у деяких хворих може викликати інтенсивний головний біль, а також неконтрольовану гіпотензію, особливо у поєднанні з сульфатом магнію, тому його застосування слід обмежити хворими, які добре реагували на цей пре-парат раніше (під час планового лікування). Перевагу слід надавати препаратам з короткою тривалістю дії (нітро-прусид натрію, нітрогліцерин), оскільки вони дають керо-ваний антигіпертензивний ефект. Препарати тривалої дії небезпечні можливим розвитком некерованої гіпотен-зії. Оптимальне зниження АТ – на 25 % від початкового рівня. Більш різке зниження АТ підвищує ризик усклад-нень: зменшення мозкового кровообігу (аж до розви-тку коми), коронарного кровообігу (виникає стенокар-дія, аритмія, інколи інфаркт міокарда). Особливо великий ризик ускладнень при раптовому зниженні АТ у хворих похилого віку з вираженим атеросклерозом судин мозку.

Неускладнені кризи. У разі розвитку неускладне-ного кризу, як правило, нема необхідності у внутрішньо-венному введенні препаратів.
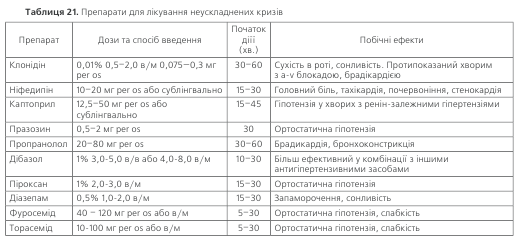
Застосовують прийом всередину препара-тів, що мають швидку протигіпертензивну дію, або внутрішньом’язові ін’єк-ції. У таких випадках ефектив-ним є застосування клонідіну (табл. 21). Він не викликає тахікардії, не збільшує серцевий викид і тому його можна призначати хворим зі стенокардією.Крім того, цей пре-парат може застосовуватись у хворих з нирковою недо-статністю. Клонідін не слід призначати хворим з пору-шенням серцевої провідності, особливо тим, які отри-мують серцеві глікозиди. Використовують також ніфе-дипін, який має здатність знижувати загальний перифе-рійний опір, збільшувати серцевий викид та нирковий кровотік. Зниження АТ спостерігається вже через 15–30 хв. після його прийому, антигіпертензивний ефект збе-рігається протягом 4-6 годин. Разом з тим слід зазначи-ти, що Національний комітет США з виявлення, оцін-ки та лікування високого артеріального тиску вважає недоцільним застосування ніфедипіну для лікування кри-зів, оскільки швидкість та ступінь зниження тиску при його сублінгвальному прийомі важко контролювати, у зв’язку з чим підвищується ризик мозкової або коронар-ної ішемії. Інгібітор ангіотензин-перетворюючого фермен-ту каптоприл знижує АТ вже через 30–40 хв. після прийо-му завдяки швидкій абсорбції в шлунку. Можна застосовувати також внутрішньом’язові ін’єкції клонідіну або діба-золу. У разі вегетативних порушень ефективні седатив-ні препарати, зокрема бензодіазепінові похідні, які можна використовувати per os або у вигляді внутрішньом’язових ін’єкцій, а також піроксан та дроперидол.
Для профілактики гіпертензивних кризів вирішаль-не значення має регулярна терапія хронічної гіпертензії. Лікування поліпшує перебіг захворювання і зменшує час-тоту ускладнень. Виявлення вторинних форм артеріаль-ної гіпертензії на початку захворювання і диференційо-ваний підхід до їх лікування також є обов’язковою умо-вою їх попередження.
9. АРТЕРІАЛЬНА ГІПЕРТЕНЗІЯ У ДІТЕЙ ТА ПІДЛІТКІВ
Артеріальна гіпертензія зустрічається у 1–3 % дітей та підлітків. Рівень АТ у дітей поступово підвищується із збільшенням віку. При народженні САТ знаходиться на рівні 75 мм рт.ст., в перші тижні життя збільшується щоденно на 1–2 мм рт.ст., надалі темп його зростання сповільнюється.
Інтерпретація рівня артеріального тиску у дітей базується на епідеміологічних дослідженнях, в яких встановлено його нормативи для різних вікових груп. На відміну від дорослих, для дітей не існує єдиного рівня АТ, який трактується як нормальний. За верхню межу нормального тиску прийнято верхні 90–94 відсо-тки його розподілу у дітей даної вікової категорії та статі (табл. 23). Рівень АТ, що дорівнює 95-му відсотку або перевищує його, вважається артеріальною гіпертензією.
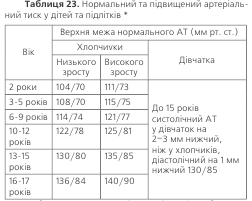
Рівень артеріального тиску залежить не тільки від віку та статі дитини чи підлітка, але й від його зросту: чим вищий зріст, тим вищий АТ. Більшість дітей з підвищеним АТ мають м’яку гіпер-тензію. Якщо тиск значно підвищений – це вказує на вторин-ний характер гіпертензії. Розповсюдженість вторинної гіпертен-зії серед дітей складає від 5 % до 10 % всіх випадків підвищення АТ – так само, як серед дорослих.
Щоб полегшити застосування цих нормативів, слід за-пам’ятати, що у дітей до десятирічного віку лікаря повинен насто-рожити тиск, що перевищує 110/70 мм рт.ст., а після десяти років – вищий за 120/80 мм рт.ст. У таких випадках слід звернутися до таблиць, що визначають нормативи тиску для дітей, і, якщо тиск перевищує норму, – вдатися до детального обстеження та лікуван-ня. Біля 70 % всіх вторинних гіпертензій у дітей викликані захво-рюваннями паренхіми нирок, 10 % – судинними захворювання-ми. Діагностичні обстеження для виявлення причини артеріальної гіпертензії у дітей – ті ж самі, що й у дорослих.
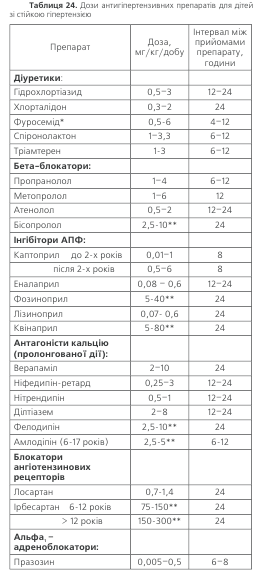
Мета лікування дітей – зниження АТ до нормальних для даного віку, статі та зросту величин АТ. Негайно починати лікування слід тоді, коли у дитини тяжка гіпертензія, або якщо на фоні м’якої чи помір-ної гіпертензії є цукровий діабет, захворювання нирок або уражен-ня органів-мішеней. В усіх інших випадках лікування починають з немедикаментозних заходів (зменшення ваги, обмеження вживан-ня солі, фізичні вправи). Неускладнена артеріальна гіпертензія не є підставою для обмеження фізичної активності. Дітям слід рекоменду-вати динамічні фізичні вправи (без елементів змагання). Ізометричні (статичні) навантаження необхідно мінімізувати, а при тяжкій гіпер-тензії та наявності гіпертрофії лівого шлуночка – заборонити. У тому разі, якщо немедикаментозне лікування не дає ефекту, призначають медикаменти. Для лікування дітей застосовуються ті ж класи препа-ратів, що й для лікування дорослих: β-блокатори, діуретики, антаго-ністи кальцію, інгібітори АПФ, β -блокатори та блокатори рецепторів ангіотензину ІІ. Дози слід підбирати індивідуально, враховуючи масу тіла. Дітям раннього пубертату слід обмежувати призначення бета-адреноблокаторів у зв’язку з їх дією на центральні регулюючі структу-ри, які беруть участь у процесах статтевого дозрівання. Найчастіше у дітейтапідлітківвикористовуютьінгібіториАПФіантагоністикальцію. Застосування інгібіторів АПФ у дітей рідко призводить до побічних ефектів (кашлю, висипу або нейтропенії), препаратам цієї групи крім антигіпертензивного властивий ще й нефропротекторний ефект, що зумовлює їх використання у дітей із цукровим діабетом. Однак, засто-совуючи інгібітори АПФ, слід пам’ятати про їх дію на процеси пролі-ферації, гіпертрофії та дозрівання колагену, що не бажано у підлітків.
10. АРТЕРІАЛЬНА ГІПЕРТЕНЗІЯ У ВАГІТНИХ
Артеріальна гіпертензія (АГ) у вагітних лишається однією з основних причин, що призводить до інвалідизації жінок та мате-ринської смертності, а також до дитячої перинатальної захворю-ваності і смертності.
Діагноз АГ у вагітної встановлюється при підвищенні АТ до 140 та/або 90 мм рт.ст. і більше при двох окремих його вимірю-ваннях з інтервалом не менше 4 годин або при підвищенні АТ до 160/110 мм рт.ст. одноразово. При визначенні АТ у вагітних дотри-муються загальноприйнятих правил.
У вагітних розрізняють, перш за все, 2 групи станів, що супро-воджуються підвищенням AT. Це:
• АГ, що існувала раніше, тобто АГ, на тлі якої розвивається вагітність. Діагноз такої АГ встановлюється тоді, коли підвищений AT (≥ 140/90 мм рт.ст.) реєструється до вагітності та/або до 20 її тижнів. Гіпертензія утримується і після пологів (більш, ніж 42 дні). Виділяють первинну АГ (гіпертонічну хворобу) та вторинну (сим-томатичну) АГ. При наявності гіпертонічної хвороби діагноз фор-мулюють із вказівкою стадії захворювання та його ступеня (за рів-нем AT). Якщо має місце вторинна гіпертензія, формулюють осно-вний діагноз (наприклад, хронічний гломерулонефрит), вказують на наявність вторинної гіпертензії та її стадії і ступеню.
• АГ, зумовлена вагітністю, є проявом ускладнення вагіт-ності, що називається пізній гестоз; виникає після 20 її тижнів; супроводжується зменшенням перфузії органів. Виділяють:
-гестаційну гіпертензію, яка характеризується тільки підви-щенням АТ;
-прееклампсію, або гестаційну гіпертензію з протеїнурією (≥ 300 мг/л, або ≥ 300 мг/доб). Невеликі набряки нижньої тре-тини гомілок, що зустрічаються у 60 % жінок з нормальним пере-бігом вагітності, зараз не розцінюють як прояв прееклампсії; в той же час, набряки на обличчі, руках, а також значні генералізовані у поєднанні з підвищенням АТ є ознакою прееклампсії.
-еклампсія — найбільш тяжкий, життєво небезпечний прояв пізнього гестозу, який характеризується нападом (нападами) епі-лептиформних судом, зумовлених гіпертензивною енцефалопаті-єю у жінок з прееклампсією.
В більшості випадків прояви пізнього гестозу (підвищений AT, протеїнурія, набряки) зникають у найближчі дні після пологів чи переривання вагітності. У деяких випадках вони спостерігають-ся протягом 42 днів і навіть більше – до 3 місяців після закінчен-ня вагітності (залишкові явища пізнього гестозу). Тоді, коли підви-щений AT або протеїнурія зберігаються більше 3-х місяців, йдеть-ся про перехід ускладнення вагітності у хронічну патологію — гіпер-тонічну хворобу або хронічний гломерулонефрит.
Жінки, що перенесли АГ, пов’язану з вагітністю, становлять групу ризику з розвитку АГ в подальшому житті: підвищення АТ у них спостерігається значно частіше і в більш молодому віці, ніж у жінок без цього ускладнення під час вагітності.
Прееклампсія може виникати як у здорових жінок, так і при наявності у вагітних тих або інших захворювань. Прееклампсія, що розвинулася на тлі АГ, існуючої раніше, називається поєднаною прееклампсією. Її ознаками є: поява протеїнурії ≥ 300 мг/доб у другій половині вагітності (вірогідна ознака); прогресування гіпер-тензії та зниження ефективності попередньої антигіпертензивної терапії (імовірна ознака); поява генералізованих набряків; виник-нення таких загрозливих симптомів як сильний стійкий головний біль, порушення зору, біль у епігастрії, гіперрефлексія, олігурія.
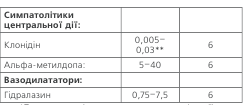
*Призначається тільки у випадку порушення функції нирок; ** доза дорівнює мг/добу
Спостереження за перебігом артеріальної гіпертензії у дітей та підлітків показують, що підвищений артеріальний тиск може зберігатися у них і в дорослому віці, при цьому найбільше про-гностичне значення щодо стабілізації гіпертензії мають спадко-вість, ожиріння та гіпертрофія лівого шлуночка.
У тих випадках, коли підвищення АТ визначається при його вимірюванні вперше після 20 тижнів вагітності і невідомо, яким тиск був до вагітності та/або в першій її половині, діагностують гіпертензію неуточнену, або дородову некласифіковану АГ. Якщо така АГ супроводжується гіпертрофією лівого шлуночка серця (ГЛШ) і немає ніяких інших причин для її розвитку, окрім підви-щеного AT, слід встановлювати діагноз АГ, що існувала раніше. За умов відсутност і ГЛШ і нормалізації AT протягом 42 днів після закінчення вагітності ретроспективно ставлять діагноз гестаційної гіпертензії.
Виношування вагітності на тлі гіпертонічної хвороби супро-воджується значною кількістю ускладнень вагітності та пологів, порушеннями стану плода і новонародженого. Найбільш частим, загрозливим для здоров’я та навіть життя матері і дитини усклад-ненням є поєднана прееклампсія, особливо така, що розвивається рано і перебігає у тяжкій формі. Частота її виникнення прямо про-порційна важкості проявів захворювання у жінки.
З урахуванням ступеня ризику несприятливого закінчення вагітності для матері і дитини до 12-го тижня вагітності вирішують питання про можливість її виношування.
При АГ 1-го ступеня (підвищення AT до 140/90–159/99 мм рт.ст.) та І або II стадії хвороби ризик негативного закінчення вагітності підвищений, але виношування вагітності можливе під ретельним спостереженням.
При АГ 2-го ступеня (AT = 160/100–179/109 мм рт.ст.) та І або II стадії захворювання ризик несприятливого закінчення вагітнос-ті високий; виношування вагітності можливе за умови постійно-го висококваліфікованого нагляду в спеціалізованому лікувально-му закладі.
У жінок з АГ 3-го ступеня (AT ≥180/110 мм рт.ст.), а також із захворюванням III стадії, злоякісною АГ ризик несприятливого закінчення вагітності дуже високий, виношування вагітності про-типоказано. Питання про неприпустимість виношування вагітності слід ставити ще до її виникнення, а якщо вагітність настала -пере-ривати її в І триместрі. У разі виношування вагітності необхідним є постійне висококваліфіковане спостереження в спеціалізовано-му лікувальному закладі.
Наявність у жінки обтяженого акушерського анамнезу (тяжка прееклампсія, що розвинулася до 32 тижнів вагітності і призвела до втрати дитини) є додатковим фактором ризику несприятливо-го закінчення вагітності незалежно від тяжкості проявів гіпертоніч-ної хвороби.
Лікувально-профілактичні заходи у вагітних з гіпертоніч-ною хворобою визначаються особливостями патогенезу АГ під час вагітності і відрізняються від рекомендованих в загальній популя-ції хворих на АГ.
Вагітні з гіпертонічною хворобою потребують максимального обмеження стресових ситуацій (вдома, на роботі, в побуті), фізич-них, розумових та емоційних напружень; забезпечення достатньо-го нормального сну. Їх харчування повинне містити високу кіль-кість білка, магнію, калію, кальцію, ліпотропних речовин, вітамінів. Значно обмежувати кухонну сіль під час вагітності не треба (можли-вість зниження об’єму циркулюючої крові). Не слід боротися із над-лишковою вагою. Відмова від паління та вживання алкоголю суворо необхідна. Досвід Державної установи „Інститут педіатрії, акушер-ства і гінекології АМН України” показує, що для покращання закін-чення вагітності для матері і дитини при гіпертонічній хворобі важ-ливим є усунення дефіциту магнію. Для цього призначають перо-ральні магніймісткі препарати упродовж усієї вагітності, починаю-чи з 12-14-го її тижня. Для усунення нервово-психічних розладів у вагітних з гіпертонічною хворобою доцільно також викоритовувати легкі седативні засоби рослинного походження (препарати валері-ани, сухоцвіту, собачої кропиви).
Для профілактики прееклампсії і порушень стану плода вагіт-ним з тяжкою ранньою прееклампсією в анамнезі призначають малі дози ацетилсаліцилової кислоти (100 мг один раз на день), починаючи з 14 тижня вагітності і продовжуючи до пологів.
Жоден з існуючих антигіпертензивних засобів не є абсолют-но безпечним для ембріона і плода. Враховуючи на це, провадити антигіпертензивну терапію в І триместрі вагітності (до 13 тижня) не слід. Виняток — хворі з АГ 3-го ступеня та жінки, що погано пере-носять будь-які підвищення AT.
В більш пізні строки вагітності жінки з AT 140/90–149/94 мм рт.ст. здебільшого також не потребують лікування антигіпертензивними засобами; достатньо призначення препаратів магнію, легких седа-тивних засобів та спазмолітиків (дибазолу, папаверину гідрохло-риду всередину). Антигіпертензивну терапію доцільно проводити
при підвищенні AT до 150/95 мм рт.ст. і більше. Призначають пре-парати найбільш безпечні для матері і плода, дія яких під час вагіт-ності добре вивчена і перевірена часом.
Можна використовувати такі антигіпертензивні засоби:
-центральний α -агоніст метилдопа (250–2000 мг на добу в 2-3 прийома). Досвід безпечного використання цього препарату у вагітних найдовший, за необхідності можливо призначати в I три-местрі вагітності. Дія метилдопи повільна, спостерігається через декілька годин – на 2-3 добу після прийому препарату, зберігаєть-ся протягом 24-48 годин після припинення лікування;
-β-адреноблокатор з α-блокуючою дією лабеталол. Цей пре-парат широко використовується у вагітних за кордоном. В Україні лабеталол для прийому всередину не зареєстрований;
-блокатори кальцієвих каналів з групи дигідропіридинів — ніфедипін (10 мг 3 рази на день через 8 годин) і ніфедипін-ретард (20 мг 2 рази на день через 12 годин). Призначаються разом з метил-допою у хворих з АГ 3-го ступеня або при неефективності метилдо-пи. Ці препарати визначені для лікування вагітних з АГ Клінічним протоколом з акушерської та гінекологічної допомоги, затвердже-ним Наказом МОЗ України №676 від 31. 12. 2004 та рекомендаціями з лікування артеріальної гіпертензії Європейського товариства гіпер-тензії та Європейського товариства кардіологів 2007 р.;
-центральний α -агоніст клонідин (по 0,15–0,075 мг кожні 6 годин). На відміну від метилдопи діє швидко (через 30 хвилин -1 годину), але коротко. Використовується при необхідності швид-кого зниження АТ при тяжкій АГ частіше разом з ніфедипіном; замість метилдофи при її неефективності. Відміняють поступово, щоб запобігти виникненню синдрому відміни препарату;
-β-адреноблокатори у вагітних з гіпертонічною хворобою останнім часом використовуються рідше. Це пов’язано з тим, що препарати цієї групи можуть призводити до затримки розвитку плода, виникнення загрози невиношування вагітності, при при-йомі наприкінці вагітності — до порушення постнатальної адапта-ції новонародженого.
У випадках, коли зазначені препарати не приводять до достатньої антигіпертензивної дії або спостерігається пога-на їх переносимість, використовують засоби, про негативний вплив яких на плід або новонародженого не сповіщалося, але достатнього досвіду використання у вагітних не накопичено. Це — кальцієві блокатори дигідропіридинового ряду 3-го покоління – амлодипін і лацидипін; нові β-адреноблокатори з α-блокуючою дією; α-адреноблокатори празозин і доксазозин. Найбільш часто із вказаних препаратів призначають амлодипін (5-10 мг/добу в 1-2 прийоми); він відрізняється високою ефективністю і хорошою переносимістю.
У вагітних з гіпертонічною хворобою протипоказано вико-ристовувати:
-інгібітори АПФ; при прийомі матір’ю в I триместрі вагітності у дітей в 3 рази частіше відмічено вроджені вади розвитку (особливо часто з боку серця і нервової системи); при використанні в II і III три-местрах вагітності спостерігалися порушення функції нирок плода і, як наслідок, виражене маловоддя, деформація лицевого черепа, контрактури, загибель плода або новонародженого;
-блокатори рецепторів ангіотензину ІІ; вірогідні такі ж самі негативні впливи на плід і новонародженого, як і при використан-ні інгібіторів АПФ;
-сечогінні; зменшують об’єм циркулюючої крові, що може погіршити матково-плацентарно-плодове кровопостачання; кате-горично протипоказані за умов приєднання прееклампсії;
-препарати резерпіну; не виключено можливість тератогенної дії; призводять до виникнення так званого резерпінового симпто-мокомплексу у новонародженого (сірий колір шкіри, загальмова-ність, закладений ніс, порушення акту ссання грудей) при прийомі матір’ю в пізні строки вагітності, особливо у великих дозах.
Є дослідження, які свідчать про те, що тривала антигіпертен-зивна терапія не попереджує розвиток прееклампсії і порушень стану плода. Водночас, наукові розробки та багаторічний клі-нічний досвід Інституту педіатрії, акушерства і гінекології АМН України вказують на можливість поліпшення закінчення вагіт-ності для матері і дитини за допомогою антигіпертензивного ліку-вання. Метою такої терапії мають бути не тільки нормалізація або суттєве зниження АТ, але й нормалізація параметрів централь-ної гемодинаміки, що його визначає: зменшення рівня загаль-ного периферичного судинного опору і забезпечення нормаль-ного для вагітної хвилинного об’єму; це призводить і до знижен-ня АТ. Такий підхід до лікування здійснюється шляхом ретельно-го контролю за показниками центрального кровообігу в динаміці вагітності, а також застосування антигіпертензивних засобів з вазодилатуючою дією.
Наявність у вагітної АТ ≥ 170/110 мм рт.ст. розцінюється як стан, що потребує негайної терапії. Для зниження АТ в таких випадках використовують лабеталол внутрішньовенно, а також клонідин, ніфедипін – сублінгвально або всередину. Нітропрусид натрію також лишається препаратом вибору, але застосовувати його слід нетривалий час у зв’язку з ризиком негативного впливу на плід цианідів. Нітрогліцерин використовують у випадках тяжкої прееклампсії, що ускладнюється набряком легенів. Сульфат маг-нію, як було доказано, доцільно застосовувати внутрішньовенно для попередження або лікування судом.
При вирішенні питання про вигодовування дитини у жінок з АГ перевага надається грудному молоку. Якщо стан здоров’я мате-рі дозволяє (АГ 1-го ступеня), краще утриматися від медикамен-тозної терапії, тому що всі антигіпертензивні препарати проника-ють в материнське молоко. Лікування слід призначати породіл-лям з помірною і тяжкою АГ, при залишкових явищах пізнього гес-тозу. Препарат вибору — метилдопа. У випадку його неефектив-ності або ураженні нирок після перенесеної прееклампсії доцільно додатково використовувати ніфедипін.
11. ЛІКУВАННЯ ГІПЕРТЕНЗІЇ У ХВОРИХ З МЕТАБОЛІЧНИМ СИНДРОМОМ ТА ОЖИРІННЯМ
Метаболічний синдром – це поєднання факторів серцево-судинного ризику, а саме: артеріальної гіпертензії, абдомі-нального ожиріння, дисліпідемії та інсулінорезистентності. Критеріями метаболічного синдрому відповідно до рекоменда-цій Міжнародної федерації з вивчення цукрового діабету (2007 р.) є наступні:
1. Абдомінальний (центральний) тип ожиріння, що визна-чається за окружністю талії з урахуванням етнічних особливостей:
• для європейців: ≥ 94 см у чоловіків і ≥ 80 см у жінок;
2. Плюс наявність будь-яких двох факорів з чотирьох наве-дених:
• підвищений рівень тригліцеридів ≥1,7ммоль/л (≥150мг/дл) або проведення специфічної гіполіпідемічної терапії;
• знижений рівень холестерину ліпопротеідів високої щіль-ності: менш ніж 1,04 ммоль/л у чоловіків та 1,29 ммоль/л у жінок, або проведення специфічної гіполіпідемічної терапії;
• артеріальна гіпертензія: АД ≥130/≥85 мм рт.ст. або прове-дення антигіпертензивної терапії;
• підвищений рівень глюкози в плазмі крові натще ≥ 5,6 ммоль/л (100 мг/дл) або раніше діагностований цукровий діабет ІІ типу.
Ризик серцево-судинних ускладнень залежить від типу роз-поділу жиру в організмі: «центральне» (абдомінальне, андроїдне) ожиріння зумовлює більший ризик, ніж «нижнє» (гіноїдне). Для кількісної оцінки типу розподілу жирової тканини в організмі вико-ристовують окружність талії. За норму в Європі вважається окруж-ність талії < 94 см у чоловіків і < 80 см у жінок, в США — < 102 см та < 88 см відповідно. У чоловіків з метаболічним синдромом в 4 рази зростає ризик фатальної ІХС, в 2 рази — цереброваскуляр-них захворювань та смерті від всіх причин. Метаболічний синдром у жінок супроводжується підвищенням ризику ІХС. У пацієнтів з метаболічним синдромом в 5-9 разів частіше розвивається цукро-вий діабет. Враховуючі високий ризик ускладнень, що розвива-ється на тлі метаболічного синдрому, цей симптокомплекс потре-бує лікування. Його метою є зменшення ваги тіла, нормалізація АТ, поліпшення показників ліпідного та вуглеводного обміну.
Зменшення ваги тіла є етіологічним та ефективним мето-дом лікування АГ у хворих на ожиріння.
Маса тіла являє собою один із небагатьох факторів ризи-ку серцево-судинних ускладнень АГ, які піддаються модифіка-ції, а її зменшення є одним із ключових заходів попередження інсульту, інфаркту міокарда та серцевої недостатності. Основні принципи зниження ваги полягають у зміні способу життя, що включає:
-вживання їжі, збагаченої овочами та фруктами зі зниженою єнергоціностю за рахунок меншого вмісту жирів;
-збільшення фізичної активності, яка має становити не менше 30 хвилин на день або 150 хвилин на тиждень. Хворим на АГ необхідно віддавати перевагу аеробним (динамічним) фізич-ним вправам – ходьба, біг, плавання, їзда на велосипеді, катання на ковзанах і лижах. Ізометричні (силові) навантаження допуска-ються в разі включення аеробного компоненту, наприклад багаторазове підіймання невеликої ваги.
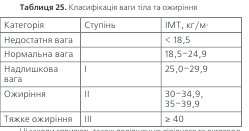
Ці заходи сприяють також поліпшенню ліпідного та вуглевод-ного обміну.
Антигіпертензивна терапія
У випадку, коли немедикаментозна терапія не дозволяє досягти адекватного контролю АТ, хворому призначають медика-ментозну антигіпертензивну терапію.
Діуретики. АГ на тлі ожиріння характеризується збільшен-ням об’єму циркулюючої крові та перерозподілом кровотоку пере-важно у кардіопульмональну ділянку, що зумовлює збільшення венозного повернення крові та серцевого викиду. Застосування діуретиків приводить до збільшення натрійурезу і зменшення об’єму внутрішньосудинної та позаклітинної рідини, що сприяє зменшенню АТ, переднавантаження та серцевого викиду.
Блокатори ß-адренергічних рецепторів. Пацієнти з ожи-рінням характеризуються підвищенням активності гуморальної та тканинної ланок симпато-адреналової системи. Тому застосуван-ня ß-блокаторів, які мають антиадренергічну дію та зменшують серцевий викид, є у таких хворих обґрунтованим. Проте призна-чення їм ß-блокаторів дещо обмежене їх метаболічними ефекта-ми. Зниження чутливості тканин до інсуліну та підвищення рівня тригліцеридів під впливом ß-блокаторів можуть погіршити харак-терний для цих пацієнтів вуглеводний та ліпідний дисбаланс. Виключення становлять ß-блокатор з альфа-блокуючою дією кар-веділол і ß-блокатор з властивостями вазодилататора небіволол.
Антагоністи кальцію є метаболічно нейтральними антигі-пертензивними засобами. Їх застосування не чинить впливу на обмін ліпідів та вуглеводів, а дигідропіридінові похідні третьо-го покоління (амлодіпін, лацидіпін та інші) сприяють поліпшенню чутливості тканин до інсуліну. В дослідженні ASCOT терапія амло-дипіном/периндоприлом асоціювалась із зменьшеням ризику нових випадків цукрового діабету на 30 % порівняно з терапією β-блокатор/діуретик.
Блокатори α -адренергічних рецепторів серед всіх анти-гіпертензивних засобів мають найбільш сприятливий метаболіч-ний профіль. Під їх впливом збільшується чутливість тканин до інсуліну і значно покращується ліпідний обмін – знижується рівень загального холестерину, тригліцерідів, підвищується вміст в плаз-мі ліпопротеідів високої щільності. Однак отримані в досліджен-ні ALLHAT дані щодо меншої ефективності доксазозину порівняно з хлорталідоном обмежують його використання у вигляді моноте-рапії. В комбінації з іншими антигіпертензивними засобами пре-парат може успішно застосовуватись для лікування хворих з мета-болічним синдромом та/або ожирінням.
Інгібітори АПФ. Блокада ренін-ангіотензинової системи, активація якої має місце при ожирінні, приводить до зменшен-ня загального периферичного опору судин, що зумовлює сприят-ливі метаболічні ефекти – підвищення чутливості тканин до інсу-ліну на тлі поліпшення мікроциркуляції. Слід приймати до уваги, що терапія інгібіторами АПФ асоціюється із значним зниженням нових випадків цукрового діабету 2 типу. Більше того інгібітори АПФ сприяють значному зменшенню уражень органів мішеней порівняно з іншими антигіпертензивними препаратами у хворих з метаболічним синдромом.
Блокатори АТ рецепторів ангіотензину ІІ за рахунок ефек-тивного пригнічення ренін-ангіотензинової системи мають такі ж самі, як інгібітори АПФ, гемодинамічні та метаболічні властивості.
Центральні антиадренергічні засоби. Використовуються препарати, що належать до третього покоління антиадренергіч-них засобів центральної дії – агоністи імідазолінових рецепторів першого типу (І1). До цієї групи належать моксонідін та рілмені-дін. Вони не чинять несприятливого впливу на метаболізм ліпідів та вуглеводів. Застосування антиадренергічних препаратів першо-го (резерпін, метілдопа) та другого поколінь (клонідін, гуанфацін) обмежено їх побічними ефектами (сухість слизових оболонок, сонливість, депресія та затримка рідини в організмі).
12. АРТЕРІАЛЬНА ГІПЕРТЕНЗІЯ У ХВОРИХ ПОХИЛОГО ВІКУ
АГ – найбільш поширена хронічна патологія в осіб літ-нього і старечого віку. АГ у старості характеризується переваж-ним підвищенням систолічного і пульсового АТ, високою часто-тою ізольованої систолічної гіпертензії, ятрогенної АГ (переваж-но в зв’язку з прийомом нестероїдних протизапальних засобів), а також наявністю псевдогіпертензії. Характерна також висока частота постпрандіальної і ортостатичної гіпотензії, різноманіт-них метаболічних розладів (дисліпідемія, цукровий діабет, пода-гра). Особливою проблемою геріатричного контингенту є поєд-нання АГ з асоційованою судинною патологією та іншими захво-рюваннями, пов’язаними з віком. АГ є найбільш значним факто-ром ризику кардіо-і цереброваскулярної патології саме в літньо-му і старечому віці – ускладнення спостерігаються у 30 разів час-тіше, ніж у молодих.
Принципових розходжень у діагностиці, принципах і тактиці терапії АГ у геріатричного контингенту та у хворих середнього віку немає. Основними вимогами при обстеженні пацієнтів є виклю-чення псевдогіпертензії (за допомогою проби Ослера – пульс на a.radialis пальпується після того, як манжета перетиснула плечо-ву артерію), а також вимірювання АТ в ортостазі (як при первин-ному огляді, так і при контролі за ефективністю медикаментоз-них режимів). Диференційна діагностика передбачає урахування супутньої патології як можливої причини АГ (зокрема реноваску-лярної на грунті атеросклерозу ниркових артерій) або поєднання есенціальної гіпертензії з іншими видами патології, що ускладню-ють її перебіг (хронічний піелонефрит ). При стратифікації ризи-ку слід враховувати, що сам по собі вік, наявність супутньої судин-ної патології, метаболічних розладів визначає переважання серед геріатричного контингенту хворих з високим ризиком ускладнень.
Немедикаментозне лікування є обов’язковою складовою ведення таких хворих. Довгострокове зниження маси тіла, яка часто підвищується з віком і корелює з зростанням АТ, поряд зі зменшенням споживання солі дозволяє у значної частки хворих з м’якою гіпертензією домогтися нормалізації АТ, в інших – істот-но знизити дозу антигіпертензивних препаратів. З віком зростає значення надмірного вживання алкоголю як фактора ризику АГ. Регулярні фізичні навантаження сприяють зниженню АТ, пози-тивно впливають на вуглеводний і ліпідний обмін, поліпшують якість життя хворих.
Традиційно у літніх пацієнтів початкові дози антигіпертен-зивних препаратів повинні бути знижені вдвічі, у старих – втри-чі порівняно з пацієнтами молодого і середнього віку. Титрування дози здійснюється повільно, під контролем АТ в положенні стоячи, щоб уникнути постуральних та ішемічних ускладнень. Діастолічний тиск не слід знижувати нижче 70 мм рт. ст. Використовуються най-більш прості режими лікування, хворим даються письмові вказів-ки, при наявності мнестичних розладів – родичам.
При виборі препаратів для лікування АГ перевага надаєть-ся тіазидним і тіазидоподібним діуретикам, найбільш доречним в похилому віці, за співвідношенням ефективність/ціна. Також реко-мендовані антагоністи кальцію, інгібітори АПФ, блокатори рецеп-торів ангіотензину ІІ. Бета-адреноблокатори, за даними дослі-джень MRC та LIFE, поступаються щодо ефективності попереджен-ня ускладнень у хворих похилого віку діуретикам та блокаторам рецепторів ангіотензину ІІ. Однак їх необхідно призначати хворим із супутньою ІХС, порушеннями ритму та серцевою недостатністю.
У хворих, старших за 80 років, антигіпертензивне лікуван-ня ефективне так само, як і в молодших: за даними дослідження HYVET (2008) призначення їм оригінального Індапаміду-ретард 1,5 мг (у більшості – в комбінації з невеликими дозами периндо-прилу) суттєво, на 21 % зменшує загальну смертність, на 39 % час-тоту фатальних інсультів, 64 % розвиток СН.
13. ЛІКУВАННЯ ХВОРИХ З АРТЕРІАЛЬНОЮ ГІПЕРТЕНЗІЄЮ ТА ІХС
Перше питання, яке стоїть перед лікарем в даній клініч-ній ситуації – який рівень АТ є оптимальним для таких хворих. Багатоцентрові дослідження довели, що у хворих на ІХС слід домагатися нормалізації артеріального тиску, тобто його знижен-ня < 140/90 мм рт.ст., Якщо це неможливо через появу симптомів гіпоперфузії міокарду або інших органів-мішеней, слід обмежи-тись оптимальним для даного хворого зниженням АТ. Необхідно уникати надмірного зниження діастолічного АТ ( < 70 мм рт.ст.), оскільки це підвищує ризик серцево-судинних ускладнень, зокре-ма інфаркту міокарда.
Препаратами вибору для лікування хворих з ІХС та АГ є бетаадреноблокатори. Їх ефективність щодо поліпшення прогнозу у хворих на АГ доведена в багатьох багатоцентрових дослідженнях.
Поряд із зниженням АТ, вони зменшують потребу міокарду в кисні завдяки негативним хроно-та інотропному ефектам і зменшенню післянавантаження на серце.
Якщо бета-адреноблокатори конкретному хворому проти-показані, призначають антагоністи кальцію. Можна застосовувати недигідропирідинові похідні (верапаміл, дилтіазем) та пролонгова-ні дигідропирідинові препарати – в першу чергу ті, що забезпечу-ють 24-годинний контроль АТ та тривалий антиангінальний ефект.
Якщо терапія бета-адреноблокатором або антагоністом кальцію недостатньо ефективно знижує АТ, застосовують їх комбі-націю (дигідропирідиновий препарат + бета-блокатор). За умови недостатнього антиангінального ефекту додають пролонгова-ні нітрати.
Ще одна група препаратів, яка займає особливе місце в ліку-ванні АГ та ІХС – інгібітори АПФ. Ці препарати ефективно знижу-ють АТ та поліпшують прогноз хворих на ІХС. Останнє доведено для раміприлу в дослідженні НОРЕ та периндоприлу в досліджен-ні EUROPA. Додаткове призначення периндоприлу до звичайної лікувальної схеми хворих на ІХС суттєво поліпшує прогноз: вірогід-ність розвитку інфаркту міокарда знижується на 24 %, ризик серце-вої недостатності – на 39 %. Це зумовлює доцільність призначення периндоприлу або раміприлу всім хворим на АГ у поєднанні з ІХС (для інших інгібіторів АПФ не доведено). В дослідженні ONTARGET було показано, що телмісартан був так само ефективний, як рамі-прил для попередження розвитку серцево-судинних ускладнень у хворих на ІХС зі збереженою систолічною функцією.
Лікування хворих на ІХС передбачає також застосуван-ня препаратів, які запобігають інфаркту міокарда та кардіальній смерті -ліпідознижувальних та антитромбоцитарних засобів. Це особливо актуально для хворих на ІХС у поєднанні з АГ, оскіль-ки вони належать до групи дуже високого ризику. Метою тера-пії, спрямованої на зниження вмісту ліпідів, є зменшення рівня загального холестерину < 4,5 ммоль/л та холестерину ліпідів нізької щільності < 2,5 ммоль/л. Застосовують статини (інгібі-тори ГМГКоА редуктази), а у хворих з високим вмістом триглі-церидів у крові – фібрати. В дослідженні ASCOT з аторвастати-ном доведено, що у хворих на АГ призначення статину дає сут-тєву перевагу (додаткову до ефекту антигіпертензивної терапії) у вигляді зменшення ризику інсульту на 27 % і ускладнень ІХС (фатальних та нефатальних) на 38 %.
Застосування антитромботичних засобів у хворих з ІХС є обов’язковою складовою частиною лікування (за відсутності про-типоказань), проте у осіб із супутньою АГ застосування ацетилса-ліцилової кислоти повинно бути обмежене тими хворими, у яких добре контролюється артеріальний тиск. Ацетилсаліцилова кисло-та в дозі 75 мг на добу у таких осіб знижує ризик інфаркту міокарда на 36 % (дослідження НОТ). Проте її призначення хворим, у яких АТ залишається високим, може збільшувати ризик геморагічного інсульту та інших геморагій.
Альтернативою є тиклопідин та клопідогрел, які застосову-ють у хворих, що погано переносять ацетилсаліцилову кислоту.
Вазоспастична стенокардія (варіантна або Принцметала). Застосування β-адреноблокаторів за даної патології неефектив-не і навіть протипоказане, оскільки може посилювати коронар-ний вазоспазм. Препаратами вибору є антагоністи кальцію та нітрати тривалої дії. Антагоністи кальцію застосовують у високих дозах: верапаміл – 240-480 мг на добу, ділтіазем – 180-360 мг на добу, дигідропирідинові похідні тривалої дії (амлодипін, лациди-пін) – у дозах 5-10 та 4-6 мг відповідно. При недостатній ефектив-ності монотерапії антагоністами кальцію перевагу надають комбі-нації представників різних груп цього класу (наприклад, верапа-міл + амлодипін), що є більш ефективним, ніж застосування нітра-тів тривалої дії.
Постінфарктний кардіосклероз. Усім хворим, що пере-несли ІМ, за відсутності протипоказань необхідно призначати β-адреноблокатори. Інгібітори АПФ рекомендовано признача-ти усім хворим на АГ у поєднанні з постінфарктним кардіосклеро-зом. В дослідженні EUROPA призначення периндоприлу хворим з інфарктом міокарду в анамнезі сприяло зменшенню серцево-судинної смертності, інфаркту міокарду і зупинкі серця на 22,4 %. Ефективність інгібіторів АПФ в лікуванні ішемічної хвороби обу-мовлена їх антисклеротичною, антиішемічною, вазо – та кардіо-протекторною дією. Антагоністи кальцію застосовують у випад-ку неефективності β-адреноблокаторів і при наявності протипока-зань до призначення останніх чи їх непереносимості. Поряд з цим застосовують аспірин (75-100 мг) в комбінації з клопідогрелем (75 мг) протягом 9 місяців після інфаркту, надалі продовжують вживати комбінацію цих препаратів або аспірин.
Ліпідознижувальну терапію (статини) призначають без зволі-кань всім хворим, що перенесли інфаркт міокарду і мають загаль-ний холестерин > 4,5 мг/дл.
14. ЛІКУВАННЯ ХВОРИХ З АРТЕРІАЛЬНОЮ ГІПЕРТЕНЗІЄЮ ТА СЕРЦЕВОЮ НЕДОСТАТНІСТЮ
Зниження артеріального тиску у хворих з АГ ефективно попе-реджує розвиток серцевої недостатності. За даними багатьох досліджень, лікування АГ зменшує ризик цього ускладнення в 2-3 рази. Особливо ефективними, за даними дослідження ALLHAT, є тіазидоподібні діуретики – їх застосування виявилось більш ефективним з точки зору профілактики серцевої недостатності, ніж застосування інгібіторів АПФ, антагоністів кальцію чи блокато-рів α1-адренорецепторів.
Лікування систолічної серцевої недостатності. У хворих з безсимптомною дисфункцією лівого шлуночка (фракція вики-ду < 45 %) рекомендують застосовувати інгібітори АПФ та бета-адреноблокатори. Якщо серцева недостатність супроводжуєть-ся симптомами застою в малому та/або великому колах кровообі-гу, тобто є клінічно очевидною, препаратами вибору є петльові діу-ретики, інгібітори АПФ (каптоприл, еналаприл, лізіноприл, рамі-прил, трандолаприл) та бета-адреноблокатори (бісопролол, мето-пролол сукцинат, карведілол, небіволол). Надмірних доз діуретиків слід уникати, оскільки вони можуть збільшувати рівень креатиніну в крові. Якщо хворий не переносить інгібітори АПФ, їх замінюють на блокатори рецепторів ангіотензину ІІ, які поліпшують прогноз цих хворих такою ж мірою, як і інгібітори АПФ. Можлива комбіна-ція інгібіторів АПФ та блокаторів рецепторів ангіотензину ІІ (ефек-тивність доведена в дослідженні CHARM). Антагоністи кальцію не попереджують прогресування серцевої недостатності, проте у разі необхідності (наприклад, у хворих з резистентною АГ) для посилен-ня антигіпертензивного ефекту можна застосовувати дигідропирі-динові похідні тривалої дії (амлодипін, фелодипін).
Антагоністи альдостерону спіронолактон та еплеренон мають додатковий сприятливий вплив на виживання хворих із серце-вою недостатністю, зокрема, зменшують смертність на 15 % (епле-ренон), або навіть на 30 % (спіронолактон). Ці препарати при-значають лише хворим з рівнем креатинину в сироватці <250 мкмоль/л, що попереджує розвиток гіперкаліємії.
За необхідності до лікувальної схеми додають дігоксин. Систолічний артеріальний тиск у хворих на АГ із синдромом сер-цевої недостатності слід знижувати до 110-130 мм рт. ст. У деяких хворих можливе більш суттєвє зниження АТ.
Лікування первинної діастолічної серцевої недостатності. Біля 30-50 % хворих на артеріальну гіпертензію із симптома-ми застійної серцевої недостатності мають збережену систоліч-ну функцію. Картина серцевої недостатності в таких випадках часто зумовлена порушенням діастолічної функції, тобто здатнос-ті лівого шлуночка до адекватного наповнення під час діастоли. Діагноз первинної діастолічної серцевої недостатності, за реко-мендацією робочої групи з діастолічної серцевої недостатності Європейського товариства кардіології (2007), базується на наяв-ності трьох основних критеріїв:
• клінічні симптоми застійної серцевої недостатності;
• збережена систолічна функція або її незначне зниження (фракція викиду > 45–50 %) та кінцево-діастолічний індекс менш ніж 97 мл/м2 ;
• наявність порушень діастолічної функції ЛШ (релаксації, наповнення лівого шлуночка або діастолічної жорсткості за даними тканинного, імпульсного режиму доплер-ехокардіографії або вентрикулографії).
Артеріальна гіпертензія є однією з основних причин розви-тку діастолічної серцевої недостатності. Факторами, що сприяють цьому, є сповільнення релаксації лівого шлуночка внаслідок мета-болічних порушень і ішемії міокарду, а також підвищення жор-сткості лівого шлуночка внаслідок збільшення його маси і розви-ток фіброзу.
Оптимальні напрямки лікування діастолічної серце-вої недостатності не розроблені. За рекомендаціями експер-тів Європейського товариства кардіології (2006), у хворих із застійною серцевою недостатністю, зумовленою порушенням діастолічної функції, слід застосовувати інгібітори АПФ, бета-адреноблокатори, антагоністи кальцію, а також високі дози блока-торів рецепторів ангіотензину ІІ. Ці препарати впливають на діасто-лічну дисфункцію у хворих з АГ шляхом зниження АТ та зворотно-го розвитку гіпертрофії лівого шлуночка. Бета-адреноблокатори, поряд з цим, зменшують потребу міокарду в кисні та подовжують діастолу, а антагоністи кальцію викликають коронарну вазодила-
тацію, що позитивно впливає на процес релаксації. Слід обереж-ного застосовувати препарати, які зменшують перенавантажен-ня, оскільки надмірне зниження притоку крові до лівого шлуночка може сприяти погіршенню його наповнення (яке й без того є недо-статнім) і подальшому зменшенню серцевого викиду. Діуретики і нітрати знижують високий кінцево-діастолічний тиск у лівому шлу-ночку шляхом зменшення притоку крові до серця, завдяки чому зменшуються явища застою і клінічна симптоматика, однак слід обережно титрувати їх дози через небезпеку зменшення серце-вого викиду.
Дигоксин не слід застосовувати у хворих з ізольованою діа-столічною серцевою недостатністю, оскільки він може поглиблю-вати діастолічні розлади.
15. ЛІКУВАННЯ ХВОРИХ З АРТЕРІАЛЬНОЮ ГІПЕРТЕНЗІЄЮ ТА ЦУКРОВИМ ДІАБЕТОМ
Серед хворих із артеріальною гіпертензією поширеність цукрового діабету в 2–2,5 рази вища, ніж серед нормотензив-них людей. Співіснування цих двох захворювань подвоює ризик інсульту, нефропатії, діабетичної ретинопатії. Навпаки, зниження САТ на кожні 10 мм рт. ст.,за даними дослідження UKPDS (1998), сприяє зниженню смертності, зумовленої ускладненнями діабету, на 15 %. Необхідно знижувати АТ у гіпертензивних хворих з діа-бетом до 130/80 мм рт. ст. або нижче. Оптимальним є найнижчий тиск, який добре переноситься хворим.
В масштабному дослідженні ADVANCE (2007р.), в якому брали участь хворі з діабетом та АГ, було доведено, що при вико-ристанні фіксованої комбінації інгібітора АПФ (периндоприлу) та тіазидоподібного діуретика (індапаміду) додаткове зниження АТ приводить до зниження загальної (-14 %) і серцевої смертності (-18 %), а також зменшення частоти ниркових ускладнень (-21 %).
Великі дослідження, в яких брали участь хворі на АГ із супут-нім діабетом, показали, що адекватне зниження АТ у таких хво-рих суттєво поліпшує їх прогноз, незалежно від того, які препара-ти застосовуються для лікування. Так, в дослідженні ALLHAT спо-стерігали однакове зниження частоти ускладнень у хворих з АГ та діабетом, яких лікували тіазидоподібним діуретиком хлорталідо-ном, чи інгібітором АПФ лізиноприлом, чи антагоністом кальцію амлодипіном.
Європейські товариства гіпертензії та кардіології, а також JNC-7 рекомендують застосовувати для терапії хворих на АГ та цукровий діабет будь-які антигіпертензивні препарати 1 ряду: діу-ретики, бета-блокатори, інгібітори АПФ, антагоністи кальцію, бло-катори рецепторів ангіотензину ІІ, а також комбінації препаратів першого ряду.
Інгібітори АПФ та блокатори рецепторів ангіотензину ІІ справля-ютьспецифічнунефропротекторнудіюнахворихізцукровимдіабетом таАГ.ЗаданимидослідженьRENAAL,IDNТ,MARVAL,DETAIL,VIVALDI, INNOVATION лікування блокаторами ангіотензину ІІ зменшує частоту прогресування мікроальбумінурії в стадію очевидної нефропатії в три рази, а у хворих з тяжкою нефропатією зменшує ризик термінальної хронічної ниркової недостатності більш ніж на 20 %.
Важливим і досить складним є питання про застосування бета-адреноблокаторів у хворих на АГ з діабетом. Ефективність цієї групи препаратів у таких хворих доведена у багатоцентрових дослідженнях. Разом з тим, незаперечним є факт несприятливо-го впливу бета-блокаторів на метаболізм глюкози: посилення інсу-лінорезистентності, порушення процесів гліколізу та глюконеоге-незу, збільшення вмісту глюкози та глікозильованого гемоглобіну (Нb А1с) в крові. За даними великих досліджень, частота нових випадків діабету серед хворих на АГ, яких лікують бета-блокаторами, на 25-28 % вища, ніж серед хворих, яких лікують інгі-біторами АПФ, антагоністами кальцію чи блокаторами рецепторів ангіотензину ІІ. Отже, зворотною стороною добре доведеної здат-ності неселективних бета-блокаторів зменшувати ризик ускладнень АГ та діабету є їх несприятливий вплив на захворюваність цукро-вим діабетом. Діуретики також можуть підвищувати резистентність тканин до інсуліну. Це може мати клінічні наслідки у вигляді підви-щення захворюваності на цукровий діабет. В дослідженнях ALLHAT та INVEST, зокрема, цей показник був вищий у хворих, яких лікува-ли діуретиками та бета-блокаторами, ніж у хворих, які одержували іншу терапію. Отже, недивлячись на безперечну користь лікування хворих на АГ із цукровим діабетом бета-блокаторами та діурети-ками, необхідно зважено підходити до їх використання. У хворих з високим ризиком ускладнень користь від зниження АТ під впли-вом діуретиків та бета-блокаторів набагато перевищує той негатив-ний вплив, який ці препарати можуть справляти на обмін глюко-зи. Разом з тим, у хворих з м’якою артеріальною гіпертензією, що мають початкові стадії цукрового діабету, вибір препарату для лікування гіпертензії може грати важливу роль для його подальшо-го перебігу. У таких хворих не слід використовувати препарати, що справляють негативний вплив на чутливість тканин до інсуліну (діу-ретики та бета-блокатори).Винятком є бета-блокатори, які мають вазодилатуючі властивості (карведілол, небіволол). Особливість, яка відрізняє їх від інших бета-блокаторів, – це відсутність негатив-ного впливу на обмін глюкози.
Лікування хворих на АГ із супутнім цукровим діабетом потре-бує врахування індивідуального ризику ускладнень і застосування залежної від цього диференційованої тактики (табл. 27). Для осіб з дуже високим ризиком ускладнень пріоритетним завданням є зни-ження артеріального тиску. Можна застосовувати будь-які препа-рати 1 ряду, які у конкретного хворого ефективно знижують АТ і не викликають побічних ефектів. У хворих з помірним ризиком усклад-нень доцільним є застосування метаболічно нейтральних препара-тів – інгібіторів АПФ, блокаторів рецепторів ангіотензину ІІ та антаго-ністівкальцію.Ухворихзменшвисокимризикомускладненьдоціль-ним є застосування метаболічно нейтральних препаратів – інгібіторів АПФ, блокаторів рецепторів ангіотензину ІІ та антагоністів кальцію.

Контроль глюкози є важливою складовою лікування таких хворих. Зниження рівня глікемії сприяє зменшенню частоти мікро-васкулярних ускладнень (ретинопатії, нефропатії, нейропатії), хоча й не справляє суттєвого впливу на частоту макроваскуляр-них ускладнень (інсульту, інфаркту міокарда, атеросклеротично-го ураження периферичних артерій). Метою лікування є нормалі-зація вмісту глюкози в плазмі (< 6,0 ммоль/л натще) та зниження рівня НbА1с < 6,5 %.
16. ЛІКУВАННЯ АРТЕРІАЛЬНОЇ ГІПЕРТЕНЗІЇ У ХВОРИХ З ПОРУШЕННЯМ ФУНКЦІЇ НИРОК
Критеріями ураження нирок у хворих на АГ є:
1) зниження швидкості гломерулярної фільтрації < 60 мл/хв/ 1,73 м2 (що приблизно відповідає збільшенню рівня креатині-ну в сироватці крові > 133 мкмоль/л у чоловіків і >115 мкмоль/л у жінок);
2) наявність альбумінурії >300 мг/добу або збільшення індексу альбумін/креатинін в сечі >200 мг/г. Ураження нирок у хворих на АГ є одним із проявів хронічної хвороби нирок. Хронічна хвороба нирок (ХХН) – термін, прийнятий на 2 з’їзді нефрологів України в 2005 р.
Під терміном ХХН розуміють:
1) наявне протягом ≥ 3 місяців захворювання нирок з відпо-відними змінами в аналізах сечі, незалежно від того, є зниження функції нирок чи немає;
2) наявне протягом ≥ 3 місяців зниження функції нирок при рівні клубочкової фільтрації <60 мл/хв, незалежно від наявнос-ті змін в аналізах сечі.
Класифікація ХХН ні в якому разі не усуває нозологічної самостійності окремих захворювань (гломерулонефрити, діа-бетичний гломерулосклероз, гіпертензивна нефропатія та ін.), але вона дозволяє уніфікувати оцінку етапів прогресування ХХН і дозволяє націлити лікаря широкої практики на вибір адекват-них цьому етапу лікувальних програм. Класифікація ХХН надана в таблиці 27.
Відповідно до сучасних уявлень ізольоване визначення рівня кратиніну сироватки крові у багатьох випадках не дозволяє корек-тно оцінювати стан фунції нирок. Перевагу слід надавати підра-хунку швидкості клубочкової фільтрації; її визначення розгляда-ється як стандартний підхід до оцінки функції нирок. Для цього підрахунку зазвичай використовується формула Cokroft-Gault:
Кліренс (140-вік (років)хмаса тіла
(кг)х0,85 креатиніну = (0,81)х
креатинін сироватки
(мкмоль/л)
Рідше застосовується формула MDRD і формула підрахунку клубочкової фільтрації за рівнем сечовини і креатиніну в крові і сечі.
Наявність ураження нирок у хворого з АГ підвищує ризик хронічної ниркової недостатності, а також ускладнень з боку серцево-судинної системи: у осіб з протеїнурією > 300 мг/добу він у 3,5 рази вищий, ніж за її відсутності.
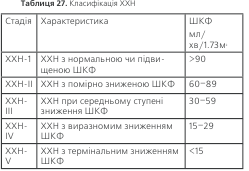
Основний механізм ураження нирок у хворих на артеріальну гіпертензію – це їх ішемія, зумовлена звуженням ниркових судин, яка на ранніх стадіях захворювання має функціональний харак-тер, а на більш пізніх зумовлена структурними змінами (фіброз, потовщення медії, гіаліноз аферентних артеріол). Важливу роль грає також порушення ауторегуляції ниркового кровообігу, тобто втрата здатності до підтримання постійного ниркового кровотоку і фільтрації в умовах підвищеного перфузійного тиску в нирках. Ще один фактор, який сприяє порушенню їх функції – це зміни нир-кової гемодинаміки, що полягають у вазоконстрикції еферент-ної артеріоли і підвищенні внутрігломерулярного фільтраційного тиску. Ці особливості диктують терапевтичну тактику у хворих на АГ з ураженням нирок. Вона спрямована на зниження системного АТ, зменшення ішемізації нирок і усунення вазоконстрикції ефе-рентних артеріол.
Метою лікування є зниження АТ <130/80 мм рт.ст., а у хво-рих з протеїнурією, що перевищує 1 мг/добу, <125/75 мм рт.ст. Поряд з цим слід прагнути до зниження протеїнурії до якомога нижчого рівня.
Препаратами вибору є інгібітори АПФ та блокатори рецеп-торів ангіотензину ІІ. Вони не лише знижують АТ, але й нормалі-зують ниркову гемодинаміку завдяки зниженню тонусу еферент-ної артеріоли і внутрігломерулярного тиску, що сприяє зменшен-ню протеїнурії.
Дослідження AASK у гіпертензивних хворих (афроамери-канців) із нефропатією показало, що інгібітори АПФ (раміприл) більш ефективно попереджують прогресування нефропатії, ніж антагоністи кальцію (амлодипін) чи бета-блокатори (метопро-лол).
Дослідження RENAAL з лозартаном, IRMA таIDNT з ірбесар-таном, MARVAL з валсартаном та DETAIL з телмісартаном пока-зали, що у хворих з АГ, цукровим діабетом 2 типу та нефропаті-єю блокатори рецепторів ангіотензину ІІ сповільнюють прогресу-вання нефропатії і мають в цьому суттєву перевагу порівняно з антагоністами кальцію (амлодипіном). Для досягнення цільового АТ, як правило, потрібна комбінована терапія. Застосування фік-сованої комбінації інгібітора АПФ та тіазидоподібного діуретика є доцільним у таких хворих, оскільки це дає краще зниження тиску, а також доведену нефропротекторну дію. Діуретик разом з інгібі-тором АПФ або блокатором ангіотензину ІІ суттєво поліпшує анти-гіпертензивний ефект. Якщо креатинін перевищує 177 мкмоль/л, (ШКФ < 40 мл/хв)., препаратами вибору для комбінування з бло-каторами ренінангіотензинової системи є петльові діуретики.
В комбінації з препаратами, які знижують активність ренін-ангіотензивної системи, можна також застосовувати антагоністи кальцію.ВониефективнознижуютьАТіможутьзменшуватиішеміза-цію нирок завдяки вазодилататорному ефекту. Нефропротекторний ефект властивий недигідропирідиновим антагоністам кальцію (верапамілу та дилтіазему), які зменшують протеїнурію, хоча й меншою мірою, ніж антагоністи ангіотензину ІІ та інгібітори АПФ.
Препарати, що екскретуються переважно нирками, у хворих із хронічною нирковою недостатністю потребують зменшення дози на 25-50 % (залежно від стадії ниркової недостатності). До них належать бета-блокатори – атенолол, ацебутолол, бетаксолол, бісопролол, а також інгібітори АПФ. Виняток становлять моекси-прил, фозиноприл, трандолаприл та спіраприл, які більш ніж на 50 % виводяться печінкою і тому не потребують суттєвого змен-шення дози у хворих з порушеною функцією нирок.
Антагоністи кальцію та блокатори рецепторів А ІІ не потребу-ють корекції дози, оскільки виводяться переважно печінкою.
17. ЛІКУВАННЯ ХВОРИХ З АРТЕРІАЛЬНОЮ ГІПЕРТЕНЗІЄЮ ТА ЦЕРЕБРОВАСКУЛЯРНИМИ ЗАХВОРЮВАННЯМИ
Виявлення ознак цереброваскулярних уражень у хво-рих на АГ означає жорстку необхідність призначення антигі-пертензивного лікування. При геморагічному інсульті знижен-ня АТ буде сприяти припиненню внутрішньомозкової кровоте-чі. Однак у перші години після розвитку ішемічного інсульту від-повідне антигіпертензивне лікування призначається з обереж-ністю. Призначенню терапії при цьому стані повинне передува-ти точне встановлення діагнозу. Не рекомендують відразу зни-жувати АТ, тому що гіпотензія може посилити симптоми ішемії мозку і збільшити розміри інфаркту мозку. У більшості пацієнтів рівень середнього гемодинамічного тиску 130 мм рт.ст. (серед-ній тиск дорівнює сумі діастолічного і 1/3 пульсового) знахо-диться на плато кривої залежності мозкової перфузії від рівня АТ. Цей рівень середнього АТ може бути використано як цільо-вий для таких хворих. У хворих на ішемічний інсульт зниження АТ необхідне тільки у таких випадках: розшаровуюча аневриз-ма аорти з ураженням сонної артерії, симптоми ішемії і інфарк-ту міокарда, гостра серцева недостатність, аневризми мозко-вих судин. Для інших хворих в гострій фазі інсульту бажано під-тримувати підвищений рівень АТ – 160-189/90-100 мм рт. ст., в подальшому зниження АТ проводять плавно. Для зниження АТ рекомендують препарати короткої дії, оскільки при їх застосу-ванні можна бути певними щодо запобігання тривалої гіпотен-зії. При подальшому лікуванні слід намагатися поступово досяг-ти цільового рівня АТ. Доведено, що з часом ауторегуляторні механізми, які підтримують мозковий кровообіг, добре адапту-ють його до більш низького рівня АТ. В останні роки з’явилися дані про безпечність призначення з першої доби ішемічно-го інсульту блокатора рецепторів ангіотензину ІІ кандесартану (дослідження ACCESS).
Результати дослідження PROGRESS показали, що лікуван-ня періндоприлом(+/- індапамід) достовірно, на 28 %, знижує ризик повторного інсульту, при цьому зниження частоти інсуль-ту не залежить від тяжкості та підтипу попереднього інсуль-ту, а найбільш значним є зниження частоти виникнення гемо-рагічних інсультів (на 50 %). Крім того, на фоні такої терапії показано зниження частоти розвитку інших серцево-судинних ускладнень – інфаркту міокарда та смертності – сумарно на 26 %. Подальший аналіз результатів дослідження PROGRESS продемонстрував, що в группі пацієнтів отримувавших комбі-націю периндоприлу та індапаміду зниження частоти повтор-них інсультів було навіть більш вираженним, а саме ішеміч-них інсультів на 36 %, та геморагічних на 76 %. Аналіз відповід-ної підгрупи в дослідженні HOPE підтвердив можливість успіш-ного лікування пацієнтів після інсульту інгібітором АПФ рамі-прилом. Результати цих досліджень чітко продемонстрували необхідність призначення комбінації інгібітора АПФ та діуре-тика у хворих після перенесеного інсульту. Результати дослі-дження MOSES у хворих після інсульту або ТІА показали, що при еквівалентному контролі АТ в групі епросартану в порівнянні з нітрендіпіном частота розвитку повторного інсульту та серцево-судинних ускладнень на 21 % нижча на епросартані. Для підтри-муючої терапії можна застосовувати дигідропирідинові анта-гоністи кальцію через їх сприятливий вплив на мозковий кро-вообіг та попередження прогресування когнітивних розладів (дослідження Syst-Euro з нітрендипіном), а також уповільнен-ня прогресування атеросклеротичного ураження сонних артерій (дослідження ELSA з лацидипіном).
Слід наголосити, що хворі, які перенесли ішемічний інсульт, додатково до антигіпертензивної терапії повинні отримувати анти-агреганти (аспірин, тіклопідин, клопідогрел, діпіридамол) або анти-коагулянти (варфарин), або їх комбінацію. Дані досліджень HPS та ASСOT довели можливості терапії статинами у попереджен-ні інсульту: частота первинних інсультів знижується приблизно на 30 %. Дослідження SPARCL показало, що прийом аторвастатину у високій дозі (80 мг) після інсульту або ТІА достовірно (на 20 %) знижує ризик повторного інсульту, а також інших серцево-судинних ускладнень. Таким чином, статини є обов’язковим компонентом первинної та вторинної профілактики інсульту.
18. АРТЕРІАЛЬНА ГІПЕРТЕНЗІЯ ТА СИНДРОМ ОБСТРУК-ТИВНОГО АПНОЕ СНУ (СОАС)
Необхідно акцентувати важливість та самостійність такого додаткового фактора ризику, яким є СОАС.
При зборі анамнезу рекомендується проводити детальне опи-тування пацієнта на виявлення скарг на денну сонливість, поруше-ну концентрацію уваги, на неосвіжаючий та тривожний сон, епізо-ди задухи та/або зупинки дихання під час сну, голосне уривчасте хропіння, ніктурію, дратівливість змини особистості, зниження лібі-до, встановлення подій та/або ризику транспортних пригод (вста-новлення фактів мікросну та засинання за кермом). Особливу увагу потрібно приділяти виявленню скарг або факту зупинок дихання уві сні. Якщо пацієнт не може відповісти на це запитання, необхідно ретельно розпитати родичів або знайомих пацієнта.
Кардіологам, кардіохирургам, лікарям функціональної діаг-ностики рекомендовано ширше впроваджувати полісомнографію — «золотий стандарт» для постановки діагнозу синдрому обструктив-ного апное сну. Крім того, необхідно ширше впроваджувати метод скринінгових досліджень для виявлення хворих, яким слід проводи-ти полісомнографію. Діагностика СОАС в першу чергу рекомендова-на пацієнтам з ожирінням, особливо тим, в кого є артеріальна гіпер-тензія, резистентна до стандартної медикаментозної терапії.
Доцільно рекомендувати обстеження на наявність СОАС паці-єнтам з гіпертензією, які класифікуються при добовому монітору-ванні артеріального тиску як «non-dipрer». Необхідно рекомендува-ти акушерам-гінекологам при наявності загрози переривання вагіт-ності або інших проблем плоду виключати проблему СОАС.
Лікування СОАС передбачає зниження маси тіла у осіб з ожи-рінням, що може значно покращити стан пацієнта. Як патогенетич-ний метод лікування необхідно рекомендувати апаратне дихан-ня під час сну з позитивним тиском повітря під час вдоху (СРАР-терапія). Доведено, що її застосування важливо для профілакти-ки повторного інфаркту міокарду та/або інсульту, а також рапто-вої кардіальної смерті уві сні у пацієнтів з СОАС.
Звичайна антигіпертензивна терапія без відновлення про-хідності дихальних шляхів малоефективна. Лікування повинно бути направлене на відновлення їх вільної прохідності: забезпе-чення максимально вільного носового дихання (краплі, спеціаль-ні наклейки, тощо), застосування під час сну спеціальних приладів для підтримки постійного позитивного тиску повітря у дихальних шляхах (маски), хірургічна пластика носоглотки. Як правило, після успішного подолання епізодів апное у більшості хворих АТ норма-лізується. Слід вважати грубою помилкою призначення хворим з синдромом нічного апное транквілізаторів. Якщо виникає необхід-ність застосування снодійних, то перевагу слід віддати препаратам з мінімальним впливом на тонус м’язів глотки, наприклад, золпі-дему. У хворих з синдромом нічного апное часто виникає необхід-ність контролю інших факторів серцево-судинного ризику: ожирін-ня, дисліпідемії, цукрового діабету, аритмій тощо. Лікування АГ у таких хворих проводиться за загальними правилами.
19. АРТЕРІАЛЬНА ГІПЕРТЕНЗІЯ У ЖІНОК (КОНТРАЦЕПЦІЯ ТА ГОРМОНЗАМІСНА ТЕРАПІЯ)
У великих епідеміологічних і клінічних дослідженнях проде-монстровано, що поширеність АГ серед жінок у віці до 30 років нижча, ніж серед чоловіків того ж віку, а після 60 років пошире-ність АГ серед жінок стає більш високою в порівнянні з чолові-ками. У цілому, серед осіб з АГ близько 60 % складають жінки. У жінок до менопаузи, незалежно від рівня АТ, вплив старін-ня на структурно-функціональний стан ендотелію менш вираже-ний порівняно з чоловіками, що визначає відносно менший ризик серцево-судинних ускладнень. Цей ефект, ймовірно, пов’язаний із ендотелій-протекторними властивостями ендогенних естрогенів, які сприяють збільшенню вивільнення оксиду азоту.
Незважаючи на гемодинамічні, а також метаболічні і гор-мональні особливості жіночого організму, немає підстав говори-ти про будь-які значні розходження в патофізіології АГ у жінок в порівнянні з чоловіками. Не спостерігається також істотних стате-вих відмінностей щодо ураження органів-мішеней при АГ.
Контрацепція та АГ. Застосування оральних контрацепти-вів може сприяти підвищенню АТ. Ризик розвитку АГ зростає зі збільшенням тривалості їх використання. Жінкам, що прийма-ють оральні контрацептиви, необхідно регулярно контролювати АТ, у разі розвитку АГ рекомендується застосування альтернатив-них методів контрацепції. Тактика лікування АГ у цьому випадку визначається стандартними підходами.
Гормонозамісна терапія (ГЗТ). У великих міжнародних дослі-дженнях (HERS, WHI) визначено, що ГЗТ із використанням ком-бінації естрогену з прогестином не тільки не сприяє зниженню серцево-судинного ризику у жінок в пост-менопаузі, а й може призводити до його зростання. Причини такого ефекту ГЗТ зали-шаються нез’ясованими. Не існує також переконливих даних щодо впливу ГЗТ на рівень АТ. Однією з причин збільшення серцево-судинного ризику на тлі застосування ГЗТ вважають протромбо-тичний ефект екзогенних естрогенів.
Згідно з останніми рекомендаціями авторитетних міжнарод-них експертів, у жінок в пост-менопаузі не рекомендується засто-совувати комбінацію естрогену з прогестином з метою зниження серцево-судинного ризику. Це стосується також інших варіантів ГЗТ (наприклад, естрогену без сполучення з прогестином) принай-мні до отримання результатів досліджень, що тривають.
Підходи до антигіпертензивної терапії у жінок
Дизайн значної частини досліджень, присвячених лікуванню АГ, що проводилися до 90-х років ХХ століття, не дозволє оцінити
вплив статевих відмінностей на прогноз хворих на АГ. У сучасних дослідженнях жінки з АГ різного віку були представлені в достатній кількості, що дозволило обґрунтовано визначити стратегію і так-тику їх лікування. Зокрема, дослідження “MADAM”, яке було про-ведене у жінок після менопаузи, показало, що застосування інгібі-тора АПФ моексиприлу, поряд із зниженням АТ, дає додатковий ефект у вигляді сповільнення прогресування остеопорозу.
Єдине рандомізоване дослідження, в якому було показа-но різницю в ефектах антигіпертензивних препаратів у чоловіків і жинок було ABNP-2. В ньому показано, що у чоловіків стратегія, основана на застосуванні інгібіторів АПФ була більш ефективною, ніж стратегія на основі діуретиків. У жінок ефективність інгібіторів АПФ і діуретиків була еквівалентною.
Антигіпертензивна терапія у жінок, хворих на АГ, (включа-ючи періоди як до, так і після менопаузи, у тому числі на тлі ГЗТ) такою ж мірою, як і у чоловіків, сприятливо впливає на прогноз захворювання. Лікування АГ у жінок повинно ґрунтуватися на загальновизнаних принципах з використанням таких самих стан-дартів терапії і цільових рівнів АТ, що й у чоловіків.
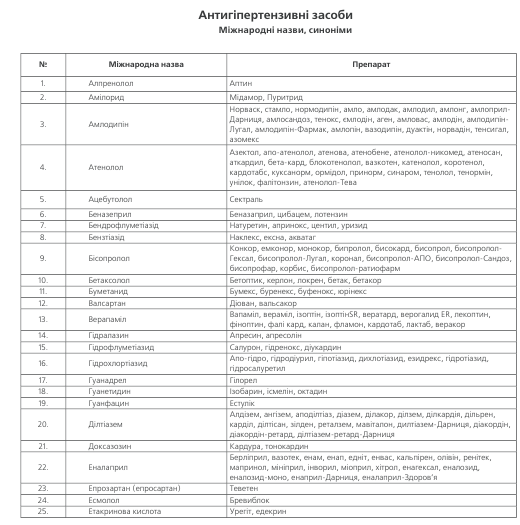
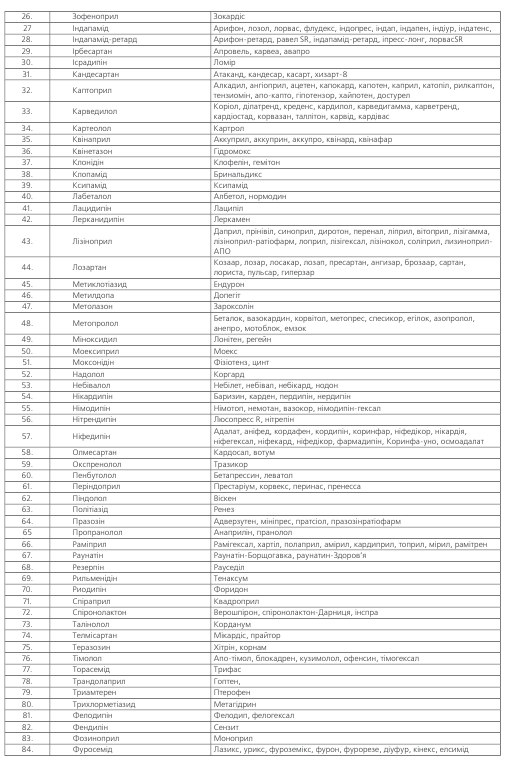

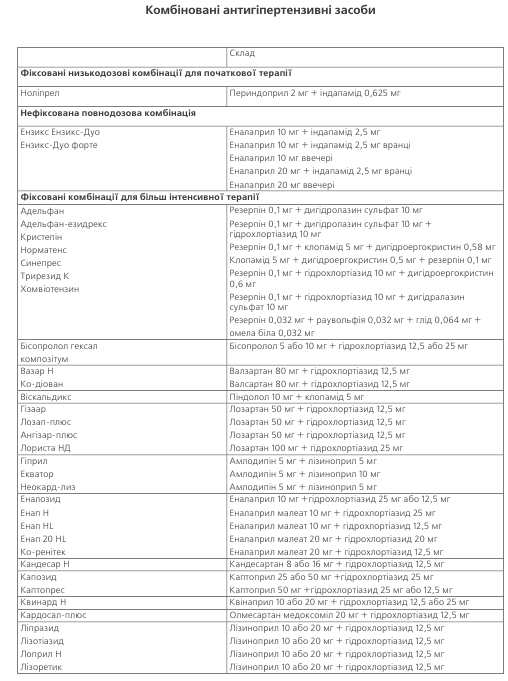
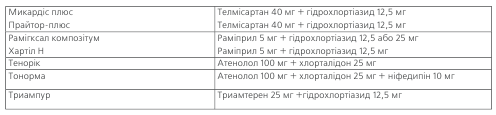









Комментировать