Проблема рождения детей с гипотрофией. Мониторинг исходов беременности у пациентов с туберкулезом (tbc), провести оценку состояния новорожденных у беременных с туберкулезной инфекцией. Результаты проведенных исследований.
С.А. Ветушенко, КБУЗ «Красноярский межрайонный родильный дом № 4», Красноярск, Т.Г. Захарова, Кафедра поликлинической терапии, семейной медицины и здорового образа жизни с курсом ПО, ГОУ ВПО «КрасГМУ им. проф. В.Ф. Войно-Ясенецкого», Красноярск
Актуальность
В настоящее время проблема рождения детей с гипотрофией становится все актуальнее. К возникновению внутриутробной гипотрофии приводят, как правило, нарушения обмена веществ как острые, так и хронические, выявляющиеся уже при рождении. Эти обменные нарушения обусловлены как соматической патологией матери (гипертоническая болезнь, анемия, туберкулез, заболевания сердца, эндокринных желез), так и воздействием вредных факторов окружающей среды.
Пусковым моментом в патогенезе синдрома задержки развития плода (СЗРП) лежит формирование плацентарной недостаточности. Расстройства кровообращения в плаценте нарушают основные виды обмена между плодом матери (белковый, углеводный, водно-солевой, витаминный, ферментативный, гормональный), и, как следствие, нарушается транспорт к плоду кислорода и питательных веществ. В организме плода развивается гипоксия, которая приводит к нарушению процессов окисления, а также усугубляет нарушения всех видов веществ у плода. Все это отрицательно сказывается на массе и росте плода и приводит к их задержке.
Из всех систем организма к гипоксии особенно чувствительна центральная нервная система (ЦНС). Существует прямая зависимость между тяжестью нарушения ЦНС и степенью задержки развития плода. Кроме того, при синдроме задержки развития плода II–III степени число клеток головного мозга плода снижается на 20%. Таким образом, у новорожденного со значительной задержкой внутриутробного развития довольно часто встречаются церебральные нарушения (общая вялость, частое поверхностное дыхание, иногда с нарушением его частоты и ритма, приступы цианоза, брадикардия, приглушение сердечных тонов, систолический шум и др.). Следует также учитывать то, что дети, перенесшие внутриутробную гипотрофию, особенно тяжелой степени, отстают в развитии на протяжении всего школьного и раннего дошкольного возраста.
Синдром задержки развития плода может возникать на ранних сроках внутриутробного развития плода. Выделяют три варианта СЗРП. Первый вариант – гипотрофический, при котором клинически отмечается легкая степень, характеризующаяся умеренной потерей массы тела с учетом гестационного возраста при нормальной или сниженной длине тела. Размеры головки плода средние. Второй вариант СЗРП – гипопластический.
Клинически наблюдается СЗРП средней тяжести, при котором наблюдается дефицит массы и длины тела, дефицит размеров головки плода от 2 до 3 недель и более по сравнению с соответствующими параметрами
гестационного срока. Третий вариант СЗРП – диспла-стический. Клинически это тяжелая степень СЗРП, характеризующаяся снижением массы тела и уменьшением длины тела и окружности головки.
Новорожденным с врожденной гипотрофией показано проведение длительной патогенетической терапии, особенно эффективно проведение всех лечебно-профилактических мероприятий в первые три месяца после рождения, так как в этом случае наблюдаются наиболее благоприятные исходы. Так, дети с гипотрофией I степени при своевременной диагностике и правильном лечении выздоравливают в короткий срок (около 2–3 недель). Для лечения детей с гипотрофией II степени требуется от 4 до 6 недель, и прогноз для их жизни в настоящее время довольно благоприятный. При гипотрофии III степени прогноз является серьезным, в отличие от предыдущих лет, когда наблюдался весьма большой процент летальности среди детей с данной патологией.
В настоящее время этот показатель значительно снизился. У большинства детей с гипотрофией III степени при целенаправленном лечении удается добиться хороших результатов в течение 3–4 месяцев [1–4].
Цель исследования – провести мониторинг исходов беременности у пациентов с туберкулезом (tbc), провести оценку состояния новорожденных у беременных с туберкулезной инфекцией.
Материалы и методы
При выполнении настоящего исследования использованы истории родов женщин с заболеванием tbc различной локализации за период 2006–2013 гг. на базе специализированного межрайонного родильного дома № 4 Красноярска. Всего за этот период в роддоме № 4 находилось 210 беременных с tbc и с различными исходами родов (летальных исходов в родах у беременных с tbc за исследуемый период не было). Беременность в 133 случаях протекала с клиническими проявлениями ФПН – это 43 случая гипоксии плода, 31 случай СЗРП, 14 случаев СЗРП с гипоксией, при этом клинические проявления сопровождались маловодием и многоводием на уровне 22 и 4 случаев соответственно. В этой же группе просматривается увеличение количества осложнений беременности преэклампсией, аномалиями родовой деятельности, преждевременными родами на уровне 51, 16 и 28 случаев соответственно. У беременных с tbc имеется практически весь спектр экстрагенитальных патологий: анемия 1–3 степени, заболевания органов дыхания и ЖКТ, пиелонефрит, гепатит В и С, ВИЧ-инфекция. Общее количество экстрагенитальных патологий (244) приходится на 158 чел. Кроме того, общее количество заболеваний, передаваемых половым путем, в этой группе составляет 66 на 42 чел. Для сравнения исходов беременности сформирована контрольная группа из 210 беременных без tbc путем составления малой выборки. Контрольная группа формировалась среди беременных того же возраста, рожавших в том же родильном доме, в том же временном периоде.
В результате изучения историй родов разработана информационная система для автоматической обработки первичных данных о наличии и распределении экстрагенитальных патологий, ЗППП, у беременных с tbc. Для установления стохастической зависимости между наличием/отсутствием у беременных патологий и заболеваний и состоянием новорожденного использован коэффициент ассоциации и критерий согласия Пирсона.
Наличие стохастической зависимости между антропометрическим показателями новорожденного (рост и вес) устанавливали путем расчета коэффициента корреляции.
Результаты исследования
В основе патогенеза внутриутробной гипотрофии лежит снижение утилизации пищевых веществ с нарушением процессов переваривания, всасывания и усвоения их под воздействием различных факторов.
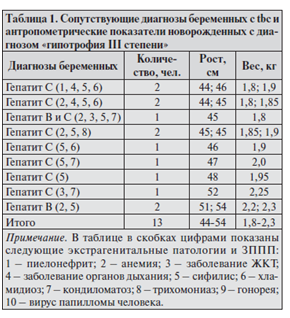
Как было отмечено выше, различают I, II и III степени тяжести гипотрофии. При гипотрофии III степени потеря массы тела составляет более 30 % от нормативной по возрасту. По нашим наблюдениям, при рождении ребенок внешне выглядит как скелет, обтянутый кожей, похожей на пергамент, с минимальной подкожной жировой клетчаткой. Кожные покровы бледные, сухие, конечности холодные. Кожа неэластичная. Слизистые оболочки бледные, на свет почти прозрачные. Основные показатели по наличию патологий и заболеваний у беременных, а также рост и вес новорожденных представлен в табл. 1–3.
При гипотрофии II степени потеря массы тела составляет 25–30 % по сравнению с возрастной нормой.
По нашим многолетним наблюдениям, подкожный жировой слой сохраняется только на лице и особенно тонкий на животе и конечностях. Как правило, у новорожденного рост снижен, аппетит плохой, ребенок раздражается и часто кричит без причин.
Информация об антропометрических показателях новорожденных с диагнозом «гипотрофия 2, 3 степени», на наш взгляд, требует проверки на наличие связи между ростом и весом. Общепринятым методом считается определение коэффициента корреляции, который служит как мерой тесноты связи, так и показателем, характеризующим степень приближения корреляционной зависимости между ростом и весом к линейной.
Расчетное значение коэффициента корреляции (r) в нашем случае равно 0,99, что свидетельствует о наличии функциональной связи между ростом и весом Гипотрофия I степени проявляется потерей массы тела не более чем на 20 % от долженствующей при рождении ребенка. Наши наблюдения показывают то, что у новорожденных этой степени гипотрофии кожные покровы и слизистые оболочки бледные, подкожный жировой слой уменьшается только на животе, понижаются тургор и эластичность тканей.
Исходы беременности, кратко представленные в табл. 1–3, имели место в период с 01.01.2006 по 31.12.2010. Выполнив медико-статистический анализ, в родильном доме № 4 пришли к выводу о том, что тенденция с поступлением беременных с tbc, гепатитом В и/или С, 2–4 экстрагенитальными патологиями, с несколькими ЗППП одновременно у одной беременной в ближайшие годы будет положительной. Поэтому, имея в организационной структуре родильного дома № 4 две женские консультации, было подготовлено решение при взятии на учет беременной с аналогичной «моделью пациента» направлять ее на стационарное лечение для профилактики ФПН по коду медицинской услуги С.242.11.15.076. Мы предложили для беременной с tbc и сопутствующими заболеваниями трехкратное пребывание (3 раза по 10 дней) в стационаре для профилактики ФПН: в первом триместре в 16–18 недель, во втором триместре в 22–24 недели, в третьем триместре в 32–34 недели. Перечень клинико-лабораторных и инструментальных исследований пациентов детально представлен в МЭС с кодом медицинской услуги С.242.11.15.076. новорожденного.
Далее кратко изложим содержание медицинской услуги по профилактике ФПН у пациентов, модель которых представлена выше. Количество дней – 10.
Возрастная группа – от 18 и старше. На каждом этапе оказания помощи предусмотрено лечение с круглосуточным пребыванием пациента в стационаре. Основным условием пребывания на каждом из этапов оговорено лечение и контроль за динамикой состояния плода.
В период с 2006 по 2010 г. у беременных с tbc и несколькими сопутствующими диагнозами установлены признаки внутриутробной гипоксии плода, недостаточный рост плода, аномалии плаценты, а также другие плацентарные нарушения, что объясняется практически в 100 % случаях наличием у беременной, кроме tbc, ряда сопутствующих заболеваний.
Медикаментозное обеспечение в схеме профилактики ФПН по коду медицинской услуги С.242.11.15.076 принято следующее: гексопреналин, дексаметазон и иммуноглобулин человека в течение трех дней. Диазепам, дипиридамол и эноксапарин-натрий в течение 10 дней. Мифепристон, натрий хлорид и динопростон в течение 2, 5 и 1 дней соответственно. Мы исключили из стандартного обеспечения мифепристон, динопростон, поскольку они используются при подготовке шейки матки к родам. Дополнительно мы добавили в медикаментозное обеспечение профилактики ФПН у беременных с гепатитами В и/или С следующие препараты, обладающие гепатопротективным действием, а также препарат для лечения внутриутробной гипоксии плода, которые могли бы дать положительный эффект в нашем случае.
Урсофальк оказывает холелитолитическое, гепатопротекторное и иммуномодулирующее действие, поэтому мы приняли решение о его применении при лечении хронического гепатита В и С, сопровождающегося холестазом.
Внутриутробная гипоксия плода во время беременности может спровоцировать зачастую такое серьезное осложнение, как респираторный дистресс-синдром новорожденного. Нам известно, что Цитофлавин при беременности стимулирует восстановление пораженных клеток, ограничивая зону ишемического повреждения тканей головного мозга малыша, поэтому нашим пациентам мы назначали внутривенное капельное введение Цитофлавина в условиях стационара при ярко выраженной гипоксии плода на фоне тяжелого поражения плаценты. Препарат Эссенциале форте Н использовался при токсических поражениях печени
на фоне применения химиотерапии у беременных с tbc во всех случаях наличия у них вирусных гепатитов В и С.
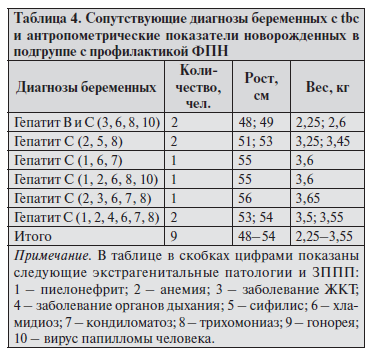
К критериям завершенности каждого из этапов относили прогрессирующую беременность, связанную с улучшением внутриутробного состояния плода. Основные результаты исходов беременности у пациентов с профилактикой ФПН по разработанной и реализованной схеме представлены в табл. 4.
Результаты анализа табл. 4 говорят о том, что в экспериментальной подгруппе в группе беременных с tbc из 9 случаев в 2 случаях имеет место исход с диагнозом новорожденного «гипотрофия 1 степени», исход с диагнозом новорожденного «гипотрофия 2 степени» у беременных с гепатитом В и С соответственно. Потеря массы тела новорожденного составила в первом случае 17 % от нормативной массы, а во втором – 28 %.
Предполагаемая связь между профилактикой ФПН у беременных с tbc и гепатитами В и С по разработанной схеме и ведением беременности у пациенток с аналогичными заболеваниями, но без профилактики ФПН и исходами родов (наличие/отсутствие у новорожденного диагноза «гипотрофия I, II, III степени») установлена путем расчета коэффициента ассоциации, определения критерия согласия Пирсона. Показатели связи рассчитывались по таблице четырех полей исходя из следующих положений: количество беременных с tbc, родивших детей с диагнозом «гипотрофия II, III степени» и не проходящих лечение по разработанной схеме (а), – 14 чел.; количество беременных с tbc, родивших детей с нормальной массой тела и не проходящих лечение по разработанной схеме (в), – 1 чел.; количество беременных с tbc, родивших детей с диагнозом «гипотрофия II степени» и пролеченных по разработанной схеме (с), – 1 чел.; количество беременных с tbc, родивших детей с нормальной массой тела и пролеченных по разработанной схеме (d), – 8 чел.
Уровень значимости б для медицинских расчетов принимаем равным 0,05. Рассчитав коэффициент Пирсона для этих показателей, получим его значение, равное 19,5. Поскольку рассчитанное нами ч2Факт >ч2Табл (19,5 > 3,84), то выдвинутая нулевая гипотеза о случайном распределении отвергается, т.е. распределение не случайно, значит, между лечением по разработанной схеме беременных с гепатитами и наличием/отсутствием диагноза у новорожденного «гипотрофия I–III степени» существует прямая стохастическая связь.
Для установленных значений таблицы коэффициент ассоциации равен 0,98, и поскольку установленный КАС > 0,5, то связь между лечением беременной по разработанной схеме и наличием/отсутствием диагноза у новорожденного «гипотрофия I–III степени» считается значительной и подтвержденной.
При появлении новорожденного замеряют его рост и взвешивают. Антропометрической нормой считается его вес в диапазоне 2,6–4,0 кг. Соотношение веса и роста новорожденного оценивают с применением индекса Кетле. Нормальным считается соотношение в диапазоне 60–70.
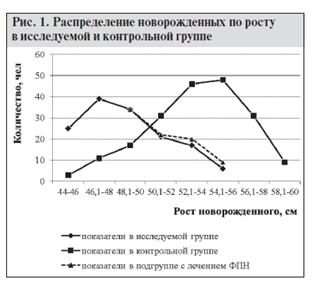
На очередном этапе наших исследований появилась необходимость сравнить антропометрические показатели новорожденных как в исследуемой, так и в контрольной группе. Результаты сравнительного анализа представлены графически на рис. 1, 2. В исследуемой группе все новорожденные с нормальной массой тела были условно разделены по росту на 6 подгрупп в диапазоне от 44 до 56 см. За центр распределения в исследуемой совокупности новорожденных принято значение 50 см.
Модальный интервал ограничен диапазоном 46–48 см. На графике наблюдается положительная асимметрия, т.е. в исследуемой группе беременных с tbc рост новорожденных с нормальной массой тела смещен влево от центра распределения. На графике на левой кривой показано пунктирной линией распределение новорожденных в исследуемой группе с учетом положительных результатов профилактики ФПН и родов у беременных с tbc и гепатитами В и С (табл. 4). В асимметрии распределения наблюдается следующее соотношение: количество новорожденных с ростом 44–49 см составляет 69 % против 31 % новорожденных с ростом 50–54 см.
Увеличение количества новорожденных в подгруппе с ростом 50–54 см за исследуемый период незначительно изменяет это соотношение на 3 %. Отдельной строкой оговорим перинатальные исходы в контрольной группе – это 1, 6 и 7 новорожденных с диагнозами «гипотрофия III, II и I степени» соответственно. В контрольной группе все новорожденные с нормальной массой тела (196 чел.) были также условно разделены по росту на 8 подгрупп в диапазоне от 44 до 60 см. За центр распределения в контрольной совокупности новорожденных принято значение 52 см.
Модальный интервал ограничен диапазоном 54–56 см. На графике наблюдается отрицательная асимметрия, т.е. в исследуемой группе беременных с tbc рост новорожденных с нормальной массой тела смещен вправо от центра распределения. В асимметрии распределения наблюдается следующее соотношение: количество новорожденных с ростом 44–51 см составляет 31,6 % против 68,4 % новорожденных с ростом 52–60 см. Увеличение количества новорожденных в контрольной подгруппе с ростом 51–60 см за исследуемый период объясняется отсутствием у беременных tbc, гепатитов В и С, а также экстрагенитальных патологий одновременно с ЗППП.
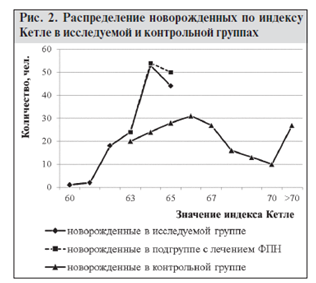
Вершины кривых на графике находятся на разных уровнях. Более низкая вершина кривой распределения новорожденных у пациентов исследуемой группы в сравнении с кривой распределения в контрольной группе примерно в тех же границах объясняется значительным удельным весом (29 %) новорожденных с диагнозом «гипотрофия I–III степени» в численности исследуемой группы. Значение индекса массы тела новорожденного, рассчитанного по формуле Кетле, имеет явно выраженную связь с наличием у беременных tbc, а также экстрагенитальных патологий и ЗППП (рис. 2).
Левая ветвь графика показывает распределение новорожденных в исследуемой группе по индексу Кетле в диапазоне 60–65. Структура распределения выглядит следующим образом: в диапазоне 60–61 находится 2,1 % новорожденных, в диапазонах 62–63 и 64–65 соответственно 29,6 и 68,3 % от численности новорожденных с нормальной массой тела.
Правая ветвь графика показывает распределение новорожденных в контрольной группе по индексу Кетле в диапазоне 63–80. Структура распределения выглядит следующим образом: в диапазоне 63–64 находится 22,4 % новорожденных, в диапазонах 65–66, 67–68 и 69–70 соответственно 30,2, 21,9 и 11,7 % от численности новорожденных с нормальной массой тела.
У новорожденных контрольной группы была выделена отдельной строкой подгруппа с индексом более 70, которая насчитывает 27 (13,8 %) новорожденных, рост которых находится в диапазоне 56–60 см.
Заключение
Результаты исследований, в ходе которых установлены количество и тяжесть исходов родов у беременных с tbc в Красноярском крае, говорят о том, что практически у всех новорожденных от женщин с сопутствующими экстрагенитальными патологиями (гепатит В и/или С, анемия, пиелонефрит и др.), а также с ЗППП, у новорожденных имеют место тяжелые перинатальные исходы, такие как «гипотрофия II–III степени» в 96 % случаев. Кроме того, у беременных с tbc и с другими экстрагенитальными патологиями (заболевание ЖКТ, Рис. 2. Распределение новорожденных по индексу Кетле в исследуемой и контрольной группах органов дыхания, анемия), но с отсутствием гепатитов имеют место менее тяжелые перинатальные исходы, в нашем случае – «гипотрофия I степени» у 8 % новорожденных. Снизить тяжесть перинатальных исходов родов у беременных с tbc и гепатитами В и/или С позволяет разработанная и реализованная нами схема профилактики ФПН с учетом сопутствующих заболеваний. Применение разработанной схемы профилактики ФПН в родильном доме № 4 Красноярска позволило на 95 % снизить численность новорожденных с диагнозом «гипотрофия II–III степени» у пациентов с tbc и одновременным наличием экстрагенитальных патологий и ЗППП и одновременно увеличить количество новорожденных с нормальными антропометрическими показателями.
Литература
- Печкуров Д.В., Гильмиярова Ф.Н., Захарова Л.И., Липатова Е.С. Клинические аспекты метаболических нарушений у детей с гипотрофией // Практическая медицина. – 2009. – № 7 (39). – С. 105–108.
- Володина H.A., Крышковец Д.В., Липатова Е.С., Балдина О.Ю. Внутриутробные инфекции как фактор, влияющий на формирование задержки внутриутробного развития // Педиатрия. – 2007. – С. 50–51.
- Липатова Е.С., Печкуров Д.В., Володина H.A. Оценка состояния здоровья детей раннего возраста с гипотрофией // Материалы II российского форума «Здоровье детей: профилактика социально-значимых заболеваний». – М. – СПб., 2008. – С. 154.
- Липатова Е.С. Диагностика и коррекция нарушений белково-липидного обмена при гипотрофии у детей раннего возраста // Сборник материалов региональной конференции дипломированных специалистов
«Молодые ученые – медицине». – Самара, 2009. – С. 264–270.
Источник: журнал «Земский Врач» № 3–4 (24)-2014












Комментировать