Черепно-мозговая травма. Посттравматический синдром и его последствия.
Котова О.В.
Черепно–мозговая травма (ЧМТ) является важнейшей медико–социальной проблемой, так как сопряжена со значительными распространенностью, медицинскими, социальными и экономическими последствиями, и эти последствия далеко не всегда коррелирует с тяжестью травмы.
По данным официальной статистики состояния здоровья населения России, травма вышла на второе место по распространенности, уступая лишь сердечно–сосудистым заболеваниям. Распространенность ЧМТ в России и странах СНГ составляет 4 случая на 1000 населения. У мужчин в возрасте 20–39 лет ЧМТ встречается в 2–3 раза чаще, чем у женщин. По данным ВОЗ, за последнее десятилетие отмечается устойчивый рост (до 2% в год) частоты повреждений головного мозга (ГМ). В структуре ЧМТ доминирует сотрясение ГМ – 81–90%, ушибы ГМ составляют 5–12%, его сдавление – 1–9% случаев. К последствиям перенесенных ЧМТ относят целый ряд неврологических и психических расстройств, которые можно обнаружить через 2–10 лет после травмы у 90% пациентов. Данные расстройства обычно определяют социальную дезадаптацию больных, приводя зачастую к временной утрате трудоспособности, нередко переходящей в стойкую утрату трудоспособности [1–2].
Как отмечалось ранее, значительный удельный вес имеет легкая ЧМТ – сотрясение и ушиб ГМ легкой степени. Прогноз при сотрясении и ушибе мозга легкой степени обычно благоприятный (при условии соблюдения пострадавшим рекомендованного режима и лечения). Практическое выздоровление или стойкая компенсация наблюдаются приблизительно у 30% больных с последствиями ЧМТ. У 15% пациентов имеющиеся нарушения функций после легкой травмы проявляются в основном посткоммоционным синдромом. Согласно другим данным прогрессирующее нарастание патологических явлений при легкой ЧМТ наблюдается у 50% пострадавших [3].
Сотрясение мозга (одна из наиболее частых форм легкой ЧМТ) клинически характеризуется триадой симптомов: потерей сознания, тошнотой или рвотой, ретро–, кон– или антероградной амнезией на короткий период времени. Очаговой неврологической симптоматики нет. Сразу после восстановления сознания характерны жалобы на головную боль, головокружение, слабость, шум в ушах [3–5].
В ответ на повреждение мозга при ЧМТ возникают нарушения мозгового кровообращения, ликвороциркуляции, проницаемости гематоэнцефалического барьера. Безусловно, при разной степени тяжести ЧМТ, выраженность патологических изменений в мозге различна. Вследствие избыточного обводнения клеток головного мозга и межклеточного пространства развивается отек и набухание мозга, что вместе с другими патологическими реакциями обусловливает повышение внутричерепного давления. Развертываются процессы смещения и сдавления мозга. Это, в свою очередь, вызывает дальнейшее ухудшение кровообращения, метаболизма и функциональной активности мозга. Неблагоприятным вторичным фактором поражения мозга является его гипоксия вследствие нарушения дыхания или кровообращения [6].
В Международной классификации болезней 10–го пересмотра (МКБ–10) состояния, возникающие после ЧМТ, обозначены термином «посткоммоционный (или постконтузионный) синдром»;, что указывает на наличие когнитивных, эмоциональных и поведенческих нарушений. Другие авторы предлагают для обозначения этого состояния следующие термины: «посттравматический синдром», «последствия ЧМТ», «травматическая болезнь ГМ» или «травматическая энцефалопатия».
Посттравматический синдром – это симптомокомплекс, включающий в себя головокружение, головную боль, трудности концентрации внимания, нервозность, нарушения сна и личностные расстройства.
Среди клинических проявлений головная боль является одним из наиболее постоянных симптомов во все периоды ЧМТ, причем лишь у части пациентов прослеживается определенная корреляция между тяжестью травмы и интенсивностью головной боли. Посттравматическая головная боль (ПГБ) парадоксально наиболее тяжела и чаще встречается после легких травм ГМ – в 89–92% случаев.
Факторы, определяющие плохой прогноз в отношении ПГБ:
- женщины более предрасположены к развитию посттравматической головной боли,
- у лиц старшего возраста восстановление проходит медленнее, и чаще развиваются остаточные явления,
- механические факторы (положение головы во время травмы – наклон или ротация) повышают риск развития головной боли в посттравматическом периоде.
Показано, что при более тяжелых травмах ПГБ отмечаются реже, а во многих случаях легких травм не всегда удается установить временную причинную связь между травмой и развившейся головной болью. Имеют значение и рентные установки, как фактора, способствующего хронизации ПГБ. Показано, что в странах, где пострадавшие в автомобильных авариях получают денежную компенсацию, частота ПГБ ниже [7].
Различают острую и хроническую ПГБ (ХПГБ). ПГБ, которая продолжается более двух месяцев, считается хронической. Как правило, частота и интенсивность ХПГБ не имеют четкой корреляции с тяжестью травмы, продолжительностью утраты сознания, амнезии, изменениями на ЭЭГ.
Структура ХПГБ у лиц, перенесших легкую ЧМТ, неоднородна. Преобладает ХПГБ напряжения (ХПГБН), реже встречается мигрень, посттравматическая цервикогенная головная боль (ПЦГБ) и комбинированный тип – сочетание ХПГБН с мигренью или ПЦГБ. Редкие варианты ХПГБ – посттравматическая кластерная и невралгическая боль. Важное значение имеет временная динамика ПГБ: чем больше времени прошло с момента травмы, тем меньше выражена ПГБ. Исключением являются ПГБ при субарахноидальном кровоизлиянии, гематоме. Хотя в большинстве случаев улучшение наступает между 6 и 12–м месяцами, многие пациенты имеют перманентную головную боль, с годами даже усиливающуюся.
В патогенезе острой ПГБ есть влияние как органических, так и психогенных факторов. К первым следует отнести сосудистые, ликвородинамические нарушения, травматическое повреждение мягких тканей головы, а при сочетанной краниоцервикальной травме – мышечно–скелетной системы шеи; ко вторым – психотравмирующую ситуацию, связанную с госпитализацией, проведением диагностических и лечебных мероприятий; тревожное ожидание и опасение появления «тяжелого осложнения».
Важное значение имеет эмоциональный стресс, который больной испытывает в связи с травмой. У пациентов с ХПГБ нередко имеют место особые обстоятельства травмы, несущие угрозу для жизни (криминальные, падение с большой высоты, транспортные), сами по себе порождающие развитие тревожно–депрессивных расстройств [8].
Течение легкой ЧМТ и полноценность посттравматической адаптации в определенной степени зависят от выраженности психо–вегето–соматической дизрегуляции в остром периоде. В формировании психовегетативного синдрома и ХПГБ играет роль травматическое воздействие на лимбико– ретикулярный комплекс, который наиболее подвержен ультраструктурным и микроваскулярным повреждениям при легкой ЧМТ. Большое значение имеет диффузное аксональное повреждение, которое приводит к обратимому разобщению коры, подкорковых структур и ствола мозга, нарушению функций интегративных структур, участвующих в формировании «болевого поведения».
Соотношение роли органических и психосоциальных факторов в патогенезе ПГБ с течением времени меняется: чем больше времени проходит с момента травмы, тем большее влияние приобретают психологические, социальные и ятрогенные факторы.
Ятрогения – это прежде всего неадекватное лечение в остром периоде: длительное стационарное лечение при отсутствии объективных показаний; необоснованная дегидратационная терапия, недостаточное использование сосудисто–ноотропных средств; несоблюдение постельного режима или его неоправданная длительность, высказывание при больном опасений о «грозных» последствиях ЧМТ.
Важную роль в посттравматической адаптации играют неблагоприятные биологические и психо– социальные факторы преморбида. В частности, среди больных с ХПГБ часто встречаются «болевые семьи» (больные с хронической головной болью среди близких родственников, постоянное обсуждение в семье болевых проблем и др.).
Несомненно, в хронизации ПГБ играет роль личность пострадавшего. Именно особенности личности определяют эмоциональную реакцию человека на боль, его болевое поведение, способность переносить и преодолевать боль. У больных с ХПГБ часто выявляют различные акцентуации характера, особенно эпилептоидного, неустойчивого, психастенического типов. Особенно склонны к хроническим болевым синдромам ипохондрические, демонстративные, депрессивные, зависимые, агрессивные личности.
Таким образом, механизмы развития ХПГБ не имеют принципиальных отличий от патогенеза нетравматических цефалгий, ЧМТ служит неспецифическим провоцирующим моментом в развитии ХПГБ, вызывающим декомпенсацию имевшихся нарушений, усиливает дезинтеграцию неспецифических систем, приводит к развитию психовегетативного синдрома, тревожно–депрессивных расстройств, нарушению деятельности ноцицептивных– антиноцицептивных систем и определяет выбор «болевого» органа. Неблагоприятная посттравматическая ситуация (ятрогения, психотравмы, семейно–культурологические факторы) способствуют закреплению ригидных тревожных поведенческих стереотипов и формированию «болевой личности».
Клинически ХПГБН характеризуется, как давящая, сжимающая по типу «каски», «тесной шапки»; средняя по интенсивности (по визуально– аналоговой шкале 5–6 баллов); чаще она начинается постепенно, продолжаясь целый день либо часть дня (обычно во второй половине). Локализация боли двухсторонняя, хотя может быть локальное преобладание, чаще соответствовавшее месту приложения травмирующей силы. Из сопровождающих симптомов больные с ХПГБН отмечают чувство давления на глазные яблоки, дурноту, повышенную чувствительность к громкому звуку и/или яркому свету. Головные боли могут сочетаться с другими алгическими синдромами: кардиалгиями, абдоминалгиями (не связанными с приемом пищи), дорсалгиями, болями в ногах при отсутствии объективных изменений в соответствующих зонах. Ведущими провоцирующими факторами при ХПГБН служат умственное и эмоциональное напряжение, психотравмирующие ситуации (стресс, волнение, ожидание, опасение, тревога), утомление глаз, позное перенапряжение, шум, свет, недостаток сна, перемена погоды. Боль никогда не возникает во время ночного сна; как правило, не усиливается при обычной физической нагрузке. У части больных с ХПГБН пальпаторно можно определить симметричный гипертонус и болезненность перикраниальных и шейных мышц.
Часто ХПГБН сопровождается астеническими, тревожно–депрессивными и ипохондрическими расстройствами. У таких пациентов можно обнаружить снижение степени самоконтроля, избыточное переживание боли, эмоциональную лабильность, нарушения сна (затрудненное засыпание; поверхностный сон с беспричинными или от незначительного шума пробуждениями; отсутствие ощущения бодрости после ночного сна; устрашающие, кошмарные, цветные сновидения; сноговорение). В когнитивной сфере имеет место снижение концентрации внимания и объема памяти [9–11].
Психопатологические синдромы относятся к частым последствиям ЧМТ. Среди посттравматических психических дисфункций преобладают синдромы пограничного уровня – астенические, неврозоподобные, психопатоподобные. В отдаленном периоде ЧМТ легкие психические дисфункции можно обнаружить у больных, преморбид которых характеризуется гармоничным развитием личности, но у таких пациентов чаще всего с течением времени происходит регресс данной симптоматики. У акцентуированных личностей (главным образом эпилептовидного и истерического круга), напротив, подобная динамика наблюдается гораздо реже, что является причиной социальной и трудовой дезадаптации, особенно в течение первых лет после ЧМТ. У этой категории больных астенические состояния имеют более тяжелое течение за счет наличия эмоциональной неустойчивости, повышенной тревожности, частых аффективных пароксизмов гнева, злобы, внутренней напряженности, несдержанности и взрывчатости, спонтанных колебаний настроения.
Вегетативные расстройства у перенесших ЧМТ больных представлены различными клиническими вариантами. Это связано с частым поражением гипоталамуса, ретикулярной формации мозгового ствола, неспецифических структур лобно– базальных и височно–медиобазальных отделов мозга, т.е. различных звеньев лимбической системы.
Вегетативные дизрегуляции обычно представлены психовегетативным синдромом. Характерны периодические подъемы артериального давления, синусовая тахикардия, брадикардия; нарушения терморегуляции (субфебрилитет, термоасимметрии, изменения терморегуляционных рефлексов), реже – обменно–эндокринные нарушения (гипо– или аменорея, импотенция, изменение углеводного, водно–солевого и жирового обмена). Больной предъявляет большое количество жалоб, среди которых цефалгия, хроническая утомляемость, многообразные чувствительные расстройства (парестезии, соматалгии, сенестопатии) [3–4].
Синдром вегетативной дисфункции является общим для всех форм последствий ЧМТ. В связи с этим ряд авторов предлагают все разнообразные клинические формы последствий легких закрытых ЧМТ распределить на 3 основные группы [12–14]:
• синдром вегетативной дисфункции с отсутствием симптомов органического поражения нервной системы;
• синдром вегетативной дисфункции с рассеянной органической неврологической симптоматикой;
• синдром вегетативной дисфункции с развитием очагового синдрома в виде преимущественного поражения отдельных структур ГМ.
Таким образом, при ЧМТ важным является правильно организованное лечение пациентов, как в остром, так и в отдаленном периодах. Одно из ведущих мест в лечении занимает медикаментозная терапия, направленная на предотвращение гипоксии мозга, улучшение обменных процессов, восстановление активной умственной деятельности, нормализацию эмоциональных и вегетативных проявлений. В конечном итоге правильно подобранная терапия определяет исход заболевания и риск хронизации патологических процессов после ЧМТ.
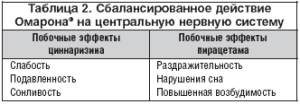
Для нормализации общего функционального состояния центральной нервной системы, компенсации нарушенных мозговых функций и повышения процессов нейропластичности после ЧМТ применяют вазоактивные (винпоцетин, ницерголин, циннаризин и др.) и ноотропные (пирацетам, пиритинол, ГАМК и др.) препараты, которые следует сочетать; назначается данная терапия повторяющимися 2–месячными курсами (с интервалами 2–3 месяца).
Эту базисную терапию целесообразно дополнять средствами, влияющими на тканевый обмен (антиоксидантная терапия), аминокислотами (церебролизин, глутаминовая кислота и др.), антихолинэстеразными препаратами.
Омарон®, в одной таблетке которого содержится пирацетам (400 мг) и циннаризин (25 мг), благодаря выгодному сочетанию компонентов отличается от монокомпонетных препаратов тем, что обладает двойным механизмом действия: пирацетам обеспечивает ноотропное, а циннаризин – сосудистое действие. В конечном итоге комбинация пирацетама с циннаризином потенцирует обеспечение мозга кислородом (табл. 1).
Пирацетам обладает нейропротективными, антитромботическими и реологическими эффектами. Взаимодействие его молекулы с фосфолипидами мембран и восстановление текучести клеточных мембран объясняет эффективность пирацетама при чрезвычайно широком спектре заболеваний – от деменции и головокружения до миоклонуса и инсульта.
Циннаризин, помимо сосудорасширяющего эффекта, влияет на вязкость крови благодаря повышению эластичности мембран эритроцитов и их способности к деформации.
Режим дозирования Омарона: 1–2 таблетки 3 раза в сутки в течение 6–12 недель. Препарат хорошо переносится, безопасность его компонентов была неоднократно протестирована.
Показано, что компоненты Омарона нивелируют побочные эффекты друг друга на уровне центральной нервной системы (табл. 2).
В комплексную терапию закрытой ЧМТ по показаниям необходимо включать психотропные, миорелаксантные, вегетотропные средства, нестероидные противовоспалительные препараты.
Восстановительное лечение наряду с медикаментозной терапией включает методы лечебной физкультуры, физиотерапию, биомеханотерапию, рефлексотерапию, бальнеотерапию, а также занятия с логопедом, психологом, психотерапевтом [2–3].
Литература
1. Лихтерман Л.Б. Принципы современной периодизации течения черепно–мозговой травмы. Вопр. Нейрохир. 1999;5:53–59.
2. Бойко А.Н., Батышева Т.Т. и др. Черепномозговая травма. Consilium medicum/ 2007;9(8):5–10
3. Штульман Д.Р., Левин О.Л. Легкая череп номозговая травма. Неврол. журн. 1999; 4 (1): 55–9.
4. Одинак М.М., Хилько В.А., ЕмельяновА.Ю.Закрытые травмы головного и спинного мозга. Руководство для врачей. Под ред. Г.А.Акимова, М.М. Одинака. СПб., 2000; 513–6.
5. Gollaher K, High W, Sherer M. Prediction of employment outcome one to three years follow ingbrain injury. Brain Injury 1998; 12 (4): 255–63.
6. Коновалов А.Н., Лихтерман Л.Б., Потапов А.А.Нейротравматология: Справочник. М., 1994.
7. Международная классификация головных болей (полная русскоязычная версия). Международное общество головной боли, 2003.
8. Hawley C. Management of minor head injury in adults. Emerg Nurse. 2010 Nov;18(7):20–4
9. Вейн А.М., Колосова О.А., Яковлев Н.А., Каримов Т.К. Головная боль (классификация, клиника, диагностика, лечение). – М. – 1994. – 286 с.
10. О.В. Воробьева, А.М. Вейн. Посттравматические головные боли. // Сonsilium medicum. –1999. – т. 1. – № 2. – с. 73–75.
11. Packard R.C. Posttraumatic headache. // Semin.–Neurol. – 1994. – vol. 14. – № 1. – p.40 – 45.
12. Вегетативные расстройства: Клиника, ле чение, диагностика. Под ред. А.М.Вейна. М., 1998.
13. Крылов И.К., Фалина Н.С., Зянгирова З.И. Клинико–физиологическая характеристи ка больных с травматическим поражением головного мозга в отдаленном периоде. Казанск. мед.журн. 1991; 45–7.
14. Макаров А.Ю. Последствия черепно–мозговой травмы и их классификация. Неврол. журн. 2001; 6 (2): 38–41




Комментировать