Приходько Виктория Юрьевна — доктор медицинских наук, профессор кафедры терапии и гериатрии Национальной медицинской академии последипломного образования им. П.Л. Шупика, Киев
В последние годы мы все чаще говорим о «кардиоваскулярном риске», который позволяет прогнозировать вероятность смерти от сердечно-сосудистых осложнений и в некоторой мере судить о состоянии пациента на момент осмотра.
Определенный уровень риска развития фатальных сердечно-сосудистых осложнений присутствует у «практически здоровых» людей. То есть в медицинском представлении эти лица не являются практически здоровыми. У них присутствуют те или иные нарушения регуляции (повышение артериального давления (АД)), липидного обмена (дислипидемия, ожирение), углеводного обмена (инсулинорезистентность, нарушение толерантности к углеводам). Но все эти нарушения (кроме ожирения) не являются явными; для их выявления необходимы специальные исследования (тест толерантности к углеводам, определение уровня инсулина с расчетом индекса HOMA, суточное мониторирование АД для выявления его ночного повышения, дуплексное сканирование сосудов шеи и головы и др.). Поэтому в клиническую практику внедряются шкалы, включающие небольшое количество легко определяемых показателей.
Так, для определения степени риска у пациентов без наличия сердечно-сосудистых заболеваний (ССЗ) используют специальную систему количественной оценки степени риска летального исхода вследствие ССЗ в течение ближайших 10 лет — SCORE (Systemic Coronary Risk Evaluation). Учитывают следующие факторы риска: пол, возраст, курение, систолическое АД и уровень общего холестерина. При очень высоком риске смерти от ССЗ в течение ближайших 10 лет показатель SCORE составляет >10%, при высоком — 5–9%, умеренном — 1–4%, низком — <1%. В плане организации профилактических мероприятий наибольшее внимание следует уделять пациентам высокого и очень высокого риска (≥5%).
У практического врача возникает закономерный вопрос: безусловно, предотвратить фатальное сердечно-сосудистое событие чрезвычайно важно, но не менее важно предотвратить и возможное нефатальное осложнение. Как рассчитать его вероятность? Европейское общество кардиологов (European Society of Cardiology — ESC) считает, что при оценке риска в качестве конечной точки целесообразнее использовать сердечно-сосудистую смертность, критерием высокого риска которой является вероятность смерти от ССЗ ≥5% (а не ≥20% для суммарного риска коронарных осложнений, как ранее). Указанный порог достаточен для идентификации пациентов высокого риска развития нефатальных осложнений. То есть, определив 5% риск смерти в течение ближайших 10 лет, мы можем предположить, что вероятность сердечно-сосудистого осложнения превысит 20%. Поэтому, применяя стратегию профилактики, мы сможем не только сохранить жизнь пациенту, но и улучшить ее качество.
Отметим, что SCORE используется для оценки риска у лиц без наличия ССЗ. А как будут отражаться на риске перенесенные события, после которых больной полностью восстановился и порой забывает рассказать о них врачу? Мы сталкиваемся с ситуациями, когда лишь при тщательном опросе через несколько дней работы с врачом пациент вспоминает о перенесенном 10 лет назад мелкоочаговом инфаркте миокарда (ИМ) или транзиторной ишемической атаке, произошедшей 5 лет назад на фоне значительного психоэмоционального стресса.
Не всегда врач-терапевт обращает внимание на состояние артерий нижних конечностей, и, тем более, не направляет больного на допплерографическое исследование. Тем не менее, наличие выраженного атеросклероза сосудов нижних конечностей влияет на прогноз у такого пациента.
В отношении выявляемости хронических форм ишемической болезни сердца (ИБС) тоже существуют определенные сложности. Если стенокардию можно идентифицировать по характерному болевому синдрому, то как установить эпизоды безболевой ишемии миокарда без проведения холтеровского мониторирования?
Порой мы принимаем больных с клинически невыраженной патологией за лиц без наличия ССЗ. Можно заключить, что стратификация риска на сегодняшний день является проблемой не классификаций и шкал, а тщательного клинического обследования пациента.
Тем не менее, SCORE позволяет проводить скрининг для выявления наиболее «рискованных» групп и последующей профилактической работы с ними. На сегодняшний день шкала модифицирована для стран с невысоким и высоким кардиоваскулярным риском (к последним относится Украина) в зависимости от уровня липопротеидов высокой плотности (ЛПВП) (чем он ниже, тем выше риск при прочих равных показателях). Эти модификации представлены в Европейских рекомендациях по профилактике кардиоваскулярных заболеваний в клинической практике (2012), Рекомендациях Ассоциации кардиологов Украины по дислипидемиям (2011), поэтому мы приведем лишь базовую шкалу.
Кто же относится к группе высокого риска по SCORE?
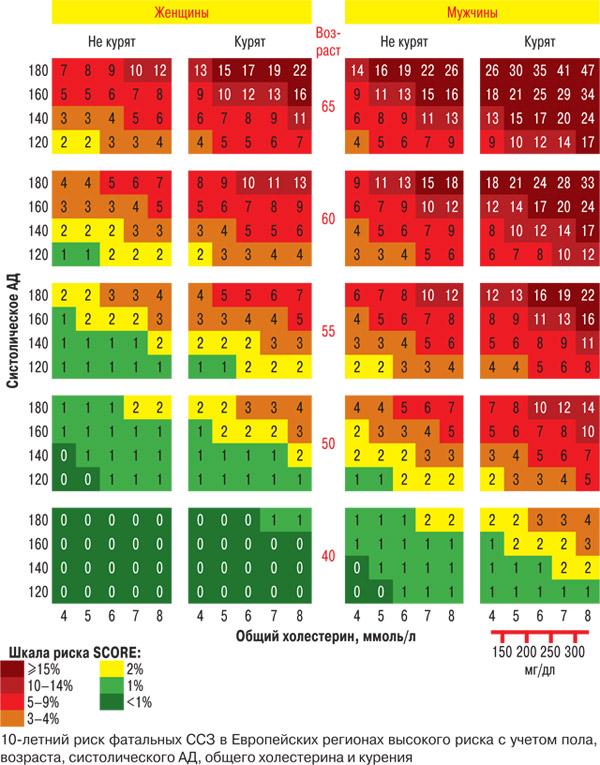
Начнем с того, что чем старше пациент, тем выше риск: мужчины в возрасте старше 65 лет даже при нормальных уровне АД и значении общего холестерина практически повсеместно относятся к высокому риску. Это популяционная закономерность, ведь во всем мире продолжительность жизни мужчин меньше, чем у женщин, а в Украине средняя продолжительность жизни мужчин не превышает 63 года. С женщинами ситуация лучше, но и у них возраст является самым значимым фактором прироста риска (количество красных ячеек на рис. 1 четко коррелирует с возрастом). Женщины в возрасте старше 65 лет при наличии повышенного АД относятся к группе высокого риска практически независимо от статуса курения и уровня общего холестерина.
Рис. 1
В более молодом возрасте риск определяется сочетанием 3 факторов — курения (курящие мужчины в 55–60 лет имеют высокий риск сердечно-сосудистой смерти даже при нормальных значениях АД и общего холестерина), наличия артериальной гипертензии (АГ) и уровня общего холестерина.
Отметим отсутствие высокого риска у некурящих женщин в возрасте до 55 лет даже при высоких значениях АД (до 180 мм рт. ст.) и общего холестерина (8 ммоль/л).
Можно ли успокоить 50-летнюю женщину, страдающую ожирением, гипертонической болезнью и имеющую высокие значения общего холестерина и триглицеридов тем, что риск смерти в течение ближайших 10 лет у нее низок? Каждый клиницист подтвердит, что риск возникновения сердечно-сосудистых осложнений у такой женщины довольно высок. По шкале стратификации риска, согласно Рекомендациям ESC по диагностике и лечению артериальной гипертензии (2009), он окажется высоким. Это подчеркивает несовершенство и ограниченность наших возможностей в оценке сердечно-сосудистого риска.
Количество оцениваемых факторов риска в шкале стратификации риска значительно больше, чем в шкале SCORE. Кроме того, следует принимать во внимание наличие субклинических поражений органов-мишеней, которые с большой вероятностью будут присутствовать при стойком повышении АД, учитываемом SCORE (табл. 1). Трудно представить себе пациента с повышенным АД без поражения 2–3 органов-мишеней и наличия 2–3 факторов риска, что позволяет отнести такого человека к группе высокого риска. Так, согласно шкале, пациент с уровнем АД до 139/89 мм рт. ст. и наличием ≥3 факторов риска или поражения органов-мишеней приравнивается по прогнозу к пациенту с уровнем АД 180/110 мм рт. ст. без наличия факторов риска. Но и в этом случае для выявления факторов риска и субклинических поражений органов-мишеней необходимо проведение скринингового обследования пациента (липидограмма, эхокардиография, допплерография сосудов шеи, анализ мочи на наличие микроальбуминурии и др.).
Таблица 1. Кардиоваскулярный риск у пациентов с различным уровнем АД
| Другие факторы риска | АД, мм рт. ст. | ||||
| нормальное (120–129/80–84) | высокое нормальное (130–139/85–89) | АГ 1-й степени (140–159/90–99) | АГ 2-й степени (160–179/100–109) | АГ 3-й степени (≥180/≥110) | |
| Отсутствуют | Отсутствует дополнительный риск | Отсутствует дополнительный риск | Небольшой дополнительный риск | Средний риск | Высокий риск |
| 1–2 фактора риска | Небольшой дополнительный риск | Небольшой дополнительный риск | Средний риск | Средний риск | Очень высокий риск |
| ≥3 факторов риска или поражение органов-мишеней или наличие сахарного диабета (СД) | Средний риск | Высокий риск | Высокий риск | Высокий риск | Очень высокий риск |
| Отягчающие клинические факторы | Высокий риск | Очень высокий риск | Очень высокий риск | Очень высокий риск | Очень высокий риск |
В Украине, по данным Национального научного центра «Институт кардиологии имени академика Н.Д. Стражеско» НАМН Украины, количество лиц без наличия факторов сердечно-сосудистого риска составляет лишь 15,3%, с 1 фактором риска — 33,9%, 2 — 28,2%, ≥3 — 22,6% (Коваленко В.Н. и соавт., 2007).
Наиболее распространенные факторы риска ССЗ
- Уровни систолического и диастолического АД
- Уровень пульсового АД (у лиц пожилого возраста)
- Возраст старше 55 лет для мужчин и старше 65 лет — для женщин
- Курение
- Дислипидемия (уровень общего холестерина >5,0 ммоль/л (>190 мг/дл) или холестерина липопротеидов низкой плотности (ЛПНП) >3,0 ммоль/л (>115 мг/дл); холестерина ЛПВП у мужчин <1,0 ммоль/л (<40 мг/дл), у женщин — <1,2 ммоль/л (<46 мг/дл); триглицеридов — >1,7 ммоль/л (>150 мг/дл)
- Уровень глюкозы крови натощак 5,6–6,9 ммоль/л (102–125 мг/дл)
- Нарушение толерантности к углеводам
- Абдоминальное ожирение (окружность талии >102 см у мужчин, >88 см — у женщин)
- Семейный анамнез раннего развития ССЗ (у мужчин — ранее 55 лет, у женщин — ранее 65 лет).
Субклинические поражения органов-мишеней
- Гипертрофия левого желудочка по данным электрокардиографии: Sokolow-Lyon >38 мм, Cornell >2440 мм · мс или
- Гипертрофия левого желудочка по данным эхокардиографии: индекс массы миокарда левого желудочка >125 г/м2 у мужчин, >110 г/м2 — у женщин
- Утолщение комплекса интима — медиа сонной артерии >0,9 мм или наличие атеросклеротической бляшки
- Увеличение скорости проведения пульсовой волны «сонная артерия — бедренная артерия» >12 м/с
- Незначительное повышение уровня креатинина плазмы крови (у мужчин 115–133 мкмоль/л, у женщин — 107–124 мкмоль/л)
- Снижение скорости клубочковой фильтрации <60 мл/мин
- Микроальбуминурия 30–300 мг/сут.
К пациентам высокого риска относятся и лица с различными ССЗ с наличием следующих отягчающих клинических факторов.
Отягчающие клинические факторы
- Цереброваскулярное заболевание (ишемический инсульт, транзиторная ишемическая атака, церебральные геморрагии)
- ССЗ (ИМ, стенокардия, коронарная реваскуляризация, сердечная недостаточность)
- Заболевание почек (диабетическая нефропатия, хроническая почечная недостаточнсть (креатинин плазмы крови >133 мкмоль/л у мужчин, >124 мкмоль/л — у женщин), протеинурия >300 мг/сут)
- Заболевания периферических сосудов
- Тяжелая ретинопатия (геморрагии и экссудаты, отек диска зрительного нерва).
Для выявления таких лиц в реальной клинической практике в Российской Федерации осуществлена программа ОСКАР-2006, в которой приняли участие 235 врачей из 36 городов Российской Федерации, включены 7098 пациентов (3673 (51,8%) мужчины и 3425 (48,2%) женщин) в возрасте 25–75 лет с наличием в анамнезе ИМ и/или операции реваскуляризации миокарда и/или стабильной стенокардии, СД, заболевания периферических артерий, высокого сердечно-сосудистого риска. Определяли социально-демографические, антропологические, клинические и некоторые лабораторные характеристики. Установлено, что >50% мужчин и 8,8% женщин являлись курильщиками, у 83,4% пациентов отмечен повышенный уровень АД, у >70% — нарушения липидного обмена, у 20% — СД. Таким образом, у 97,4% больных присутствовал хотя бы 1 фактор риска. ИБС диагностирована почти у 80% пациентов, преимущественно у мужчин. В анамнезе последних более чем в 2 раза чаще присутствовал ИМ. К началу исследования 6% больных перенесли мозговой инсульт. Атеросклероз периферических артерий отмечен у каждого пятого пациента (Шальнова С.А., Деев А.Д., 2006).
Определенное и довольно значимое место в концепции сердечно-сосудистого риска занимает метаболический синдром — комплекс метаболических, гормональных и клинических нарушений, являющихся факторами риска развития ССЗ, в основе которых лежит инсулинорезистентность и компенсаторная гиперинсулинемия. В настоящее время признаки метаболического синдрома отмечают у 10–25% населения экономически развитых стран.
Обсуждение стратегий профилактики у пациентов высокого риска позволило С.Ю. Марцевичу и соавторам (2008) выделить группы, которым в первую очередь показана профилактика сердечно-сосудистых осложнений: больным ССЗ и лицам, относящимся к группе высокого риска их развития:
- Пациенты с атеросклерозом коронарных, периферических и церебральных сосудов.
- Пациенты группы высокого риска развития ССЗ, связанных с атеросклерозом:
- Близкие родственники пациентов, у которых атеросклеротические заболевания проявились в молодом возрасте, а также пациентов, относящихся к группе очень высокого риска.
- множественные факторы риска, определяющие вероятность смерти от ССЗ ≥5% в течение 10 лет (или при экстраполяции на 60-летний возраст);
- резко повышенный уровень одного фактора риска: общий холестерин ≥8 ммоль/л (320 мг/дл), холестерин ЛПНП ≥6 ммоль/л (240 мг/дл), АД ≥180/110 мм рт. ст.;
- СД 1-го или 2-го типа с микроальбуминурией.
В Рекомендациях Ассоциации кардиологов Украины по дислипидемиям (2011) приведена такая схема для отнесения больного к группе высокого риска:
Очень высокий риск
- Пациенты с установленным ССЗ
- Пациенты с СД 2-го типа и микроальбуминурией
- Пациенты с СД 1-го типа и микроальбуминурией
- Пациенты с хронической болезнью почек (скорость клубочковой фильтрации <60 мл/мин)
- Расчетный риск по SCORE на 10 лет ≥10%.
Высокий риск
- Лица с очень высокими показателями только одного фактора риска: уровень общего холестерина >8 ммоль/л, холестерина ЛПНП >6 ммоль/л, АД >180/110 мм рт. ст., наличие семейной дислипидемии
- Расчетный риск по SCORE на 10 лет — 5–10%.
Риск повышается при низких значениях холестерина ЛПВП и гипертриглицеридемии (Рекомендации Ассоциации кардиологов Украины по дислипидемиям, 2011).
Основным подходом к профилактике ССЗ и их осложнений является немедикаментозная стратегия: отказ от курения, уменьшение массы тела, разумный режим физических нагрузок, ограничение употребления поваренной соли, легкоусваиваемых углеводов и животных жиров. Однако немедикаментозные подходы должны быть подкреплены и взвешенной фармакотерапией: антигипертензивной, липидомодифицирующей и антиагрегантной. К лекарственным средствам с доказанной профилактической направленностью относят ацетилсалициловую кислоту (АСК), блокаторы β-адренорецепторов, статины, ингибиторы ангиотензинпревращающего фермента (иАПФ) и блокаторы рецепторов ангиотензина II (БРА). По отдельности каждое из них дает умеренное, но значимое для прогноза пациента снижение риска возникновения сердечно-сосудистых событий (25–30%).
Обоснованность антитромбоцитарной терапии базируется на данных Сотрудничества антитромбоцитарных исследователей (Antiplatelet Trialists Collaboration — ATС) (2002). Метаанализ 287 исследований с участием 212 тыс. пациентов с высоким риском сердечно-сосудистых осложнений показал, что длительный прием АСК (в дозе 75–325 мг/сут) способствует снижению относительного риска смерти вследствие сосудистых причин на 25%. Применение АСК приводит к существенной редукции частоты ИМ и сердечно-сосудистой смертности, что сделало АСК одним из наиболее часто назначаемых препаратов.
В случае непереносимости АСК рекомендуется применение клопидогреля (Клопидогрел-ратиофарм, «Тева», Израиль), показавшего столь же высокую прогностическую эффективность. После перенесенного острого коронарного синдрома или операции по поводу реваскуляризации пациенту необходимо в течение 6–12 мес принимать двойную антитромбоцитарную терапию: АСК и клопидогрель. Такие рекомендации базируются на результатах крупных исследований.
Как продемонстрировало исследование CURE, прием клопидогреля на фоне стандартной терапии приводит к снижению на 20% относительного риска ИМ, инсульта и сердечно-сосудистой смерти у пациентов с острым коронарным синдромом. Исследование CREDO подтвердило эффективность длительного (в течение 1 года) применения клопидогреля у пациентов после реваскуляризации со снижением на 27% относительного риска развития ИМ, инсульта и смерти.
Двойная антитромбоцитарная терапия назначается кардиологом, задачей же врача общей практики является контроль приверженности больного лечению и мониторирование побочных эффектов (чаще — желудочно-кишечных кровотечений). С целью гастропротекции рекомендуется применение ингибиторов протонной помпы, длительность курса которых определяется лечащим врачом.
Именно на семейного врача ложится основная нагрузка по выялению больных АГ и подбору адекватной антигипертензивной терапии. На сегодняшний день АГ рассматривается как значимый фактор риска сердечно-сосудистой смертности, прогностическая тяжесть которого существенно увеличивается при сочетании с другими факторами риска и наличии сопутствующих заболеваний. Это ставит перед клиницистами довольно сложную задачу при подборе адекватной антигипертензивной терапии:
- Снизить АД до целевых значений, рекомендованных при данной сопутствующей патологии.
- Обеспечить максимальную органопротекцию с учетом множественных факторов риска, выявленных у больного. Органопротекция обеспечивается не только и не столько степенью снижения АД, а плейотропными (дополнительными) свойствами препарата, способными реализоваться даже у лиц с нормальным АД.
- Избежать побочных эффектов терапии, а также ухудшения течения сопутствующих заболеваний.
- Избежать полипрагмазии.
- Обеспечить максимальную приверженность пациента лечению за счет эффективности, безопасности и удобной для больного кратности приема препарата.
Оптимальным вариантом является подбор 1–2 препаратов, регулярное применение которых обеспечило бы достижение всех перечисленных целей. В Рекомендациях ESC по диагностике и лечению артериальной гипертензии (2007) выделены 5 основных групп антигипертензивных препаратов, в ходе многочисленных исследований доказавших не только эффективность и безопасность, но и предпочтительность в определенных клинических ситуациях. Основными группами антигипертензивных препаратов, которые не только эффективно снижают АД, но и существенно уменьшают риск развития сердечно-сосудистых осложнений являются:
- тиазидные и тиазидоподобные диуретики (в том числе хлорталидон и индапамид);
- блокаторы β-адренорецепторов;
- антагонисты кальция;
- иАПФ;
- БРА.
При этом лечащий врач должен помнить, что основная польза от антигипертензивного лечения обусловлена все-таки снижением АД как таковым и во многом не зависит от применяемых препаратов. Что же касается факторов риска, имеющихся поражений органов-мишеней и сопутствующей патологии, то при выборе препарата следует ориентироваться на те, которые продемонстрировали наиболее значительное влияние на перечисленные факторы и обеспечили при этом достоверное снижение сердечно-сосудистых осложнений и смертности.
Назначая лечение больному АГ, врач должен достичь 3 основных целей:
- Непосредственной цельюявляется достижение целевого уровня АД, по возможности, без ухудшения качества жизни. Пациент должен быть информирован о пользе не только снижения повышенного АД, но и поддержания его на определенном уровне, который может быть разным у больных с различными сопутствующими факторами. Целевое АД в общей популяции составляет <140/90 мм рт. ст. у больных высокого кардиоваскулярного риска (СД, протеинурия, хроническая почечная недостаточность), целевые значения несколько ниже (130/80 мм рт. ст.).
Однако у некоторых пациентов, как правило, пожилого возраста и с большим стажем АГ, попытки достичь целевого значения АД могут сопровождаться ухудшением качества жизни (слабостью, головокружением, головной болью). Особенно тяжело поддерживать постоянство АД у больных с лабильной АГ. Последняя отмечается у 7,2% лиц пожилого возраста (Недоступ А.В. и соавт., 2000) и ассоциируется с повышенной вариабельностью АД, чрезмерным ночным его снижением (over-dipper), увеличением утреннего и вечернего пика. Чаще лабильность присуща изолированной систолической АГ, частота которой у лиц в возрасте 60–69 лет составляет 6%, 70–79 лет — 8%, старше 80 лет — 18–25% (исследования SHEP, Syst-Eur). Эти больные хуже переносят чрезмерное снижение АД, чем его повышение, что связано с перестройкой ауторегуляции местного кровотока в жизненно важных органах при длительно существующей АГ.
Ауторегуляция кровотока — спасательный механизм, данный природой для обеспечения функционирования жизненно важных органов в условиях изменения системного АД и сердечного выброса. Например, головной мозг для полноценного функционирования должен снабжаться кровью в объеме 50–60 мл/100 г/мин, что поддерживается как при повышении АД за счет сужения резистивных сосудов, так и при его снижении за счет их расширения. Механизм универсален и работает во всех жизненно важных органах (мозг, сердце, почки). Полноценная ауторегуляция кровотока в сосудах головного мозга у здоровых людей осуществляется в пределах среднединамического АД 60–150 мм рт. ст. При АГ эти пределы смещаются в сторону повышения до 100–180 мм рт. ст., что способствует лучшей переносимости высокого уровня АД и ухудшению адаптации к его понижению (спонтанному или под влиянием антигипертензивной терапии). Смещение пределов ауторегуляции при АГ связано с гипертензивным ремоделированием сосудов, что способствует их большей чувствительности к констрикторным агентам при снижении таковой к веществам-вазодилататорам. Возрастные изменения церебральных сосудов (артериосклероз, атеросклероз) также способствуют сужению пределов ауторегуляции и увеличению их нижней границы. При назначении терапии следует обязательно мониторировать состояние больного, поскольку при ухудшении качества жизни в первые дни терапии он может просто отказаться от лечения.
- Не менее важна цель предотвратить возникновение морфологических и функциональных изменений в органах-мишеняхили достичь их регресса. В данном случае врач должен выбирать не только наиболее эффективный антигипертензивный препарат, но и тот, который во многоцентровых исследованиях показал позитивное влияние на гипертрофию левого желудочка, скорость клубочковой фильтрации, состояние сетчатки глаза, толерантность к углеводам.
- Стратегической целью антигипертензивной терапии является снижение риска развития сердечно-сосудистых осложнений и улучшение долгосрочного прогноза. Достижение этой цели реализуется на популяционном уровне в виде уменьшения числа сердечно-сосудистых осложнений, смертности и увеличения продолжительности жизни.
Все это требует от врача глубоких знаний не только механизмов действия антигипертензивных препаратов, но и преимуществ отдельных представителей их групп. В Рекомендациях ESC по диагностике и лечению АГ (2007; 2009) характерна широта назначения препаратов, влияющих на ренин-ангиотензин-альдостероновую систему — иАПФ и БРА (табл. 2).
Таблица 2. Антигипертензивная терапия: предпочтительные препараты в зависимости от клинической ситуации
| Поражения органов-мишеней | |
| Гипертрофия левого желудочка | иАПФ, антагонисты кальция, БРА |
| Асимптомный атеросклероз | иАПФ, антагонисты кальция |
| Микроальбуминурия | иАПФ, БРА |
| Нарушение функции почек | иАПФ, БРА |
| Отягчающие клинические факторы | |
| Перенесенный инсульт | Любой препарат |
| Перенесенный ИМ | Блокаторы β-адренорецепторов, иАПФ, БРА |
| Стенокардия | Блокаторы β-адренорецепторов, антагонисты кальция |
| Сердечная недостаточность | Диуретики, блокаторы β-адренорецепторов, иАПФ, БРА, антагонисты альдостерона |
| Мерцательная аритмия: | иАПФ, БРА |
| — пароксизмальная | Блокаторы β-адренорецепторов, недигидропиридиновые антагонисты кальция |
| — постоянная | иАПФ, БРА, петлевые диуретики |
| Хроническая почечная недостаточность, протеинурия | Антагонисты кальция |
| Заболевание периферических артерий | Любой препарат |
| Клинические ситуации | |
| Изолированная систолическая АГ (у лиц пожилого возраста) | Диуретики, антагонисты кальция |
| Метаболический синдром | иАПФ, БРА, антагонисты кальция |
| СД | иАПФ, БРА |
| Период беременности | Антагонисты кальция, метилдопа, блокаторы β-адренорецепторов |
Как видно из сводных таблиц, представленных в рекомендациях ESC, иАПФ и БРА являются препаратами выбора при большинстве распространенных факторов риска, поражении органов-мишеней и клинических ситуациях.
Среди иАПФ семейные врачи часто отдают предпочтение лизиноприлу (Лизиноприл-ратиофарм, «Тева», Израиль). Этот препарат не является «пролекарством» и не метаболизируется в печени (может быть предпочтителен у лиц с заболеваниями печени), выделяется в неизмененном виде почками, практически не связывается с белками плазмы крови, не конкурирует по этому признаку с другими препаратами и потому предпочтителен в комбинированной терапии, метаболически нейтрален и обладает минимальными побочными эффектами. Антигипертензивный эффект лизиноприла проявляется в течение 30–60 мин после приема препарата внутрь, достигает максимума через 4–10 ч и продолжается до 36 ч. Последнее позволяет применять препарат 1 раз в сутки, что повышает приверженность лечению.
В течение нескольких десятилетий в рандомизированных исследованиях лизиноприл демонстрирует высокую антигипертензивную эффективность: в дозе 10–40 мг/сут препарат снижает АД в среднем на 15–20/10–15 мм рт. ст. По данным некоторых исследований, антигипертензивная эффективность лизиноприла в дозе 20 мг эквивалентна таковой 30 мг эналаприла, 10 мг небиволола, 100 мг каптоприла, 160 мг кандесартана, 100 мг лозартана, 10 мг амлодипина, 100 мг атенолола, 100 мг гидрохлоротиазида (Laplante L.E., 1994; Terpstra W.F. et al., 2001; Rosei E.A. et al., 2003; Malacco E. et al., 2004).
На сегодняшний день значимой характеристикой препарата является не только его антигипертензивная эффективность — способность существенно снижать АД и удерживать его целевой уровень при длительном приеме, но и плейотропные, органопротекторные свойства. В настоящее время мы рассматриваем иАПФ не только как сугубо антигипертензивные препараты, но и как средства, улучшающие прогноз у пациентов высокого кардиоваскулярного риска. Зачастую прогностический эффект не зависит напрямую от степени снижения АД.
В крупном исследовании EUCLID изучали влияние длительной терапии лизиноприлом на возникновение и прогрессирование диабетической нефропатии у больных СД 1-го типа при нормальном АД. Показано, что лизиноприл в дозе 10–20 мг/сут при незначительном снижении диастолического АД достоверно снижает выраженность альбуминурии (почти на 50%). Исследование продемонстрировало нефропротекторные свойства лизиноприла — способность замедлять развитие диабетической нефропатии при СД 1-го типа. Подобные данные получены и относительно прогрессирования диабетической ретинопатии. Способность лизиноприла замедлять развитие микроваскулярных осложнений СД не зависела от его антигипертензивного эффекта. Лизиноприл (как гидрофильный иАПФ) рекомендован к назначению при длительной терапии нестероидными противовоспалительными препаратами, поскольку его антигипертензивный эффект существенно не снижается. Наряду с рамиприлом и трандолаприлом он обладает наиболее широким спектром показаний с доказанным влиянием на прогноз (не только АГ, но и ИБС (в том числе острый ИМ), хроническая сердечная недостаточность).
В лечении больного АГ важным является решение о назначении монотерапии или комбинации нескольких препаратов. При этом учитывают не только уровень АД, но и степень сердечно-сосудистого риска (рис. 2).
Рис. 2
Фактически монотерапия может быть стартовым лечением у больных с мягкой АГ и низким или умеренным суммарным сердечно-сосудистым риском. А вот при исходном уровне АД, соответствующем 2-й или 3-й степени либо высоком и очень высоком суммарном риске следует начинать лечение с комбинации 2 препаратов.
Преимуществами комбинированной терапии являются:
- Влияние на разные физиологические системы, вовлеченные в регуляцию АД, с доказанным увеличением числа ответивших на лечение до 70–80% (против 40–50% при монотерапии)
- Нейтрализация контррегуляторных механизмов, направленных на повышение АД
- Уменьшение количества визитов к врачу
- Возможность более быстрой нормализации АД без повышения, а нередко — со снижением частоты нежелательных явлений
- Частая потребность в группах высокого риска быстрого, хорошо переносимого снижения АД и/или достижения низких целевых значений АД.
В Рекомендациях ESC по диагностике и лечению артериальной гипертензии (2009) пересмотрены оптимальные комбинации антигипертензивных препаратов. Теперь к ним относят комбинации иАПФ или БРА и тиазидных диуретиков (Лизотиазид, «Тева», Израиль) или антагонистов кальция. Возможна также комбинация антагониста кальция и тиазидного диуретика.
Эффективность низкодозовых комбинаций показана во многочисленных исследованиях. В качестве примера можно привести исследование H. Lang (1991), в котором применение комбинации лизиноприла (в дозе 10 мг) и гидрохлоротиазида (в дозе 12,5 мг) позволило достичь целевого уровня АД у 87,0% больных, тогда как монотерапия лизиноприлом была результативна у 74,2%.
Сегодня роль фиксированных комбинаций еще более возрастает. Создаются таблетки, включающие три препарата (иАПФ или сартан + гидрохлоротиазид + дигидропиридиновый антагонист кальция).
Наиболее проблемным разделом кардиоваскулярной профилактики для семейных врачей в Украине остается назначение гиполипидемической терапии. В этом аспекте самую значительную роль в снижении рисков играют статины. Этим препаратам свойственно не только снижать уровни холестерина ЛПНП, триглицеридов, но и оказывать антисклеротический эффект (уменьшение толщины атеросклеротической бляшки, ее стабилизация, коррекция эндотелиальной дисфункции). Целями назначения статинов больным высокого риска являются:
- Достижение целевых значений общего холестерина и холестерина ЛПНП:
- Для всей популяции целевой уровень общего холестерина <5 ммоль/л, холестерина ЛПНП — <3 ммоль/л
- Для пациентов высокого риска — уровень общего холестерина <4,5 ммоль/л, холестерина ЛПНП — <2,5 ммоль/л
- Для пациентов очень высокого риска — уровень общего холестерина <4 ммоль/л, холестерина ЛПНП — <1,8 ммоль/л.
Придерживаться целевых значений необходимо потому, что сам по себе уровень холестерина ассоциируется с повышением риска возникновения кардиоваскулярных осложнений. Снижение уровня общего холестерина на 1% исходного, по данным Фремингемского исследования и исследования MRFIT, способствует снижению риска ИБС на 2%. При невозможности достижения целевого уровня холестерина ЛПНП у больных очень высокого риска необходимо снижать его на >50%.
- Регресс атеросклеротической бляшки и уменьшение толщины комплекса интима — медиа. Так, прием аторвастатина в дозе 20 мг на протяжении 6 мес сопровождается уменьшением толщины атеросклеротической бляшки на 13%.
С этой целью статины назначают всем больным с атеросклерозом (независимо от уровня липидов в крови) при наличии:
- ИБС (все клинические формы)
- Ангиопластики, стентирования или аортокоронарного шунтирования в анамнезе
- Аневризмы аорты
- Атеросклеротического поражения сонных артерий и артерий головного мозга
- Атеросклеротического поражения периферических артерий.
Также назначение статинов показано при СД 2-го типа.
- Снижение кардиоваскулярного риска и увеличение продолжительности жизни больных как результат действия двух предыдущих факторов.
Врачам не следует опасаться назначения статинов, поскольку представления об их токсичности несколько преувеличены. Метаанализ C.B. Newman и соавторов (2003) (44 клинических исследования, количество участников — 16 495) показал, что аторвастатин отменен только у 3% больных из 9416, принимавших его, по сравнению с отменой плацебо у 1% больных из 1789 и других статинов — у 4% больных из 5290. Повышение активности аспартатаминотрансферазы/аланинаминотрансферазы (АсАТ/АлАТ) >3 верхних пределов нормы зарегистрировано только у 0,13–0,89% из 13 749 больных, принимавших аторвастатин в дозе 10–80 мг/сут. Причем в дозе 10–20 мг/сут повышение трансаминаз зарегистрировано не чаще 0,13%.
При выборе статина следует ориентироваться на хорошо изученные и давно применяемые препараты. Статины не следует назначать пациентам, у которых уровень АлАТ или АсАТ превышает 3 верхние границы нормы. Этот же показатель является основанием для отмены статинотерапии.
В нашей практике мы широко применяем аторвастатин (Аторвастатин-ратиофарм, «Тева», Израиль) в дозе 10–40 мг/сут в зависимости от исходного уровня липидов. Аторвастатин продемонстрировал способность замедлять развитие и даже вызывать регресс атеросклеротической бляшки в крупных исследованиях REVERSAL и ESTABLISH, в которых контроль производился высокоточным методом внутрисосудистого ультразвукового исследования. Отметим, что терапия аторвастатином в дозе 20 мг/сут в течение 6 мес споcобствовала уменьшению размеров атеросклеротической бляшки на 13,1% (исследование ESTABLISH), тогда как терапия розувастатином в дозе 40 мг/сут в течение 2 лет — на 6,8% (исследование ASTEROID). Назначение аторвастатина вместе с антигипертензивной терапией амлодипином потенцировало положительные прогностические эффекты обоих препаратов (исследование ASCOT-LLA).
Таким образом, при выявлении больного с высоким кардиоваскулярным риском семейному врачу необходимо совместно с ним разработать стратегию немедикаментозной коррекции, назначить антиагрегантную, гиполипидемическую и антигипертензивную терапию, которые составляют основу снижения риска и увеличения продолжительности жизни в популяции.
————————
Информация для профессиональной деятельности медицинских и фармацевтических работников.
Клопидогрел-ратиофарм
Р.с. № UA/3758/01/01 от 05.03.2010
Общая характеристика: 1 таблетка, покрытая оболочкой, содержит клопидогрела 75 мг.
Фармакологические свойства: Антиагреганты. Клопидогрел селективно блокирует связывание аденозиндифосфата с рецепторами тромбоцитов и активацию комплекса
GPIIb/IIIa и таким образом подавляет агрегацию тромбоцитов. Показания: профилактика проявлений атеротромбоза у взрослых пациентов, перенесших инфаркт миокарда, ишемический инсульт, при заболеваниях периферических артерий; у лиц с острым коронарным синдромом без подъема сегмента ST и др.
Побочные эффекты: гематома; носовое кровотечение; желудочно-кишечное кровотечение, диарея, абдоминальная боль, диспепсия; тромбоцитопения, лейкопения, эозинофилия; внутричерепное кровотечение;
головная боль, парестезии, головокружение; язва желудка и двенадцатиперстной кишки и др.
Лизиноприл-ратиофарм
Р.с. № UA/1572/01/01 от 01.03.2011; № UA/1572/01/03 от 01.03.2011; № UA/1572/01/03 от 01.03.2011
Общая характеристика: 1 таблетка содержит лизиноприла 5; 10; 20 мг.
Фармакологические свойства: ингибиторы ангиотензинпревращающего фермента. Блокирует образование ангиотензина II, оказывающего сосудосуживающее действие; снижает артериальное систолическое и диастолическое давление, сопротивление почечных сосудов и улучшает кровообращение в почках.
Показания: артериальная гипертензия, хроническая сердечная недостаточность, острый инфаркт миокарда; осложнения со стороны почек
при сахарном диабете 2-го типа в сочетании с артериальной гипертензией. Побочные эффекты: головокружение, головная боль;
ортостатические эффекты; кашель; диарея, рвота; нарушение функции почек; повышенная чувствительность; изменения настроения,
парестезия, головокружение; сердцебиение, тахикардия, синдром Рейно; тошнота, боль в животе, нарушения пищеварения и др.
Лизотиазид
Р.с. № UA/6092/01/01 от 03.01.2012; № UA/6092/01/02 от 03.01.2012
Общая характеристика: 1 таблетка содержит лизиноприла 10 (20) мг и гидрохлоротиазида 12,5 мг.
Фармакологические свойства: комбинированные препараты, ингибиторы ангиотензинпревращающего фермента (АПФ) + диуретики. Ингибирование
АПФ приводит к снижению концентрации ангиотензина II, что уменьшает вазопрессорный эффект и секрецию альдостерона. Гидрохлоротиазид оказывает мочегонное действие, усиливая антигипертензивный эффект лизиноприла.
Показания: артериальная гипертензия. Побочные эффекты: инфаркт миокарда, гипотензивный криз; ортостатическая гипотензия, тахикардия, аритмия; тошнота, рвота, сухость во рту, диспептические явления; сухой кашель, бронхоспазм; уремия, олигурия/анурия; вертиго, ксантопсия; дыхательные расстройства; почечная недостаточность и др.
Аторвастатин-ратиофарм
Р.с. № UA/9772/01/01 от 25.06.2009; № UA/9772/01/02 от 25.06.2009
Общая характеристика: 1 таблетка, покрытая пленочной оболочкой, содержит 10 (20) мг аторвастатина.
Фармакологические свойства: гиполипидемические препараты, ингибиторы 3-гидрокси-3-метилглютарил-кофермент А (ГМГ-КоА)-редуктазы — энзима,
который регулирует скорость преобразования ГМГ-КоА в мевалонат — предшественник стеролов (в том числе холестерина — ХС).
Показания: как дополнение к диете у пациентов с повышенным уровнем ХС, ХС липопротеидов низкой плотности, триглицеридов,
аполипопротеина В, с целью повышения ХС липопротеидов высокой плотности у больных с первичной гиперхолестеринемией,
комбинированной гиперлипидемией и др. Побочные эффекты: инсомния; головная боль, периферическая нейропатия; миопатия, миозит, судороги, миалгия; тошнота, диарея, диспепсия, запор; гипогликемия, гипергликемия; гепатит, холестатическая желтуха; импотенция и др.








Комментировать