Профессор И.В. Лещенко, ГБОУ ВПО «Уральская государственная медицинская академия» Минздрава Российской Федерации, ООО «Медицинское объединение «Новая больница», Екатеринбург
Нередко в практической работе врача-интерниста возникают трудности в установлении диагноза и определении тактики ведения больного с впервые возникшим и длительно сохраняющимся кашлем или впервые развившимся бронхообструктивным синдромом. При наиболее частом респираторном симптоме — кашле врачу необходимо в кратчайшие сроки определить оптимальный объем обследования больного и назначить соответствующее лечение. Значительная часть больных, обратившихся за медицинской помощью по поводу кашля, обследуется в амбулаторных условиях, что создает дополнительные трудности для врача из-за его кратковременного общения с пациентом и ограниченных возможностей обследования больного.
Одной из причин кашля, появившегося впервые у больного после перенесенной острой респираторной вирусной инфекции (ОРВИ), является острый бронхит (ОБ). Несмотря на кажущуюся простоту клинических симптомов заболевания, совершается немало врачебных ошибок при диагностике и лечении данной патологии.
Определение
Острый бронхит (МКБ 10: J20) — остро/подостро возникшее заболевание преимущественно вирусной этиологии, ведущим клиническим симптомом которого является кашель, продолжающийся не более 2-3 нед. и, как правило, сопровождающийся конституциональными симптомами и симптомами инфекции верхних дыхательных путей [1].
В рекомендациях Австралийского общества врачей общей практики указаны следующие диагностические критерии заболевания: остро возникший кашель, продолжающийся менее 14 дней, в сочетании, по крайней мере, с одним из таких симптомов, как отделение мокроты, одышка, свистящие хрипы в легких или дискомфорт в груди [2].
Патогенез
В патогенезе ОБ выделяется несколько стадий [3]. Острая стадия обусловлена прямым воздействием возбудителя заболевания на эпителий слизистой воздухоносных путей, что приводит к высвобождению цитокинов и активации клеток воспаления. Данная стадия характеризуется появлением через 1-5 дней после «инфекционной агрессии» таких системных симптомов, как лихорадка, недомогание и мышечные боли. Затяжная стадия характеризуется формированием транзиторной гиперчувствительности (гиперреактивности) эпителия трахеобронхиального дерева. Обсуждаются и другие механизмы формирования бронхиальной гиперчувствительности, например нарушение баланса между тонусом адренергической и нервной холинергической систем. Клинически бронхиальная гиперчувствительность проявляется на протяжении от 1 до 3 нед. и манифестируется кашлевым синдромом и наличием сухих хрипов при аускультации.
В развитии ОБ играют роль следующие патофизиологические механизмы:
- снижение эффективности физических факторов защиты;
- изменение способности фильтровать вдыхаемый воздух и освобождать его от грубых механических частиц;
- нарушение терморегуляции и увлажнения воздуха, рефлексов чиханья и кашля;
- нарушение мукоцилиарного транспорта в дыхательных путях.
Отклонения в механизмах нервной и гуморальной регуляции приводят к следующим изменениям бронхиального секрета:
- нарушению его вязкости;
- повышению содержания лизоцима, белка и сульфатов.
На течение воспаления в бронхах также влияют сосудистые нарушения, особенно на уровне микроциркуляции. Вирусы и бактерии проникают в слизистую оболочку бронхов чаще аэрогенно, но возможен гематогенный и лимфогенный пути проникновения инфекции и токсических веществ. Известно, что вирусы гриппа обладают бронхотропным действием, проявляющимся поражением эпителия и нарушением трофики бронхов за счет поражения нервных проводников. Под влиянием общетоксического действия вируса гриппа угнетается фагоцитоз, нарушается иммунологическая защита, в результате создаются благоприятные условия для жизнедеятельности бактериальной флоры, находящейся в верхних дыхательных путях и ганглиях.
По характеру воспаления слизистой оболочки бронхов выделяют следующие формы ОБ: катаральную (поверхностное воспаление), отечную (с отеком слизистой бронхов) и гнойную (гнойное воспаление) (рис. 1).
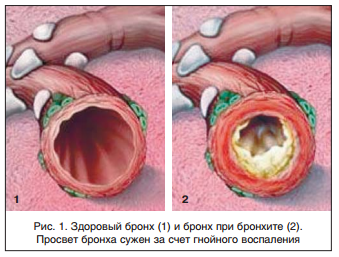
Эпидемиология
Заболеваемость ОБ велика, но об истинном ее уровне судить крайне сложно, т.к. зачастую ОБ является не чем иным, как компонентом инфекционного процесса при вирусных поражениях верхних дыхательных путей. Действительно, ОБ чаще всего скрывается под маской ОРВИ или острого респираторного заболевания (ОРЗ). Это и понятно, т.к. причиной ОБ чаще всего являются вирусы, которые с легкостью «открывают двери» для бактериальной флоры.
Эпидемиология ОБ связана с эпидемиологией вируса гриппа. Типичные пики нарастания заболевания и других респираторных вирусных болезней чаще наблюдаются в конце декабря и начале марта [4, 5].
Факторы риска
Факторами риска развития ОБ являются:
- аллергические заболевания (в т.ч. бронхиальная астма (БА), аллергический ринит, аллергический конъюнктивит);
- гипертрофия носоглоточных и небных миндалин;
- иммунодефицитные состояния;
- курение (в т.ч. пассивное);
- пожилой и детский возраст;
- воздушные поллютанты (пыль, химические агенты);
- переохлаждение;
- очаги хронических инфекций верхних дыхательных путей.
Этиология острого бронхита
Основная роль в этиологии ОБ принадлежит вирусам. По данным A.S. Monto et al., развитие ОБ в более чем 90% случаев связано с респираторной вирусной инфекцией и менее чем в 10% случаев — с бактериальной [6]. Среди вирусов в этиологии ОБ играют роль вирусы гриппа А и В, парагриппа, РС-вирус, коронавирус, аденовирус, риновирусы. К бактериальным агентам, вызывающим развитие ОБ, относятся Bordetella pertussis, Mycoplasma pneumoniae, Chlamydia pneumoniae. Редко причиной ОБ являются S. pneumoniae, H. influenzae, M. catarrhalis. В таблице 1 дана характеристика возбудителей ОБ.
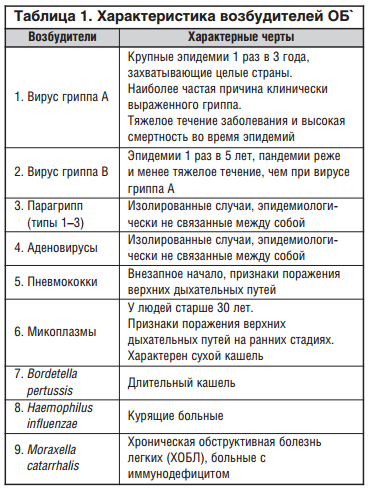
Классификация
Общепринятой классификации ОБ не существует, с целью ее формирования до сих пор ведутся исследования. Условно можно выделить этиологический и функциональный классификационные признаки заболевания:
- вирусный;
- бактериальный.
Возможны и другие (более редкие) этиологические варианты:
- токсический;
- ожоговый.
Токсический и ожоговый ОБ рассматриваются не как самостоятельные заболевания, а как синдром системного поражения в рамках соответствующей нозологии.
Согласно МКБ-10, в зависимости от этиологии ОБ классифицируется следующим образом:
- 0 Острый бронхит, вызванный Mycoplasma pneumoniae
- 1 Острый бронхит, вызванный Haemophilus influenzae
- 2 Острый бронхит, вызванный стрептококком
- 3 Острый бронхит, вызванный вирусом Коксаки
- 4 Острый бронхит, вызванный вирусом парагриппа
- 5 Острый бронхит, вызванный респираторным синцитиальным вирусом
- 6 Острый бронхит, вызванный риновирусом
- 7 Острый бронхит, вызванный эховирусом
- 8 Острый бронхит, вызванный другими уточненными агентами
- 9 Острый бронхит неуточненный
Клиника и диагностика
Клинические проявления ОБ нередко имеют сходные симптомы с другими заболеваниями. Заболевание может начинаться с першения в горле, дискомфорта в груди, сухого мучительного кашля. Одновременно повышается температура тела, появляется общее недомогание, пропадает аппетит. В 1-й и 2-й день мокроты обычно нет. Через 2-3 дня кашель начинает сопровождаться отхождением мокроты.
Диагностика ОБ предполагает исключение иных сходных по синдромам острых и хронических заболеваний. Предварительный диагноз ставится методом исключения и основывается на клинической картине болезни [3]. В таблице 2 представлена частота клинических признаков ОБ у взрослых больных.
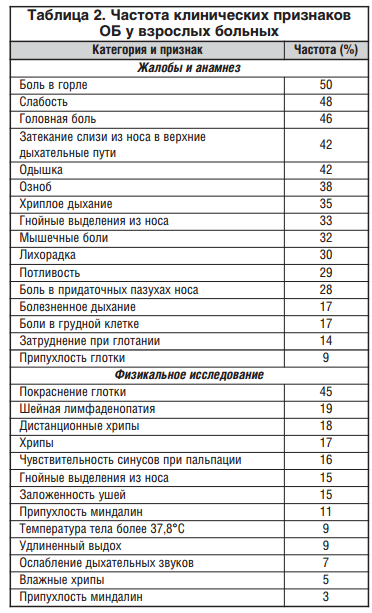
Наиболее частым клиническим симптомом при ОБ является кашель. Если он продолжается более 3 нед., принято говорить о персистирующем или хроническом кашле (что не эквивалентно термину «хронический бронхит») и требует дифференциальной диагностики.
Диагноз ОБ выставляют при наличии остро возникшего кашля, продолжающегося не более 3 нед. (вне зависимости от наличия мокроты), при отсутствии признаков пневмонии и хронических заболеваний легких, которые могут быть причиной кашля [3]. Диагноз «острый бронхит» является диагнозом исключения.
Лабораторные данные
При обращении пациента в поликлинику обычно делают общий анализ крови, в котором специфических изменений при ОБ не отмечается. Возможен лейкоцитоз с палочкоядерным сдвигом влево. При клинических признаках бактериальной этиологии ОБ рекомендуется бактериоскопическое (окраска по Граму) и бактериологическое (посев мокроты) исследование мокроты; при возможности определение антител к вирусам и микоплазмам. Рентгенографию грудной клетки проводят только в целях дифференциальной диагностики, когда появляются подозрения на развитие пневмонии или других заболеваний легких. Другие дополнительные исследования, если нет на то серьезных оснований, обычно не предпринимают. Однако поводы иногда появляются, т.к. кашлем может сопровождаться ряд совершенно отличных от бронхита состояний. Например, кашель может возникать при насморке в результате стекающего по задней стенке глотки отделяемого (слизи) из носоглотки. Сухой мучительный кашель может развиваться при приеме некоторых лекарств (каптоприл, эналаприл и др.). Кашель нередко сопутствует хроническому забросу желудочного содержимого в пищевод (гастроэзофагеальная рефлюксная болезнь(ГЭРБ)). Часто кашель сопровождает БА.
Дифференциальный диагноз
При остром кашле наиболее важна дифференциальная диагностика между ОБ и пневмонией, а также между ОБ и острым синуситом. При хроническом кашле дифференциальный диагноз осуществляется с учетом анамнеза относительно БА, ГЭРБ, постназального затека, хронического синусита и кашля, связанного с приемом ингибиторов ангиотензинпревращающего фермента (иАПФ) и т.д.
Возможные причины длительного кашля
- Причины, связанные с заболеваниями органов дыхания. Дифференциальная диагностика проводится с использованием клинических, функциональных, лабораторных, эндоскопических методов и методов лучевой диагностики:
- БА;
- хронический бронхит;
- ХОБЛ;
- хронические инфекционные заболевания легких;
- туберкулез;
- синусит;
- синдром постназального затека (затекания носовой слизи по задней стенке глотки в дыхательные пути). Диагноз постназального затека может быть заподозрен у больных, которые описывают ощущение затекания слизи в глотку из носовых ходов или частую потребность «очищать» глотку путем покашливания. У большинства пациентов выделения из носа слизистые или слизисто-гнойные. При аллергической природе постназального затека в носовом секрете обычно обнаруживаются эозинофилы. Причинами постназального затека могут быть общее охлаждение организма, аллергический и вазомоторный риниты, синуситы, раздражающие факторы внешней среды и лекарственные средства (ЛС) (например, иАПФ);
- саркоидоз;
- рак легкого;
- плеврит.
Причины, связанные с заболеваниями сердца и артериальной гипертензией:
- прием иАПФ (альтернативой служит подбор другого иАПФ или переход на антагонисты ангиотензина II);
- р-адреноблокаторы (даже селективные), особенно у больных с атопией или гиперреактивностью бронхиального дерева;
- сердечная недостаточность (кашель в ночное время). В дифференциальной диагностике помогают рентгенография органов грудной клетки и эхокардиография.
Причины, связанные с заболеваниями соединительной ткани:
- фиброзирующий альвеолит, иногда в сочетании с ревматоидным артритом или склеродермией. Необходимы компьютерная томография с высокой разрешающей способностью, исследование функции внешнего дыхания с определением функциональной остаточной емкости легких, диффузионной способности легких и рестриктивных изменений;
- влияние ЛС (препараты, принимаемые при ревматоидном артрите, препараты золота, сульфасалазин, метотрексат).
Причины, связанные с курением:
- ОБ с затянувшимся течением (более 3 нед.) или хронический бронхит;
- особая настороженность в отношении курящих лиц старше 50 лет, особенно отмечающих кровохарканье. У этой категории пациентов необходимо исключить рак легкого.
Причины, связанные с профессиональными заболеваниями:
- асбестоз (рабочие на стройках, а также лица, работающие в небольших автомастерских). Необходимы проведение лучевой диагностики и спирометрии, консультация профпатолога;
- «легкое фермера». Может быть выявлено у работников сельского хозяйства (гиперчувствительный пневмонит, обусловленный воздействием заплесневелого сена), возможна БА;
- профессиональная БА, начинающаяся с кашля, может развиться у представителей различных профессий, связанных с воздействием химических агентов, органических растворителей в мастерских по ремонту автомобилей, химчистках, при производстве пластика, в зубных лабораториях, стоматологических кабинетах и т.д.
Причины, связанные с атопией, аллергией или наличием повышенной чувствительности к ацетилсалициловой кислоте:
- наиболее вероятный диагноз — БА. Наиболее частые симптомы — преходящая одышка и отделение слизистой мокроты. Для проведения дифференциальной диагностики необходимо провести следующие исследования: измерение пиковой скорости выдоха в домашних условиях; спирометрию с бронходилатационной пробой; при возможности — определение гиперреактивности бронхиального дерева (провокация вдыхаемым гистамином или метахолина гидрохлоридом); оценку эффекта ингаляционных глюкокортикоидов.
При наличии длительного кашля и лихорадки, сопровождающихся выделением гнойной мокроты (или без нее), необходимо исключить:
- туберкулез легких;
- эозинофильную пневмонию;
- развитие васкулита (например, узелковый периартериит, гранулематоз Вегенера).
Необходимо проведение рентгенографии органов грудной клетки или компьютерной томографии, исследование мокроты на микобактерии туберкулеза, мазок и посев мокроты, анализ крови, определение содержания С-реактивного белка в сыворотке крови.
Другие причины длительного кашля:
- саркоидоз (рентгенография органов грудной клетки или компьютерная томография для исключения гиперплазии лимфатических узлов дыхательной системы, инфильтратов в паренхиме легких, морфологическое исследование биоптатов различных органов и систем);
- прием нитрофуранов;
- плеврит (необходимо установить основной диагноз, провести пункцию и биопсию плевры, исследование плевральной жидкости);
- ГЭРБ — одна из частых причин хронического кашля, встречающаяся у 40% кашляющих людей [7]. Многие из этих больных жалуются на симптомы рефлюкса (изжога или кислый вкус во рту). Нередко лица, у которых причиной кашля является гастроэзофагеальный рефлюкс, не указывают на симптомы рефлюкса.
Показания для консультации специалиста
Показанием для обращения к специалистам является сохранение кашля при стандартной эмпирической терапии ОБ. Необходимы консультации:
- пульмонолога — для исключения хронической патологии легких;
- гастроэнтеролога — для исключения гастоэзофагеального рефлюкса;
- ЛОР-врача — для исключения ЛОР-патологии как причины кашля.
Синуситы, БА и гастроэзофагеальный рефлюкс могут быть причиной длительного кашля (более 3 нед.) более чем у 85% больных при нормальной рентгенограмме органов грудной клетки [7].
Острый бронхит и пневмония
Принципиально важной является ранняя дифференциальная диагностика ОБ и пневмонии, поскольку от постановки диагноза зависит своевременность назначения соответствующей терапии (при ОБ, как правило, противовирусная и симптоматическая; при пневмонии — антибактериальная). При проведении дифференциального диагноза между ОБ и пневмонией стандартным лабораторным тестом является клинический анализ крови. Согласно результатам недавно опубликованного систематического обзора, повышение числа лейкоцитов в периферической крови до 10,4 *109/л и более характеризуется увеличением вероятности пневмонии в 3,7 раза, тогда как отсутствие этого лабораторного признака снижает вероятность наличия пневмонии в 2 раза. Еще большую ценность имеет содержание сывороточного С-реактивного белка, концентрация которого выше 150 мг/л достоверно свидетельствует о пневмонии.
В таблице 3 приведены симптомы у больных с кашлем и их диагностическая значимость при пневмонии.
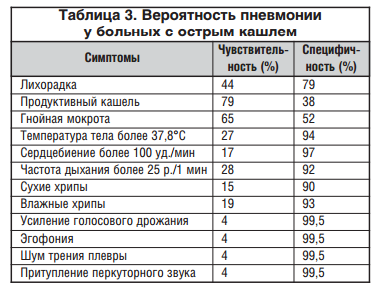
Из 9-10 пациентов с кашлем и гнойной мокротой (в течение 1-3 нед.) пневмония диагностируется у 1 больного.
Впервые появившийся у больного длительный кашель вызывает немалые трудности у врача при дифференциальной диагностике между ОБ и БА.
В случаях, когда БА является причиной кашля, у больных обычно наблюдаются эпизоды свистящего дыхания. Независимо от наличия или отсутствия свистящего дыхания у больных БА при исследовании функции внешнего дыхания обнаруживается обратимая бронхиальная обструкция в тестах с β2-агонистами или метахолином. Необходимо иметь в виду, что в 33% случаев тесты с β2-агонистами и в 22% случаев — с метахолином могут быть ложноположительными [8]. При подозрении на ложноположительные результаты функционального тестирования рекомендуется проведение пробной терапии в течение 1-3 нед. ингаляционными глюкокортикостероидами (ГКС) — при наличии БА кашель должен прекратиться или существенно уменьшится его интенсивность, что требует дальнейшего изучения [9].
Дифференциальная диагностика ОБ с наиболее вероятными заболеваниями, при которых имеется кашель, отражена в таблице 4.

Лечение
Основные цели лечения ОБ [1, 2]:
- облегчение тяжести кашля;
- уменьшение его продолжительности;
- возвращение к трудовой деятельности.
Госпитализация больных с ОБ не показана.
Немедикаментозное лечение [10]
- Режим.
- Облегчение выделения мокроты:
- инструктировать пациента о необходимости поддержания адекватной гидратации;
- инструктировать пациента о пользе увлажненного воздуха (особенно в сухую жаркую погоду и зимой в любую погоду);
- обратить внимание на необходимость устранения воздействия на больного факторов окружающей среды, вызывающих кашель (уровень доказательности С).
Медикаментозное лечение
- ЛС, подавляющие кашель (декстрометорфан), назначаются только при изнуряющем кашле;
- бронходилататоры при изнуряющем кашле (уровень доказательности А). В 3 рандомизированных контролируемых исследованиях показана эффективность бронходилатирующей терапии у 50% больных ОБ [7];
- фиксированная комбинация активных веществ: сальбутамола, гвайфенезина и бромгексина (Аскорил®);
- антибактериальная терапия не показана при неосложненном течении ОБ [11]. Считается, что одной из причин ОБ является злоупотребление антибиотиками [11].
Благодаря уникальному сочетанию бронхолитика, муколитиков и мукокинетика с разным механизмом действия отдельного внимания при лечении больных ОБ заслуживает применение в качестве симптоматического средства препарата Аскорил®. Данные контролируемых исследований и материалы аналитического обзора Кохрановского сотрудничества свидетельствуют об эффективности фиксированной комбинации активных веществ — сальбутамола, гвайфенезина и бромгексина, составляющих Аскорил®, — при лечении больных с симптомами нарушения процессов мукорегуляции, а также о полифункциональности и безопасности лекарственного препарата [13-15]. Фармакологические свойства основных (активных) лекарственных препаратов, входящих в состав Аскорила, достаточно известны.
Сальбутамол — селективный короткодействующий β2-агонист, обладающий бронхолитическим и муколитическим действием. При приеме внутрь биодоступность сальбутамола составляет 50%, прием пищи снижает скорость абсорбции препарата, но не влияет на его биодоступность.
Гвайфенезин усиливает секрецию жидкой части бронхиальной слизи, уменьшает поверхностное натяжение и адгезивные свойства мокроты и тем самым увеличивает ее объем, активирует цилиарный аппарат бронхов, облегчает удаление мокроты и способствует переходу непродуктивного кашля в продуктивный.
Бромгексин — классический муколитический препарат, является производным алкалоида вазицина. Муколитический эффект связан с деполимеризацией мукопротеиновых и мукополисахаридных волокон. Препарат стимулирует синтез нейтральных полисахаридов и высвобождение лизосомальных ферментов, увеличивает серозный компонент бронхиального секрета, активирует реснички мерцательного эпителия, уменьшает вязкость мокроты, увеличивает ее объем и улучшает отхождение. Одним из уникальных свойств бромгексина является стимуляция синтеза эндогенного сурфактанта.
Ментол — еще один компонент препарата Аскорил® содержит эфирные масла, которые оказывают успокаивающее, мягкое спазмолитическое и антисептическое действие.
По данным Н.М. Шмелевой и Е.И. Шмелева, назначение ЛС Аскорил® у больных ОБ затяжного течения ведет к редукции симптомов заболевания, улучшению общего состояния и профилактике вторичных бактериальных осложнений [16].
Клиническая эффективность Аскорила® по сравнению с двойными комбинациями сальбутамола и гвайфенезина или сальбутамола и бромгексина показана в сравнительном исследовании с участием 426 больных с продуктивным кашлем при остром и хроническом бронхитах и составила соответственно 44, 14 и 13% [17].
Касаясь вопроса о применении антибиотиков для лечения больных ОБ, следует отметить следующее. В рандомизированном исследовании 46 больных разделили на 4 группы: больные 1-й группы получали ингаляции сальбутамола и плацебо в капсулах; больным 2-й группы назначали ингаляции сальбутамола и эритромицин внутрь; 3-я группа получала эритромицин и ингаляции плацебо; пациентам 4-й группы назначали плацебо в капсулах и ингаляции плацебо.
Кашель исчезал у большего числа больных, получавших сальбутамол, по сравнению с больными, получавшими эритромицин или плацебо (39 и 9% соответственно, р=0,02). Пациенты, лечившиеся сальбутамолом, смогли раньше приступить к работе (р=0,05) [8]. При сравнении эффективности микстур с эритромицином и альбутеролом у 42 больных получены следующие результаты: через 7 дней кашель исчезал у 59% больных в группе получавших сальбутамол и у 12% больных в группе получавших эритромицин (р=0,002). У курящих больных полное исчезновение кашля отмечено в 55% случаев в группе пациентов, которым назначались ингаляции сальбутамола; в группе больных, лечившихся эритромицином, он не исчезал полностью ни у кого (р=0,03). Антибактериальная терапия показана при явных признаках бактериального поражения бронхов (гнойная мокрота, повышенная температура тела, признаки интоксикации организма) [1, 12]. При бактериальной этиологии ОБ рекомендуется один из перечисленных антибактериальных препаратов в общетерапевтических дозах: амоксициллин или макролиды II поколения с улучшенными фармакокинетическими свойствами (кларитромицин, азитромицин).
Профилактика острого бронхита
Исходя из преимущественно вирусной этиологии ОБ, профилактика заболевания заключается прежде всего в профилактике ОРВИ. Следует обращать внимание на соблюдение правил личной гигиены: частое мытье рук; минимизация контактов «глаза — руки», «нос — руки». Большинство вирусов передается именно таким контактным путем. Специальные исследования эффективности этой меры профилактики в дневных стационарах для детей и взрослых показали ее высокую эффективность [18, 19].
Ежегодная противогриппозная профилактика снижает частоту возникновения ОБ (уровень доказательности А).
Показания для ежегодной гриппозной вакцинации:
- возраст старше 50 лет;
- хронические болезни независимо от возраста;
- нахождение в замкнутых коллективах;
- длительная терапия аспирином в детском и подростковом возрасте;
- II и III триместры беременности в эпидемический период заболевания гриппом.
У лиц среднего возраста вакцинация уменьшает число эпизодов гриппа и потери трудоспособности в связи с этим [20]. Вакцинация медицинского персонала ведет к снижению смертности среди пожилых больных [21]. У пожилых ослабленных больных вакцинация снижает смертность на 50%, частоту госпитализации — на 40% [22].
Показания для медикаментозной профилактики: в доказанный эпидемический период у неиммунизированных лиц с высоким риском возникновения гриппа рекомендуются ингаляции занамивира 10 мг/сут [5] или прием озелтамивира 75 мг/сут внутрь [23]. Противовирусная профилактика эффективна у 70-90% лиц [5].
При неосложненном ОБ прогноз благоприятный, при осложненном ОБ течение заболевания зависит от характера осложнений и может относиться к другой категории болезней.
Литература
- Пульмонология. Национальное руководство. Краткое издание / Под ред. А.Г. Чучалина. М.: ГЭОТАР-Медиа, 2013.
- Falsey A.R., Griddle M.M., Kolassa J.E. et al. Evaluation of a handwashing intervention to reduce respiratory illness rates in senior day-care centers// Infect Control Hosp. Epidemiol. 1999. Vol. 20. Р. 200-202.
- Irwin R.S., Curly F.J., French C.I. Chronic cough. The spectrum and frequency of causes, key components of diagnostic evaluation, and outcome of specific therapy//Am. Rev. Respir. Dis. 1999. Vol. 141. Р. 640-647.
- Govaert T.M., Sprenger M.J., Dinant G.J. et al. Immune response to influenza vaccination of elderly people. A randomized double-blind placebo-controlled trial// Vaccine. 1994. Vol. 12. Р. 11851189.
- Govaert T. M., Thijs C. T., Masurel N. et al. The efficacy of influenza vaccination in elderly individuals. A randomized double-blind placebo-controlled trial // JAMA. 1994. Vol. 2772. Р. 1661-1665.
- Monto A.S. Zanamivir in the prevention of influenza among healthy adults: a randomized controlled trial // JAMA. 1999. Vol. 282. Р. 31-35.
- Lambert J, Mobassaleh M., Grand R.J. Efficacy of cimetidine for gastric acid suppression in pediatric patients// J. Pediatr. 1999. Vol. 120.Р. 474-478.
- Smucny J.J. Are beta-2-agonists effective treatments for acute bronchitis or acute cough in patients without underlying pulmonary disease? // J. Farm. Pract. 2001. Vol. 50. Р. 945-951.
- Quackenboss J.J., Lebowitz M.D., Kryzanowski M. The normal range of diurnal changes in peak expiratory flow rates. Relationship to symptoms and respiratory disease // Am. Rev. Respir. Dis. 1999. Vol. 143. Р. 323-330.
- Nakagawa N.K., Macchione M., Petrolino H.M. et al. Effects of a heat and moisture exchange and a heated humidifier on respiratory mucus in patients undergoing mechanical ventilation // Crit. Care Med. 2000. Vol. 28. Р. 312-317.
- Gonzales R., Steiner J.F., Lum A., Barrett P.H. Decreasing antibiotic use in ambulatory practice: impact of a multidimensional intervention on the treatment of uncomplicated acute bronchitis in adults // JAMA. 1999. Vol. 281. Р. 1512.
- Canadian guidelines for the management, of acute exacerbations of chronic bronchitis // Can. Resp. J. 2003. Suppl. Р. 3-32.
- Федосеев Г.Б., Зинакова М.К., Ровкина Е.И. Клинические аспекты применения Аскорила в пульмонологической клинике// Новые Санкт-Петербургские врачебные ведомости. 2002. № 2. С. 64-67.
- Ainapure S.S., Desai A., Korde K. Efficacy and safety of Ascoril in the management of cough — National Study Group report // J. Indian. Med. Assoc. 2001. Vol. 99. Р. 111-114.
- Prabhu Shankar S., Chandrashekharan S., Bolmall C.S., Baliga V. Efficacy, safety and tolerably of salbutamol+guaphenesn+bromhexne (Ascoril) expectorant versus expectorants containing sal-butamol and either guaiphenesin or bromhexine in productive cough: a randomised controlled comparative study // J. Indian. Med. Assoc. 2010. Vol. 108. Р. 313-320.
- Шмелева Н.М., Шмелев Е.И. Современные аспекты мукоактивной терапии в пульмонологической практике // Тер. архив. 2013. № 3. Р. 107-109.
- Prabhu Shankar S., Chandrashekharan S., Bolmall C.S., Baliga V. Efficacy, safety and tolerability of salbutamol + guaiphenesin + bromhexine (Ascoril) expectorant versus expectorants containing salbutamol and either guaiphenesin or bromhexine in productive cough: a randomised controlled comparative study// J. Indian. Med. Assoc. 2010. Vol. 108. Р. 313-314, 316-318, 320.
- Uhari M., Mottonen M. An open randomized controlled trial of infection prevention in child daycare centers // Pediatr. Infect. Dis. J. 1999. Vol. 18. Р. 672-677.
- Roberts L., Jorm L. Effect of infection control measures on the frequency of diarrhea episodes in child care: a randomized, controlled trial// Pediatrics. 2000. Vol. 105. Р. 743-746.
- Bridges C.B., Thompson W.W., Meltzer M. et al. Effectiveness and cost-benefit of influenza vaccination of healthy working adults: A randomized controlled trial // JAMA. 2000. Vol. 284. Р. 16551663.
- Carman W.F., Eder A.G., Wallace L.A. et al. Effects of influenza vaccination of healthcare workers on mortality of elderly people in long-term care: a randomised controlled trial // Lancet. 2000. Vol. 355. Р. 93-97.
- Nichol K.L., Margolis K.L., Wuorenma J, von Sternberg T. The efficacy and cost effectiveness of vaccination against influenza among elderly persons living in the community// N. Engl. J. Med. 1994. Vol. 331. Р. 778-784.
- Hayden F.G. Use of the selective oral neuraminidase inhibitor oseltamivir to prevent influenza // N. Engl. J. Med. 1999. Vol. 341. Р. 1336-1343.





Комментировать