История болезни Пьера Огюста Ренуара. Остеоартроз – этиопатогенез, классификация, клиническая картина, боль, лечение. Клинические формы и диагностика.
С.П.Маркин, Воронежская государственная медицинская академия
В последние годы в России происходит сокращение численности населения (с одновременным ростом количества пожилых людей). Так, в настоящее время из 143 474 000 человек 46 772 524 составляют пожилые люди. Особенностью пожилого возраста является наличие множественной сочетанной патологии. Так, по данным ряда исследователей, на 1 больного в возрасте 50 лет и старше приходится от 1,7 до 3,6 заболевания (в то время как для лиц 70 лет и старше 5-7 заболеваний). При этом одна из частых клинических ситуаций у людей в зрелом возрасте болевой синдром в суставах. Особое значение данная проблема приобретает у лиц пожилого и старческого возраста. Так, более 30% людей в возрасте 75 лет испытывают ограничения в повседневной деятельности из-за трудностей передвижения. В этом отношении весьма драматична жизнь известного художника Пьера Огюста Ренуара.
Болезнь (поражение суставов) «подкралась» к художнику на шестом десятке лет, когда он был на вершине славы и расцвете сил. Ренуар был прикован к инвалидному креслу, однако продолжал писать кистью, которую вкладывала ему между пальцев сиделка. Живопись была для него лучшим лекарством (рис. 1, 2).
Просыпаясь ночью с криком от дикой боли, он начинал рисовать. Художник творил даже тогда, когда уже не мог удерживать в руках кисть инструмент ему прикрепляли к тыльной стороне ладони.
Его последними словами, произнесенными перед тем, как он потерял сознание, была просьба к сы-ну дать ему карандаш, чтобы набросать модель вазы.
В настоящее время основной причиной болей в суставах является деформирующий остеоартроз, который чаще развивается у мужчин в возрасте до 45 лет и женщин старше 55 лет. При этом женщины болеют почти в 2 раза чаще мужчин. В России деформирующим остеоартрозом страдают 17,3% населения (около 25 млн человек). При этом заболевании поражаются в первую очередь так называемые «нагрузочные» суставы, что значительно ухудшает качество жизни больных и представляет серьезную социально-экономическую проблему. Так, остеоартроз является одной из основных причин преждевременной потери трудоспособности (60%) и инвалидности (11,5%), уступая в этом отношении только ишемической болезни сердца [1].
Понятие об остеоартрозе как самостоятельном заболевании суставов было принято после публикации работы R.Cecil и B.Archer в 1926 г. Согласно современным данным остеоартроз представляет собой группу заболеваний суставов различной этиологии, но со сходными биологическими, морфологическими и клиническими признаками и исходом, приводящим к потере хряща и сопутствующему поражению других компонентов сустава (субхондральная кость, синовиальная оболочка, связки, капсула и периартикулярные мышцы).
Этиопатогенез
Важнейшая функция хряща заключается в адаптации сустава к механической нагрузке и обеспечении движения. В норме хрящевая ткань состоит из двух основных элементов: соединительнотканого матрикса и хондро-цитов, которым отводится ключевая роль в поддержании равновесия между синтетическими (анаболическими) и деструктивными (катаболическими) процессами. При возникновении остеоартроза нарушается баланс в сторону преобладания катаболических процессов над анаболическими. Большую роль при этом играют провоспалительные цитокины (интерлейкин 1), под воздействием которого хондроциты продуцируют протеолитические ферменты (матриксные металлопротеиназы), вызывающие дегенерацию коллагена и протеогликанов. Кроме этого, при остеоартрозе происходит гиперпродукция хондроцитами циклооксигеназы 2 (фермента, индуцирующего синтез простагландинов, принимающих участие в развитии воспаления) [2].
Основными причинами развития остеартроза являются травма (самая частая причина), дисплазия (врожденные особенности, которые сопровождаются плохой биомеханикой сустава) и воспаление (чаще всего результатом аутоиммунных заболеваний). Среди факторов риска остеартроза выделяют наследственную предрасположенность (высокий индекс наследования заболевания 0,39-0,65 среди близнецов), избыточную массу тела, пожилой возраст, специфические профессии и др.[3].
Классификация
Различают первичный и вторичный остеартроз. Если причина развития заболевания не установлена, то такой артроз принято называть первичным, или идиопатическим. Первичный остеоартроз развивается в периферических суставах, наиболее часто в дистальных и проксимальных межфаланговых суставах кистей, первом запястно-пястном, первом плюснефаланговом, тазобедренном и коленном суставах, межпозвоночных дисках и суставах позвоночника (особенно шейного и поясничного отделов) [4]. В зависимости от распространенности процесса выделяют 2 формы первичного остеартроза:
- локальная форма характеризуется поражением менее 3 суставов (суставы кистей, стоп, позвоночника, коленные, тазобедренные суставы);
- генерализованная форма характеризуется поражением 3 и более различных суставных групп (поражение проксимальных и дистальных межфаланговых суставов пальцев кистей рук).
Вторичный остеоартроз развивается в результате травмы, врожденной дисплазии опорнодвигательного аппарата, эндокринных заболеваний, метаболических нарушений и другой костносуставной патологии.
Течение
В настоящее время выделяют 3 стадии течения деформирующего остеоартроза: на I стадии какихлибо выраженных морфологических нарушений тканей сустава нет. Изменения относятся только к функции синовиальной оболочки и биохимическому составу синовиальной жидкости, которая питает хрящ и мениски сустава, в результате чего сустав теряет способность противостоять привычной для него нагрузке и перегрузка сустава сопровождается воспалением и болевым синдромом. На II стадии заболевания начинается разрушение суставного хряща и менисков. Кость реагирует на нагрузку суставной площадки краевыми разрастаниями остеофитами. На III стадии выявляется выраженная костная деформация опорной площадки сустава, которая изменяет ось конечности. Несостоятельность, укорочение связок сустава приводит к патологической подвижности сустава или в сочетании с жесткостью суставной сумки к резкому ограничению естественных движений (развитие контрактур).
Клиническая картина
Основными клиническими проявлениями остеоартроза являются боль, деформация и тугоподвижность суставов. Действительно, при деформирующем остеоартрозе пациенты обычно обращаются к врачу, когда испытывают боль. Однако в начале заболевания больные часто отмечают только дискомфорт в суставе, на который не обращают внимания. В последующем может следовать бессимптомный период, после которого появляются боли, возникающие при дневных физических нагрузках и проходящие в покое.
Боль
Боль при деформирующем остеоартрозе носит неоднородный характер и имеет разнообразные механизмы возникновения. Так, боли при данной патологии не связаны с поражением собственно хряща, так как в хрящевой ткани нет нервных окончаний. Причинами болей при деформирующем остеоартрозе могут быть субхондральная кость (медуллярная гипертензия, микропереломы, воспаление), остеофиты (травматизация нервных окончаний в периостиуме), связки (растяжение), энтезисы (воспаление), суставная капсула (воспаление, растяжение), околосустав-ные мышцы (спазм) и синовиальная оболочка (воспаление).
При остеоартрозе встречается 4 типа боли:
- механическая возникает под влиянием дневной физической нагрузки и стихает за период ночного отдыха (этот тип связан со снижением амортизационных способностей хряща и костных подхрящевых структур);
- непрерывные тупые ночные боли (связаны с венозным стазом в субхондральной спонгиозной части кости и повышением внутрикостного давления);
- кратковременные «стартовые» боли (15-20 мин) возникают после периодов покоя и проходят на фоне двигательной активности (обусловлены трением суставных поверхностей, на которых оседают фрагменты хрящевой и костной деструкции);
- постоянные боли (обусловлены рефлекторным спазмом близлежащих мышц, а также развитием реактивного синовита).
Клинические формы
Клиническая картина деформирующего остеоартроза определяется конкретным суставом, вовлеченным в патологический процесс.
Коксартроз (деформирующий остеоартроз тазобедренных суставов) составляет более 40% всех форм остеоартрозов. Если коксартроз возник до 40 лет, то наиболее вероятной причиной является врожденная дисплазия тазобедренного сустава. В том случае, если болезнь встречается после 4045 лет, то причиной может быть физическая перегрузка (например, у грузчиков и т.п.). При коксартрозе боль механического характера, которая обычно локализуется в паховой области, часто иррадиирует в ягодицу, распространяется по переднебоковой поверхности бедра и голени. Иногда при коксартрозе боль локализуется только в области коленного сустава, носит диффузный характер и появляется при движениях в тазобедренном суставе. Кроме того, рано снижается объем движений, в развернутой стадии наблюдается атрофия мышц, вынужденное положение, компенсаторный поясничный гиперлордоз, наклон таза в сторону больного сустава, прихрамывание на больную ногу, при двустороннем процессе развивается «утиная походка» (переваливание туловища).
Гонартроз (деформирующий остеоартроз коленного сустава) встречается в 30% случаев всех форм остеоартрозов. При гонартрозе боль механического характера, как правило, локализуется в передней и медиальной области коленного сустава и верхней части голени, появляется ощущение подкашивания ног. В последующем выявляется атрофия мышц бедра, достаточно часто наблюдается девиация коленного сустава (Х-образные или О-образные ноги).
Деформирующий остеоартроз межфаланговых суставов пальцев кистей: деформирующий остеоартроз дистальных межфаланговых суставов (узелки Гебердена) проявляется костными краевыми остеофитами величиной с горошину на МП пальцах кисти на тыльно-боковой поверхности сустава (чаще начинаются с воспаления, сопровождающегося болью, затем появляется уплотнение, узурация, боль при этом отсутствует); деформирующий остеоартроз проксимальных межфаланговых суставов (узелки Бушара) проявляется остеофитами, которые расположены на боковой поверхности суставов, в результате палец приобретает веретенообразную форму (клинически похоже на ревматоидный артрит). Также выделяют эрозивный остеоартроз дистальных и проксимальных межфаланговых суставов.
Деформирующий остеоартроз плюсно-фалангового сустава большого пальца стопы проявляется болями по внутреннему краю стопы.
Полиостеоартроз (артрозная болезнь) деформирующий остеоартроз с множественным поражением периферических и межпозвонковых суставов.
Наиболее клинически значимыми (инвалидизирующими) формами деформирующего остеоартроза являются коксартроз и гонартроз.
Диагностика
Клинический диагноз подтверждается типичной рентгенологической картиной, характеризуемой несимметричным сужением суставной щели, наличием краевых остеофитов и субхондральных кист, субхондральным склерозом, в тяжелых случаях определяется деформация эпифизов костей. При этом сужение суставной щели, остеофиты и субхондральный склероз являются обязательными рентгенологическими симптомами, а околосуставной краевой дефект костной ткани, субхондральные кисты и внутрисуставные обызвествленные хондромы необязательными рентгенологическими признаками.
Лучевая диагностика
В России применяется рентгенологическая классификация остеоартроза по стадиям развития (Н.С.Косинская):
- I стадия наличие краевых костных разрастаний при незначительном сужении суставной щели;
- II стадия суставная щель сужена более отчетливо, возникает субхондральный склероз;
- IIIстадия резкое сужение суставной щели, которое сопровождается уплощением суставных поверхностей и развитием кистовидных образований.
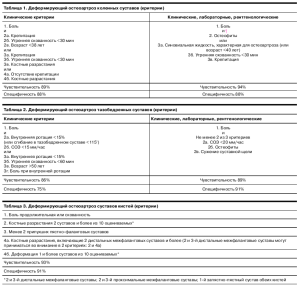
В настоящее время при постановке диагноза руководствуются классификационными критериями Американского колледжа ревматологов (ACR) для коленных, тазобедренных суставов и суставов кистей (табл. 1-3).
Однако рентгенография и компьютерная томография не могут показать сам хрящ, который является причиной болезни. Состояние хряща можно оценить лишь с помощью магнитно-резонансной томографии (МРТ). МРТ важна также на этапе ранней диагностики, когда рентгенологические изменения в суставе еще не определяются, но у пациента есть типичные жалобы.
Артроскопия
Несомненно, самым точным методом диагностики остеоартроза является артроскопия. С помощью зонда и микроскопа врач может с точностью определить степень разрушения хряща:
- I степень при касании зондом хрящ размягченный;
- II степень видны маленькие трещины и разрывы на поверхности хряща;
- IIIстепень провисание кусочков ткани хряща на 2-3 мм;
- IV степень полное отсутствие хряща оставляет незащищенной костную ткань. Лабораторная диагностика
Лабораторные исследования не имеют существенного значения в диагностике деформирующего остео-артроза, но используются при проведении дифференциальной диагностики.
Оценка состояния больного: оценочные шкалы
Для объективизации оценки состояния больного и эффективности проводимого лечения применяют ряд оценочных шкал: визуальная аналоговая шкала (ВАШ) и шкала Likert. Кроме того, используют функциональные индексы WOMAC, Lequesne(при деформирующем остеоартрозе тазобедренных и коленных суставов) и AUSCAN(при деформирующем остеоартрозе кистей рук).
Прогноз
Деформирующий остеоартроз протекает длительно, с медленным необратимым нарастанием клинических проявлений. Но за счет медленной динамики (например, скорость снижения суставной щели при гонарт-розе составляет 0,3 мм в год) трудоспособность сохраняется долго (за исключением коксартроза). В тяжелых случаях наблюдается полное разрушение сустава с формированием анкилоза сустава или неоартроза с неестественной подвижностью.
Лечение
Основными задачами терапии остеоартроза являются:
- уменьшение болевого синдрома;
- улучшение функции пораженного сустава, уменьшение степени и снижение частоты нетрудоспособности;
- предотвращение или замедление прогрессирования заболевания и его осложнений. Современная терапия деформирующего остеоартроза предполагает применение следующих видов лечения:
- фармакологическое лечение (парацетамол, нестероидные противовоспалительные средства, хондропротекторы);
- нефармакологическое лечение (применение средств ортопедической коррекции, физиотерапевтические методы лечения, бальнеотерапия, лечебная физкультура и др.);
- альтернативные инвазивные методы лечения (артропластика и др.).
Хондропротекторы
По данным Европейской антиревматической лиги (2003 г.), применение нестероидных противовоспалительных средств и хондропротекторов в лечении деформирующего остеоартроза является наиболее эффективным (уровень доказательности 1А) [5].
Хондропротекторы это так называемые медленно-действующие противовоспалительные или структурно-модифицирующие препараты. Доказано влияние хондропротекторов не только на симптомы, но и на прогрессирование деформирующего остеоартроза. Их назначение обосновано при любой стадии заболевания на срок не менее 6 мес [6].
В настоящее время одним из наиболее перспективных препаратов группы хондропротекторов является отечественный препарат Хондроксид®. Препарат выпускается в виде таблеток, а также мази и геля, что позволяет эффективно использовать его для лечения всех форм деформирующего остеоартроза. Основным действующим веществом препарата Хондроксид® является хондроитина сульфат, который представляет собой высокомолекулярный мукополисахарид улучшающий фосфорно-кальциевый обмен в хрящевой ткани, снижающий активность ферментов, разрушающих хрящевую ткань, и стимулирующий синтез глюкозаминогликанов, а также препятствующий коллапсу соединительной ткани.
Одна таблетка препарата содержит в качестве активного вещества 0,25 г хондроитина сульфата. При однократном приеме препарата внутрь максимальная концентрация в плазме достигается через 3-4 ч, в синовиальной жидкости через 4-5 ч. Накапливается препарат главным образом в хрящевой ткани (максимальная концентрация в суставном хряще достигается через 48 ч); синовиальная оболочка не является препятствием для его проникновения в полость сустава. Выводится препарат почками в течение 24 ч. Хондроксид® принимают внутрь по 0,5 г (2 таблетки) 2 раза в сутки. Рекомендуемая продолжительность начального курса составляет 6 мес. Следует учитывать, что терапевтическое действие препарата сохраняется в течение 3-5 мес после его отмены в зависимости от локализации и стадии заболевания. При необходимости возможно проведение повторных курсов лечения, продолжительность которых определяется индивидуально.
В мази и геле Хондроксид®, помимо хондроитина сульфата, содержится диметилсульфоксид, который способствует лучшему проникновению хондроитина сульфата через клеточные мембраны в глубину тканей, оказывая противовоспалительное и анальгезирующее действие, вследствие чего на фоне лечения увеличивается двигательная активность пациентов и функциональная возможность их суставов. Мазь или гель наносят на кожу над очагом поражения, втирая до полного впитывания в течение 2-3 мин. Курс лечения составляет не менее 2-3 нед. По клиническим показаниям может быть использована прерывистая схема лечения курсами по 12-16 нед с перерывами на 8-10 нед. По данным ряда исследователей, Хондроксид® быстрее купирует болевой синдром по сравнению с препаратами, содержащими нестероидные противовоспалительные средства [7].
Хондроксид® можно использовать и в физиотерапевтическом лечении. Так, в Нижегородском НИИ травматологии и ортопедии Минздравсоцразвития РФ с терапевтическим эффектом была использована мазь Хондроксид® для ультрафонофореза. Как показали результаты исследования, включение фонофореза мази Хондроксид® в программу реабилитационных мероприятий пациентов с суставным синдромом способствует более быстрому купированию боли и восстановлению двигательной активности пациентов. При этом применение фонофореза является безопасным, не вызывает побочных эффектов и может быть рекомендовано к включению в комплексную терапию [8].
Заключение
Деформирующий остеоартроз является одной из главных причин, способствующих инвалидизации людей. Раннее применение хондропротекторов способствует значительному улучшению состояния пациентов, в первую очередь за счет снижения степени прогрессирования патологического процесса. Использование препарата Хондроксид®, имеющего различные лекарственные формы, значительно повышает эффективность лечения как генерализованной, так и локальных форм деформирующего остеоартроза.
Последней победой Ренуара над болезнью стал натюрморт с анемонами (рис. 3), написанный в последние его дни.
«Я все еще двигаюсь вперед», сказал художник за несколько дней до смерти.
Литература
- Артеменко Н.А. Особенности прогрессирования и лечения остеоартроза. Русский медицинский журнал, 2005; 7 (13): 403-6.
- Цветкова Е.С. Фармакотерапия ревматических болезней. Cons. med., 2004; 2 (6): 100-3.
- Алексеева Л.И. Остеоартроз. Методические рекомендации для врачей. М., 2010.
- Горбачева Ф.Е. Спондилоартроз позвоночника. Диагностика и лечение. В помощь практическому врачу. М., 2007.
- Рачин А.П. Доказательная фармакоаналитика терапии остеоартроза. Фарматека, 2007; 19: 81-6.
- Верткин А.Л. Деформирующий остеоартроз: стратегия ведения пациентов при соматической патологии. Русский медицинский журнал, 2007; 4 (15): 319-24.
- Шостак Н.А. Современные аспекты диагностики и лечения дегенеративных заболеваний позвоночника и суставов. Фарматека, 2005; 20: 80-5.
- Маркин С.П. Диагностика и лечение дорсопатий. Методические рекомендации. М., 2005.










Комментировать