Изучение особенностей течения беременности у беременных с диффузным токсическим зобом. Результаты проведенных исследований.
Убайдуллаева Н.Б., Республиканский специализированный научно-практический медицинский центр эндокринологии, г. Ташкент, Республика Узбекистан
Резюме
Обследованы 59 беременных с диффузным токсическим зобом в различные сроки беременности (основная группа), средний возраст — 25,2 ± 0,9 года. Контрольную группу составили 12 женщин с физиологическим течением беременности, средний возраст — 24,5 ± 0,8 года. Все беременные получали мерказолил или тирозол в индивидуально подобранной дозе. Лечение тиреостатиками проводилось под контролем свободных тиреоидных гормонов Т3 иТ4 (свТ3 и свТ4) и тиреотропного гормона (ТТГ). После снижения уровня свТ3 и свТ4 до верхней границы нормы дозу тиреостатиков уменьшали постепенно. Обнаружено, что у 10,2 % беременных тиреотоксикоз был снят тиреостатиками, у 6,7 % диагностировался частично снятый тиреотоксикоз, у 3,4 % — медикаментозный эутиреоз. 6,7 % беременных женщин обратились с рецидивом тиреотоксикоза. У 82,3 % больных обнаружен тиреотоксикоз, из них у 4,4 % — легкой степени тяжести, у 28,8 % — средней. Увеличение щитовидной железы диагностировано: у 36,8 % беременных — до I степени, у 63,7 % — до II степени. Беременные основной группы жаловались на увеличение щитовидной железы (100 %), общую слабость (90 %), потливость (89 %), сердцебиение (98 %), раздражительность (74 %), головокружение (85 %), плохой сон (35 %). Настоящая беременность у женщин с диффузным токсическим зобом осложнилась ранним токсикозом — у 84,5 % женщин, угрозой прерывания беременности — у 68,1 %, гестозом — у 62,3 %, преэклампсией — у 3,3 %. Развитие анемии во время беременности составило 64 %: I степени — у 68 %, II степени — у 16 %, III степени — у 16 %. Объем щитовидной железы у женщин с физиологическим течением беременности — 14,10 ± 1,08 мл, а у женщин с диффузным токсическим зобом достоверно увеличен до 21,6 ± 1,2 мл (при норме до 18 мл по критериям ВОЗ (2001)). Концентрация свТ3 и свТ4 у беременных основной группы была достоверно повышена (15,6 ± 0,02 пмоль/ли 35,4 ± 5,7 пмоль/л соответственно), а уровень ТТГ был достоверно снижен — 0,63 ± 0,03 мМЕ/л по сравнению с контрольной группой. Аномалии родовых сил наблюдались у 54,8 % беременных с диффузным токсическим зобом, стремительные роды — у 12 %, у 8,9 % проведено кесарево сечение по акушерским показаниям, у 10 % — ручное обследование полости матки. 13 % новорожденных родились незрелыми. Состояние 8,7 % новорожденных оценивалось как удовлетворительное по шкале Апгар (8–9 баллов), 39,1 % имели оценку 7–8 баллов, состояние средней тяжести отмечалось у 43,5 % (6–7 баллов), у 8,7 % — тяжелое с оценкой 2–5 баллов. Транзиторный гипертиреоз отмечался у 43,5 % новорожденных (ТТГ — 0,80 ± 0,02 мМЕ/л; Т3 — 2,90 ± 0,04 нмоль/л; Т4 — 172,0 ± 6,9 нмоль/л), транзиторный неонатальный гипотиреоз — у 8,7 %.
Введение
Болезнь Грейвса (диффузный токсический зоб) — одно из наиболее распространенных аутоиммунных заболеваний, частота новых случаев которого составляет порядка 13,9 на 100 тыс. населения [1, 5]. Это заболевание поражает преимущественно женщин молодого репродуктивного возраста, и вопрос планирования беременности при диффузном токсическом зобе (ДТЗ) является весьма актуальным. Беременность может наступить и при декомпенсированном тиреотоксикозе, распространенность ДТЗ среди беременных — 1–2 случая на 1000 [2], в связи с чем в клинической практике нередко приходится решать проблему лечения тиреотоксикоза во время беременности. Беременности, осложненные тиреотоксикозом, сопровождаются повышенной частотой спонтанных выкидышей, преждевременных родов, рождения детей с низкой массой тела и неонатальной смертности [3, 4]. Кроме того, гипертиреоз может вызывать сердечную недостаточность, а во время родов у женщин с тиреотоксикозом может развиться тиреотоксический криз. Все эти осложнения встречаются намного реже, если тиреотоксикоз распознается и лечится до зачатия, нежели тогда, когда терапия проводится на фоне уже наступившей беременности. Тем не менее компенсация тиреотоксикоза у будущей матери на любых этапах беременности является критически важным условием для улучшения ее исхода. По современным представлениям, в подавляющем большинстве случаев лечение должно осуществляться тиреостатическими препаратами [2, 4].
Вопрос о подходах к лечению гипертиреоза у женщин детородного возраста, планирующих повторную беременность, попрежнему вызывает полемику. Если антитиреоидные препараты уже применялись когдато по поводу гипертиреоза и на фоне малых доз сохранялся эутиреоз, то беременность можно разрешить. Однако такой режим требует понимания и сотрудничества со стороны больной.
Целью настоящей работы явилось изучение особенностей течения беременности у беременных с диффузным токсическим зобом.
Материалы и методы исследования
Обследованы 59 беременных с ДТЗ в различные сроки беременности (основная группа). Средний возраст — 25,2 ± 0,9 года. Контрольную группу составили 12 женщин с физиологическим течением беременности, средний возраст — 24,5 ± 0,8 года.
Все беременные получали мерказолил или тирозол в индивидуально подобранной дозе. Кроме тиреостатиков назначалось дезинтоксикационное, антианемичное и, при необходимости, симптоматическое лечение. Средняя доза тиреостатиков составила 20–30 мг в сутки. Лечение тиреостатиками проводилось под контролем содержания свободных тиреоидных гормонов Т3 иТ4 (свТ3 и свТ4) и тиреотропного гормона (ТТГ). После снижения уровня свТ3 и свТ4 до верхней границы нормы дозу тиреостатиков уменьшали постепенно. С увеличением гестационного срока происходит закономерное уменьшение тяжести тиреотоксикоза, соответственно, снижается потребность в тиреостатиках, в связи с этим к III триместру под контролем свТ4 тиреостатики отменяли.
Результаты пальпаторного исследования щитовидной железы (ЩЖ) подтверждались лабораторно-инструментальными методами. Степень увеличения ЩЖ определялась по классификации ВОЗ (2001).
Акушерско-гинекологический статус беременных оценивался совместно с гинекологами. При проведении комплексного обследования больных учитывались анамнестические данные: возраст, сопутствующие экстрагенитальные и гинекологические заболевания. При оценке клинического течения беременности учитывались частота и тяжесть осложнений: токсикоза беременных, угрозы прерывания беременности, нефропатии, преэклампсии, анемии и др.
В течение всей беременности больные находились под наблюдением эндокринолога и акушерагинеколога амбулаторно, в случаях ухудшения их обязательно госпитализировали.
Уровень свТ3, свТ4, ТТГ определялся радиоиммунологическим методом с использованием коммерческих наборов фирмы Immunotech (Чехия) на базе Республиканского специализированного научно-практического центра эндокринологии Республики Узбекистан. Границы нормы свТ3 составили 3,5–5,8 пмоль/л; свТ4 — 11,5–23,0 пмоль/л; ТТГ — 0,17–4,05 мМЕ/л.
Ультразвуковое исследование ЩЖ и определение ее объема проведены с помощью ультразвукового сканера Fukuda «У2000» (Япония), снабженного линейным датчиком 5,0 МГц. Объем (V) ЩЖ рассчитывали по формуле:
V = {(W ´ D ´ L) справа + (W ´ D ´ L) слева} ´ 0,479, где W, D, L — соответственно ширина, толщина, и длина долей ЩЖ, 0,479 — коэффициент коррекции [3].
Статистическую обработку результатов проводили с помощью компьютерной программы Microsoft Excel с использованием критерия Стьюдента.
Результаты исследования и их обсуждение
Обнаружено, что при обследовании беременные находились на различной стадии тиреотоксикоза: у 10,2 % тиреотоксикоз был снят тиреостатиками, у 6,7 % диагностировался частично снятый тиреотоксикоз, у 3,4 % — медикаментозный эутиреоз. 6,7 % беременных женщин обратились с рецидивом тиреотоксикоза. У 82,3 % больных обнаружен тиреотоксикоз, из них у 4,4 % — легкой степени тяжести, у 28,8 % — средней. У 4,3 % (2) беременных обнаружен тиреотоксикоз тяжелой степени, у обеих была нежеланная беременность, в связи с этим произведен медицинский аборт.
54,6 % женщин страдали ДТЗ до наступления настоящей беременности, из них 25,3 % забеременели в эутиреоидном состоянии на фоне лечения. 20,3 % женщин забеременели в декомпенсированном состоянии на фоне приема тиреостатиков, 75 % из них самостоятельно прекратили лечение в связи с наступлением беременности.
Увеличение ЩЖ диагностировано: у 36,8 % беременных — до I степени, у 63,7 % — до II степени.
Впервые обратились к эндокринологу по направлению гинеколога 42,3 % пациенток, по состоянию здоровья осознанно — 47,5 %, при сроках гестации до 12 недель — только 33,8 %, при сроке 13–26 недель — 40,7 %, более 27 недель — 25,4 %. Лишь 45,5 % беременных с тиреоидной патологией знали, что у них увеличена ЩЖ, и 25,4 % получали лечение (тиреостатики) по поводу ДТЗ в данной беременности.
Анализ исследований показал, что у 22 % женщин с ДТЗ отмечена первая беременность, ау 77,9 % — повторная. В группе повторно беременных предыдущие беременности закончились рождением здорового ребенка у 44,4 % женщин, выкидышами в ранние сроки — у 48,1 %, интранатальной гибелью плода — у 11,1 %, медицинским абортом — у 37 %. Экстрагенитальными заболеваниями страдали 52,2 % пациенток. У 37,3 % беременных диагностирована эндокринная офтальмопатия I–II степени.
Беременные основной группы жаловались на увеличение ЩЖ (100 %), общую слабость (90 %), потливость (89 %), сердцебиение (98 %), раздражительность (74 %), головокружение (85 %), плохой сон (35 %).
Настоящая беременность у женщин с ДТЗ осложнилась ранним токсикозом у 84,5 % женщин, угрозой прерывания беременности — у 68,1 %, гестозом — у 62,3 %, преэклампсией — у 3,3 %. Анемия во время беременности развилась у 64 % пациенток, из них анемия I степени — у 68 %, II степени — у 16 %, III степени — у 16 %.
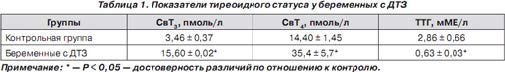
Объем ЩЖ у женщин с физиологическим течением беременности составил 14,10 ± 1,08 мл, а у женщин с ДТЗ достоверно увеличен до 21,6 ± 1,2 мл (при норме до 18 мл по критериям ВОЗ (2001)).
Концентрация свободных тиреоидных гормонов у беременных основной группы была достоверно повышена, а уровень ТТГ — достоверно снижен по сравнению с контрольной группой (табл. 1).
Аномалии родовых сил наблюдались у 54,8 % беременных с ДТЗ, стремительные роды — у 12 %, у 8,9 % женщин проведено кесарево сечение по акушерским показаниям, у 10 % — ручное обследование полости матки. 13 % новорожденных родились незрелыми. Состояние 8,7 % новорожденных оценивалось как удовлетворительное по шкале Апгар (8–9 баллов), 39,1 % имели оценку 7–8 баллов, состояние средней тяжести отмечалось у 43,5 % (6–7 баллов), у 8,7 % — тяжелое с оценкой 2–5 баллов. Транзиторный гипертиреоз отмечался у 43,5 % новорожденных (ТТГ — 0,80 ± 0,02 мМЕ/л; Т3 — 2,90 ± 0,04 нмоль/л; Т4 — 172,0 ± 6,9 нмоль/л), транзиторный неонатальный гипотиреоз — у 8,7 %.
Выводы
- Диффузный токсический зоб во время беременности оказывает выраженное отрицательное влияние на течение и исход гестации: у 84,5 % таких женщин беременность осложнилась ранним токсикозом, угрозой прерывания беременности — у 68,1 %, гестозом — у 62,3 %, преэклампсией — у 3,3 %.
- Диффузный токсический зоб матери приводит к нарушению ранней постнатальной адаптации новорожденных и к развитию транзиторного тиреотоксикоза в 43,5 % случаев, транзиторного гипотиреоза — в 8,7 %.
Литература
- Фадеев В.В., Белянчикова М.А., Лесникова С.В. и др. Болезнь Грейвса во время беременности: диагностика, лечение, физическое и нервно-психическое развитие детей // Клиническая тиреоидология. — 2004. — Т. 2, № 1.
- Исмаилов С.И., Убайдуллаева Н.Б. Лечение тиреоидной дисфункции при беременности и в послеродовом периоде: Руководство по клинической практике эндокринологического общества: Пер. с англ. — 2008. — 12 с.
- Shah M.S., Davies T.F., Stagnaro-Green A. The thyroid during pregnancy: a physiological and pathological stress test // Minerva Endocrinol. — 2003. — Vol. 28(3). — P. 233-245.
- Lazarus J.H. Thyroid dysfunction: reproduction and postpartum thyroiditis // Semin. Reprod. Med. — 2002. — Vol. 20(4). — P. 381-388.
- Marcos Abalovich, Nobuyuki Amino, Linda A. Barbour et al. Management of Thyroid Dysfunction during Pregnancy and Postpartum: An Endocrine Society Clinical // The Journal of Clinical Endocrinology & Metabolism. — 2007. — Vol. 92(8).— S1-S47.









Комментировать