Начало статьи. Тенденции в России. Как это происходит в Германии, Франции, Нидерландах.
Шарабчиев Ю.Т., Дудина Т.В.
РНПЦ медицинских технологий, информатизации, управления и экономики здравоохранения МЗ РБ
Первичная медико-санитарная помощь (ПМСП) и соответствующие ей учреждения это зона первого контакта населения со службами здравоохранения. Система ПМСП должна обеспечивать не только лечебную, но и профилактическую работу, а также организацию медицинской помощи прикрепленному населению. Опыт экономически развитых стран показывает, что медицинскую помощь (МП) большинство взрослого и детского населения получает в системе ПМСП, в том числе у врачей общей практики (ВОП). Тем не менее, само определение ПМСП в ряде стран заметно различается. В США, например, существует 92 определения ПМСП [1]*, поскольку все они рассматриваются с различных точек зрения: концепции, уровня, содержания услуг, процесса и видов деятельности. В этой связи необходимо подробней остановиться на понятийном аппарате, определяющем различные виды МП.
Согласно определению ВОЗ, первичная медикосанитарная помощь это совокупность взаимосвязанных мероприятий медико-санитарного и лечебно-профилактического характера, реализуемых на уровне первичного контакта гражданина с системой здравоохранения с учетом сложившихся и формируемых условий среды обитания и образа жизни и направленных на сохранение, восстановление и укрепление здоровья [2]. Согласно Алматинской декларации, утвердившей концепцию развития первичной медико-санитарной помощи, это понятие определено как «существенная МП, основанная на практических, научно устойчивых и социально приемлемых методах и технологиях, универсально доступная как для отдельных лиц, так и их семей и по стоимости, которую сообщество и страна могут позволить себе поддерживать на каждом этапе своего развития в духе уверенности в своих силах и самоопределения» [3].
Первичная медико-санитарная помощь
Итак, первичная медико-санитарная помощь является основным, доступным и в большинстве стран бесплатным для каждого гражданина видом МП, включающим: лечение наиболее распространенных болезней и травм, отравлений и других неотложных состояний; медицинскую профилактику важнейших заболеваний; санитарногигиеническое просвещение населения; проведение других мероприятий, связанных с оказанием медико-санитарной помощи гражданам по месту жительства.
Скорая медицинская помощь
Скорая МП оказывается гражданам при состояниях, требующих срочного медицинского вмешательства (при несчастных случаях, травмах, отравлениях, других состояниях и заболеваниях). Специализированная, в том числе высокотехнологичная МП оказывается гражданам при заболеваниях, требующих специальных методов диагностики, лечения и использования сложных, уникальных или ресурсоемких медицинских технологий.
В новой редакции Закона Республики Беларусь «О здравоохранении» (в ред. от 20 июня 2008 г.) отсутствует определение первичная медикосанитарная помощь. Законодатель использует понятие «первичная медицинская помощь», подразумевая под этим комплекс медицинских услуг (МУ).
В то время как ПМСП понятие значительно более широкое, связанное, прежде всего, с организацией медицинской помощи. В соответствии со статьей 16 Закона Республики Беларусь «О здравоохранении» в ред. от 20 июня 2008 г., первичная медицинская помощь основной вид оказания МП при наличии у пациента наиболее распространенных заболеваний, в том числе травм, отравлений и других неотложных состояний, включающий также проведение иных мероприятий, направленных на улучшение качества жизни пациента. Специализированная медицинская помощь вид оказания МП при наличии у пациента заболеваний, требующих применения специальных методов, а при необходимости сложных, высокотехнологичных или уникальных методов оказания МП, основанных на современных достижениях медицинской науки и техники. В зависимости от состояния здоровья пациентов, медицинских показаний и противопоказаний, а также лечебно-диагностических возможностей организаций здравоохранения МП оказывается в следующих формах: скорая (неотложная) медицинская помощь и плановая медицинская помощь.
В Законе РБ «О здравоохранении» от 18.06.1993 г. №2435-XII (в ред. от 11 января 2001 г.) ПМСП трактовалась как основной и доступный для каждого человека вид МП, который включает лечение наиболее распространенных болезней, травм, отравлений и других неотложных состояний, родовспоможение, проведение санитарно-гигиенических и противоэпидемических мероприятий, медицинскую профилактику заболеваний, гигиеническое обучение, проведение мер по планированию семьи, охране материнства, отцовства и детства, проведение других мероприятий.
То, что сегодня первичная медико-санитарная помощь во многих странах нуждается в обновлении, очевидно, поскольку системы здравоохранения многих, если не большинства стран функционируют недостаточно эффективно, а люди все более нетерпимо относятся к тому, что службы здравоохранения не могут обеспечить доступность МП в соответствии со спросом, ожиданиями и меняющимися требованиями к качеству предоставляемых МУ. Мало кто будет спорить с тем, что системы здравоохранения должны эффективнее и более оперативно реагировать на вызовы меняющегося мира. Эта задача вполне под силу ПМСП.
Сложившаяся ситуация
Сегодня, когда признан факт, что целые группы населения во многих странах оказались вне охвата МП, возникло чувство упущенных возможностей, напоминающее о том, что тридцать лет назад Алматинская конференция породила «движение в поддержку первичной медико-санитарной помощи», объединившее медицинских работников и учреждения, правительства и организации гражданского общества, научные и массовые общественные организации, которые взяли на себя обязательство бороться с «политически, социально и экономически неприемлемым» неравенством в уровне здоровья людей во всех странах, что изменило систему понятий и представлений о современном здравоохранении. В Алматинской декларации четко обозначены цели, к достижению которых надо стремиться: социальная справедливость и право на более высокий уровень здоровья для всех, участие и солидарность. Появилось осознание того, что для обеспечения прогресса в достижении этих целей требуется фундаментальным образом изменить принципы функционирования систем здравоохранения и способы использования ими потенциала других секторов.
Процесс преобразования этих целей в реальные реформы в различных странах идет по-разному. Тем не менее, сегодня вопросы равенства в уровне здоровья во многих странах занимают все более важное место в программах политических лидеров, министров здравоохранения, а также органов местного самоуправления, профессиональных организаций и организаций гражданского общества.
Для достижения стоящих перед ПМСП целей обеспечения приемлемого уровня здоровья для всех необходимы системы здравоохранения, которые ставят интересы людей в центр внимания служб медико-санитарной помощи. Чтобы обеспечить здоровье для всех, системы здравоохранения должны отвечать на вызовы меняющегося мира и соответствовать растущим ожиданиям в отношении улучшения своей деятельности. Это предполагает существенную переориентацию и реформирование современных систем здравоохранения с ориентацией в сторону обновления ПМСП.
Разграничение
Рубеж, где сходятся первичная медико-санитарная помощь и специализированные виды помощи, динамичен и быстро меняется. В Европейском регионе комплекс мероприятий, передаваемых в первичную помощь, быстро увеличивается. Многие из видов специализированной амбулаторной помощи переносятся в первичное звено посредством специальных клиник, использующих модели совместного оказания помощи. Даже стационарные услуги, традиционно оказываемые в больницах специалистами, переносятся в первичное звено посредством моделей оказания стационарной помощи в домашних условиях. Ожидается, что врачи общей практики должны будут оказывать услуги скорой помощи при состояниях, которые традиционно обслуживались в стационарных отделениях травмы и скорой помощи [4, 5, 6]. Несмотря на то, что общая практика является нераздельной частью первичной помощи, эти термины не являются синонимами. Роль врача общей практики указывает на широту оказываемых услуг первичной помощи и степень единообразия в предоставлении таких услуг. В промышленно развитых странах врач общей практики является единственным клиническим специалистом, который работает на девяти уровнях оказания помощи: профилактика, предсимптоматическая диагностика заболевания, ранняя диагностика, диагностирование установленного заболевания, ведение заболевания, ведение осложнений заболевания, реабилитация, помощь при терминальных состояниях и консультирование [7].
Согласно материалам ВОЗ [7 и др.], ПМСП в странах Восточной Европы (страны СНГ) включает в себя следующую примерную структуру: амбулаторно-поликлиническую, скорую, неотложную и общепрофильную МП (лечебно-профилактическая помощь), хотя ее организация в каждой стране имеет особенности. В большинстве стран СНГ в городах указанная помощь оказывается территориальными поликлиниками для взрослых и детскими поликлиниками, медсанчастями, женскими консультациями, врачебными и фельдшерскими здравпунктами.
- В сельской местности первым звеном в системе этой помощи являются лечебно-профилактические учреждения сельского врачебного участка: участковая больница, амбулатория, фельдшерскоакушерские пункты, здравпункты, медицинские профилактории.
- Для жителей районного центра основным учреждением, оказывающим первичную медико-санитарную помощь, является поликлиника центральной районной больницы. Неотложная помощь населению городов оказывается пунктами (отделениями) МП на дому; жителям сельской местности средними медработниками фельдшерско-акушерских пунктов, врачами амбулаторий и участковых больниц.
- Для оказания скорой медицинской помощи в городах создана широкая сеть соответствующих станций (подстанций); в сельских административных районах организованы станции скорой МП или отделения скорой МП при центральных районных больницах.
Выездная помощь
Особое место в системе первичной медикосанитарной помощь занимает выездная помощь, оказываемая выездными врачебными бригадами, а также подвижными средствами и комплексами медицинского назначения. Выездные службы формируются обычно на базе центральных районных, областных, краевых, республиканских и крупных городских больниц. Проведение санитарногигиенических и противоэпидемических мероприятий возлагается на санитарно-эпидемиологическую службу при непосредственном участии врачей и средних медработников территориальных и производственных врачебных участков. Территориальная доступность первичной медикосанитарной помощь обеспечивается рациональным размещением медицинских учреждений с учетом сложившихся и перспективных систем расселения населения, а также ряда других факторов.
В осуществлении первичной медико-санитарной помощи, в том числе и в странах СНГ, наиболее велика роль врачей амбулаторно-поликлинических учреждений. Врач-терапевт (участковый врач) обеспечивает своевременную квалифицированную терапевтическую помощь населению участка в поликлинике (амбулатории) и на дому; организацию и проведение комплекса мероприятий по диспансеризации населения участка; координацию деятельности с врачами-специалистами амбулаторнополиклинических учреждений, санитарным и общественным активом. Основными задачами врачатерапевта участкового цехового врачебного участка являются оказание рабочим и служащим квалифицированной терапевтической помощи, участие в проведении профилактических мероприятий по предупреждению и снижению заболеваемости с временной утратой трудоспособности, профессиональных болезней и травматизма, улучшение санитарно-гигиенических условий труда.
В работе медперсонала учреждений, оказывающих ПМСП, ведущая роль принадлежит профилактике.
В этой связи пересматривается нормативноправовая база, в соответствии с которой функции и объем профилактической деятельности врачей и среднего медицинского персонала расширяются.
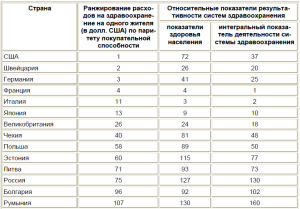
Во многих странах сталкиваются с разрывом между расходами на системы здравоохранения и конечными результатами. Например, США на здравоохранение тратят 16% ВВП (по абсолютному размеру это больше, чем весь ВВП России), но имеют крайне затратную и неэффективную систему здравоохранения, поэтому существенно отстают от менее развитых стран по показателям ее эффективности (табл. 1, 2). И наоборот, Великобритания, Франция, Япония, Италия, расходуя относительно меньше средств, являются лидерами по конечным показателям деятельности здравоохранения. Кроме того, страны со сравнительно эффективной системой здравоохранения, как правило, имеют развитую структуру ПМСП. Доступные международные исследования свидетельствуют, что системы ПМСП чаще ассоциируются с улучшением состояния здоровья населения. Более того, развитие первичной медико-санитарная помощи ассоциируется с более высоким уровнем удовлетворенности пациентов и снижением совокупных издержек на окады помощи усиливает различия в доступности МП зание помощи, в то время как ориентирование си[8-10]. стем здравоохранения на специализированные виды помощи усиливает различия в доступности МП [8–10].
Ранжирование стран по показателям расходов и результатов деятельности систем здравоохранения, по оценке ВОЗ (ранги от 1 до 191) [11]
Таблица 1
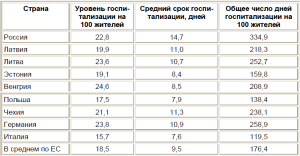
Показатели развития здравоохранения в некоторых странах Европы, по данным ВОЗ (2002 г.) [12]
Таблица 2
За последние годы проведено несколько рандомизированных исследований [13, 14 и др.] по оценке показателей здоровья населения в зависимости от уровня развития ПМСП. Эти обзоры в основном касаются США, европейских стран (Великобритания, Нидерланды, скандинавские страны), а также африканских стран с низким доходом. В частности, исследования, проведенные в 18 экономически развитых странах Организации экономического сотрудничества и развития (ОЭСР) в течение трех десятилетий, показали, что более сильная и развитая ПМСП всегда соответствовала лучшим результатам состояния здоровья населения. Такое отношение оставалось даже при сравнении показателей здоровья населения на макроуровне (ВВП на душу населения, число врачей на одну тысячу жителей, количество пожилого населения в процентах) и на микроуровне (среднее количество амбулаторных посещений, доход на душу населения, потребление алкогольных и табачных изделий) [15].
В сравнительном исследовании, проведенном в США, было показано, что наличие достаточного количества врачей первичного звена положительно сказывается на состояние здоровья населения, включая общую смертность с учетом возрастной корректировки и нормативной смертности, связываемой с раковыми и сердечными заболеваниями, неонатальной смертностью и ожидаемой продолжительности жизни [16]. В штатах с традиционно низким количеством врачей первичного звена на количество населения, соответственно, были и более высокими затраты на систему «Медикэр» (федеральное медицинское страхование для людей в возрасте 65 лет и старше) [17]. Кроме того, исследования американских специалистов по вопросам качества и доступности ПМСП, проведенные в экономически развитых странах, показывают, что ориентация на систему с преимущественно специализированными видами помощи усиливает неравенство в доступности медицинских услуг [18-20].
В то же время в странах, где МП, оказываемая врачами первичного звена и использующая ПМСП в качестве диспетчера и первичного контакта со службами здравоохранения, не позволяет пациенту напрямую обращаться за помощью к специалистам, что приводит к значительной неудовлетворенности пациентов ее качеством и доступностью [21].
По мнению специалистов, пока не существует достаточно убедительных и точных исследований, оценивающих качество и эффективность МУ, оказываемых в условиях первичного звена или ВОП в европейских странах, особенно в сравнительном аспекте. Существуют исследования, не обнаруживающие значительных различий в качестве МП и результатах лечения, представленных ВОП, даже когда они представляли заместительные услуги врачей вторичного уровня [22 и др.]. Тем не менее, сравнение эффективности первичной медикосанитарной помощи в 10 экономически развитых странах Западной Европы выявило очевидный и более высокий уровень удовлетворенности потребителей услуг систем здравоохранения, основанных на более развитых системах оказания первичной помощи [23].
В связи с вышесказанным и в соответствии с рекомендациями ВОЗ, для большинства стран необходимы новые подходы в организации МП населению, базирующиеся на создании комплексной и интегрированной модели системы здравоохранения, которая должна совместить универсальность и экономический реализм с целью обеспечения медицинской помощи для всех, а не охвата всего населения (объемов МУ), что возможно только с развитием ПМСП [7, 24 и др.]. Однако диапазон, содержание и расширение такой модели должны руководствоваться и подкрепляться эмпирическими исследованиями.
В соответствии с современной универсальной моделью системы здравоохранения, учитывающей организационные и правовые аспекты проблемы, дальнейшее развитие ПМСП, согласно рекомендациям ВОЗ, должно быть направлено на решение следующих основных задач: обеспечение равной доступности ПМСП для всех групп населения независимо от региона проживания; полное удовлетворение потребности населения в квалифицированной врачебной лечебно-профилактической и медико-социальной помощи; переориентация деятельности учреждений ПМСП на медико-социальную профилактику; повышение эффективности работы учреждений первичной медико-санитарной помощи; совершенствование управления ПМСП; повышение культуры и качества медико-социальной помощи.
Несмотря на то, что в последние годы во всем мире произошло признание важной роли ПМСП как наиболее востребованного вида МП, в литературе отсутствуют систематизированные обзоры, касающиеся сравнительного анализа развития систем здравоохранения зарубежных стран, а тем более отражающие различные аспекты действующего законодательства и нормативно-правовую базу здравоохранения (НПБЗ) зарубежных стран.
Общая характеристика систем оказания МП в некоторых экономически развитых странах
ГЕРМАНИЯ [25-28] наиболее характерный пример страховой системы финансирования здравоохранения. Первая национальная система здравоохранения, созданная канцлером О. Бисмарком в 1881 г., представляла собой программу страхования рабочих и их семей и базировалась на уже действовавших в то время законах о компенсациях работникам железной дороги (1838 г.) и о шахтерских обществах (1854 г.). Эта система является классической моделью обязательного медицинского страхования (ОМС). В Германии сложилась публично-правовая система медицинского страхования, которая справляется со своими задачами автономно и независимо от государственного бюджета. В солидарно финансируемой системе медицинского страхования величина взносов соответствует степени состоятельности застрахованных (размеру их доходов), а услуги оказываются в соответствии с состоянием здоровья независимо от величины личных взносов каждого человека. Такая методика определения размера взносов обеспечивает солидарное выравнивание, в котором здоровые несут расходы за больных, молодые за старых, одинокие за семьи, а хорошо обеспеченные за малоимущих.
Принцип солидарности дополняется принципом субсидиарности, чтобы застрахованный чувствовал ответственность за свое здоровье, а организация деятельности страховых учреждений построена так, чтобы проблемы, по возможности, не решались без привлечения самих застрахованных. Взаимодействие этих принципов обеспечивает эффективную социальную защиту граждан, не превышая границы возможностей как самих застрахованных, так и государства. Независимость от государства наряду с организационной самостоятельностью характеризуется ответственностью страховых служб за соблюдение интересов всех сторон. Эту ответственность разделяют застрахованные и платящие взносы работодатели. Надежное самоуправление предполагает организованное объединение усилий этих сторон (профсоюзы, союзы работодателей, объединения застрахованных). Государство же лишь определяет правовые рамки деятельности таких институтов, внутри которых представители застрахованных и/или работодателей сами решают вопросы медицинского страхования с помощью собрания представителей и исполнительного органа (правления). Надзор государства ограничивается контролем соблюдения закона и правопорядка.
В медицинском страховании Германии имеется восемь различных видов больничных касс, каждому из которых соответствуют самостоятельные учреждения медицинского страхования. Это глубокое разветвление произошло на основе исторически обусловленных разграничительных критериев: по региональной компетенции различаются региональные больничные кассы, по производственной компетенции производственные. Профессиональными признаками характеризуются больничные кассы союза ремесленников, сельские больничные кассы для фермеров и их работников, рабочие больничные кассы, объединяющие представителей некоторых рабочих профессий, больничные кассы для служащих, открытые для всех категорий служащих, морская больничная касса, объединяющая работающих на морских судах, федеральная горняцкая больничная касса для горнодобывающей промышленности.
Названные классификационные критерии являются результатом экономико-социального развития Германии и, вероятно, могут быть лишь частично перенесены на другое общество с другими социально-историческими и экономическими реалиями.
Финансирование здравоохранения обеспечивается на 60% взносами в фонды медицинского страхования, на 10% средствами частного страхования, на 15% государственными средствами за счет налогообложения и на 15% личными средствами граждан [29].
Учреждение ОМС само принимает решения по расходам и доходам и обладает необходимой компетенцией по сбору взносов. Наделенное такими полномочиями медицинское страхование, в принципе, не зависит от государственных дотаций и наполнения госбюджета. Финансовая самостоятельность обеспечивает надежность планирования и равномерность предоставления ресурсов на нужды ОМС.
Объем предлагаемых услуг зависит от возможностей финансирования, хотя страхование должно обеспечить предоставление всех необходимых МУ в случае заболевания. Страховка включает, как минимум, основные медицинские услуги, такие как амбулаторное лечение и пребывание в стационаре. К набору основных услуг следует также отнести предоставление основных лекарственных, лечебных и вспомогательных средств, а также некоторые услуги стоматолога и обеспечение медицинской реабилитации после тяжелых заболеваний или в случае инвалидности. В зависимости от финансовых возможностей медицинский каталог ОМС может быть расширен за счет включения дополнительных услуг: челюстно-ортопедическое лечение; зубное протезирование; специальные услуги по ранней диагностике и профилактике заболеваний и оздоровлению.
Обширный и подробный каталог МУ, разработанный в системе ОМС Германии, является результатом длительного исторического процесса. Этот каталог постоянно пересматривается в соответствии с потребностями застрахованных, расширение перечисленных в каталоге услуг строго контролируется.
При одинаковом уровне предоставляемых МУ для членов одной больничной кассы назначается одинаковая ставка взносов с тем, чтобы каждый вносил соответствующий своим экономическим возможностям вклад в ее финансирование. При одинаковой в процентном отношении нагрузке достигается социально позитивный эффект перераспределения. Кроме того, данная система способствует выравниванию нагрузок на семейные бюджеты, так как члены семьи, обладающие собственным доходом, страхуются вместе с работающими. Чтобы поставить механизмы перераспределения в определенные рамки и не злоупотреблять солидарностью, назначается верхняя граница дохода, с которой начисляются взносы.
В Германии суммы взносов уплачиваются поровну застрахованными и работодателями, т. е. с помощью взносов на ОМС происходит выравнивание нагрузки на солидарное сообщество членов больничных касс с нагрузкой на экономику и личные доходы. Однако возможно и другое квотирование.
Важнейшей предпосылкой для эффективной работы механизмов ограничения издержек является прозрачность структуры доходов и расходов. Гарантии предоставления лекарств и МУ обеспечиваются соответствующими организационными механизмами. Особое внимание уделяется отношениям между учреждениями ОМС и учреждениями, оказывающими МУ.
В современной Германии утвердился договорный принцип оказания МУ. В договорах в соответствии с правовыми рамками регулируются отдельные детали медицинского обслуживания, такие как вид, объем, экономичность и качество предоставляемых услуг; вид и размер оплаты; порядок выставления счетов и контроль отчетности; обеспечение медицинского обслуживания по всей территории страны.
Опыт медицинского страхования показывает, что для обеспечения достаточного и недопущения избыточного медицинского обслуживания медицинское страхование должно иметь возможность оказывать влияние на планирование и перераспределение мощностей во всех отраслях медицины.
Основными причинами серьезных экономических проблем в сегодняшней Германии являются практически неограниченная выдача разрешений на открытие частной врачебной практики и содержание слишком больших больниц.
В стране законодательно установленные правила должны гарантировать всем слоям населения, независимо от их финансового состояния или отнесения к той или иной группе риска, покрытие расходов по их медицинскому обслуживанию в соответствии с заранее принятыми государственными представлениями о стандартах качества в этой области. Частное страхование здоровья возможно также в частных страховых обществах, плата в которых гораздо ниже, чем в государственных (больничных кассах), а перечень доступных услуг намного шире. Право на страхование в частных обществах имеют, например, лица с ежегодным доходом более 40 тыс. евро и/или занимающиеся индивидуальной трудовой деятельностью. Условия членства в этих кассах несколько иные, чем в государственных. Например, в случае продолжительного непосещения медучреждений застрахованному лицу часто возвращается часть его денег, что не разрешено государственным больничным кассам. Лишь 10% населения застрахованы подобным образом, поскольку достичь такого уровня доходов, при котором законодатель разрешает застраховать себя частным путем, люди, как правило, могут только в зрелом возрасте.
Частные кассы также препятствуют приему новых потенциальных пациентов. Чтобы стать членом такой кассы, необходимо заполнить анкету, в зависимости от ответов на вопросы которой могут отказать в приеме, причем даже в случае, если вы готовы платить любую дополнительную сумму взноса. Эта сумма может астрономически вырасти в случае, если обнаруживается какая-либо хроническая болезнь или когда у кассы возникает малейшее сомнение по поводу появления у вас болезни. Однако даже если вас приняли, то и в этом случае никто не гарантирует постоянной величины страхового взноса в частную больничную кассу.
Сегодняшние частные больничные кассы можно охарактеризовать как кассы для богатых, здоровых и молодых и следящих за своим здоровьем граждан, пытающихся оставаться молодыми и стремящихся стать обеспеченными людьми. При необходимости получения МУ эти категории лиц обслуживаются не обязательно лучше, но с большим комфортом.
Подавляющая же часть населения находится в сфере обслуживания законодательно установленных государственных страховых обществ (больничных касс), которые формируют свои средства за счет поступлений, напрямую зависящих от доходов населения, при этом 50% взноса делает сам застрахованный, а остальные 50% ложатся бременем на работодателя. При этом величина подобного взноса в настоящее время составляет немногим более 14% заработной платы независимо от возраста владельца страхового полиса. Государственное регулирование, основывающееся на принципе перераспределения финансовых средств и необходимых затрат по предоставлению МУ, предполагает, что когда мы молоды, мы платим столько, сколько платили бы в преклонном возрасте, но редко пользуемся услугами медицинских учреждений и, тем самым, платим за старшее поколение.
Принцип перераспределения средств действует и между полами. Женщины чаще обращаются к врачам, средняя продолжительность жизни у них выше, однако норматив отчислений для обоих полов устанавливается равный. Гарантирующая покрытие расходов пациентов система страхования стимулирует перманентное увеличение спроса на услуги здравоохранения, но не означает ухудшения здоровья населения.
Тем не менее пациенты нередко принимают решение о потреблении МУ только потому, что они уже оплачены и возможность получать их не ограничена (феномен MoralHazard). По словам Канцлера ФРГ Г. Шрёдера, в Германии существует «традиция» не пропускать возможность воспользоваться всеми услугами, даже если в этом нет необходимости. По его мнению, ни одно социально ориентированное государство не в состоянии нести подобную ношу. Эта «традиция» не является исключительной прерогативой пациентов, поскольку врач, принимая больного, может себе позволить растянуть процесс предоставления услуг на максимально допустимое больничными кассами или законодателем время.
В этой связи экспертами предлагается проводимые работодателями выплаты переводить на счета работников или обязать обладателя больничной страховки брать на себя оплату части выставляемых счетов по полученным МУ, что сделает поведение потребителей более рациональным и положительно скажется на всей системе ОМС.
С 1 января 2004 г. в Германии введена плата за посещение медучреждений. Визит к врачу обходится пациенту в 10 евро в квартал. Дополнительно к этому взимается 5 евро за каждый выписанный врачом рецепт. Результаты подобного нововведения оцениваются по-разному. За первые десять месяцев 2004 г. больничными кассами было сэкономлено более 4 млрд евро. Однако, заплатив 10 евро, пациент может посещать врача в течение квартала неограниченное число раз, увеличивая тем самым расходы больничных касс. Улучшения положения можно достичь, если обязать пациентов платить пропорционально количеству посещений медицинских учреждений.
Таким образом, одной из целей современных реформ в здравоохранении страны является снижение нагрузки на работодателя и ее увеличение на наемного работника, который при принятии решения о пользовании МУ будет ориентироваться на экономические стимулы. С другой стороны, снизив расходы по зарплате, немецкие предприниматели будут более конкурентоспособными по сравнению со своими европейскими соседями.
Вторая цель реформы попытка организовать работу государственных больничных касс таким образом, чтобы в случае необращения в медицинские учреждения в течение продолжительного времени застрахованному возвращалась бы определенная сумма. Это имеет смысл, даже если возвращению подлежит часть страхового взноса, если застрахованный бросил курить, сбросил лишний вес или пытается поддержать свое здоровье, регулярно занимаясь физической культурой и др.
Важнейшая черта немецкого здравоохранения четкая граница между общественным здравоохранением (санитарно-эпидемический надзор, санитарное просвещение, диспансеризация и т. д.), первичной и специализированной амбулаторной помощью и стационарной помощью. В стране первичная и специализированная амбулаторная помощь в основном является частной и коммерческой. Кратковременный и долгосрочный уход обеспечиваются на коммерческой и некоммерческой основе с привлечением среднего и младшего медицинского персонала, работников по уходу за престарелыми, социальных работников.
В соответствии с законодательством больные с 1999 г. могут свободно выбирать врачей, психотерапевтов, стоматологов, фармацевтов, специалистов по сестринскому уходу и других медработников, работающих в больничной кассе, но обязательно по направлению врача. Имеются и ограничения: клиенты больничной кассы не могут сменить выбранного семейного врача до окончания квартала и расчета величины оплаты оказанных им услуг.
В 2003 г. из 304 100 врачей в Германии 132 400 работали в сфере амбулаторной помощи. Большинство врачей имеют одиночную практику, лишь около 25% делят практику с другими врачами. Врачи сами оплачивают помещение и оборудование, сами платят персоналу. После воссоединения Германии на место поликлиник восточных земель пришли врачи одиночной частной практики. Однако начиная с 2004 г. в стране снова появилась междисциплинарная помощь на базе «медицинских центров». Некоторые из них были созданы на базе бывших поликлиник ГДР.
В структурном отношении в Германии около половины врачей, работающих в амбулаторной помощи врачи-специалисты; 5% всех врачей, практикующих частно, имеют право лечить больных в больнице; остальные направляют своих больных для стационарного лечения в больницы, а после выписки принимают их на долечивание и реабилитацию.
В последние годы амбулаторную помощь в Германии стали оказывать также специальные отделения в больницах. Разработан контракт, разрешающий оказывать амбулаторную помощь в больницах по 400 видам вмешательств, а для 150 заболеваний амбулаторная (однодневная) хирургия стала обязательной. Полагают, что в амбулаторную практику постепенно может переместиться примерно треть операций.
Большую часть неотложной и срочной помощи в рабочие и нерабочие часы оказывают амбулаторные врачи в своих приемных. Подавляющее большинство семейных врачей посещают больных на дому, причем в сельской местности и даже в нерабочие часы. Круглосуточную помощь чаще всего оказывают амбулаторные отделения больниц. Неотложная помощь в Германии также объединена с различными видами аварийно-спасательных служб и центров с едиными телефонными номерами и возможностью вызвать бригаду аварийноспасательной или неотложной медицинской помощи.
В Германии специализированная и высокоспециализированная МП оказывается в больницах и университетских клиниках. Планированием и регулированием деятельности стационаров на уровне федеральных земель занимаются министерства здравоохранения либо науки в соответствии с федеральным законом о финансировании больниц. Планирование ведется на уровне учреждений и отделений. Коечный фонд регулируется исходя из потребностей региона. Считается, что показатель занятости больничных коек в пределах 80% является оптимальным. В 2002 г. в Германии насчитывалась 2221 больница с 547 284 койками (6,7 койки на 1000 населения). Из них 274 психиатрические больницы (42 600 коек) и 1898 больницы общего профиля (504 684 койки). Среди больниц общего профиля 712 были государственными, 758 частными некоммерческими и 428 коммерческими. На университетские клиники приходилось около 8,3% всех коек. Помимо больниц для краткосрочного лечения, в 2002 г. насчитывалось 1343 учреждения (184 635 коек, или 2,2 на 1000 населения), занятых профилактикой и восстановительным лечением. Кроме того, довольно значительный коечный фонд имеется в реабилитационных стационарах, домах престарелых и инвалидов, принадлежащих преимущественно благотворительным организациям. В Германии благотворительными организациями создано около 60 тыс. самостоятельных учреждений, в которых работают примерно 1,1 млн человек.
В целом численность медицинского персонала в Германии растет, а на каждого врача в среднем приходится 4 койки.
За исключением университетских клиник, больницы в Германии традиционно предлагали исключительно стационарное лечение. Но за последние 10 лет их возможности по оказанию амбулаторной МП заметно расширились. Кроме того, доля больниц, где пациенты перед помещением в стационар и после выписки из него получают амбулаторную помощь, постоянно растет (в 2002 г. составляла 71%).
Заработная плата врачей в системе амбулаторной помощи после вычета затрат на персонал и оборудование колеблется от 80 до 100 тыс. евро в год, а с учетом различных надбавок доходы врачей в Германии примерно в 3-5 раз превышают среднюю заработную плату рабочих и в 2-3 раза служащих [30].
Законодательная база ПМСП Германии основывается на общей структуре организации амбулаторной МП и сложившихся традициях формирования нормативно-правовой базы. Основными нормативно-правовыми актами, регламентирующими амбулаторную помощь, являются Закон о реформе здравоохранения (1989 г.), Закон о структуре здравоохранения (1993 г.), Закон о сокращении страховых взносов в системе ГМС(1997 г.), Закон об укреплении солидарности в системе ГМС (1998 г.), Закон о реформе государственного медицинского страхования (2000 г.), Закон о модернизации системы государственного медицинского страхования(2004 г.) и др. [30].
Основные правовые положения законодательной базы касаются вопросов финансирования и софинансирования МП, сдерживания расходов на ее оказание, прав и льгот пациентов, системы доплат и компенсаций, деления МП на амбулаторную и стационарную. В целом законодательная база Германии, касающаяся МП, достаточно динамично изменяется в соответствии с изменяющимися социально-экономическими условиями, появлением новых медицинских технологий и общемировых тенденций. Законодательные акты преимущественно прямого действия с перераспределением полномочий между центральными федеральными органами и органами федеральных земель.
В целом немецкая система здравоохранения, несмотря на наличие законов по сдерживанию расходов, придает значительно большее значение проблемам доступности МП, свободе выбора, высокой численности медицинских работников и достаточной обеспеченности техникой, чем рентабельности или сдерживанию расходов. Официальные очереди и явное нормирование услуг практически отсутствуют.
Общество поддерживает эти приоритеты, и если использовать их в качестве критериев для оценки системы здравоохранения в целом, Германии добилось существенных успехов. Считается, что одно из слабых мест немецкой системы здравоохранения разделение ее на секторы, однако Закон о модернизации системы ГМС во многом устранил препятствия, мешавшие использованию модели комплексного оказания МП.
ФРАНЦИЯ [31 и др.].Во Франции сложилась система здравоохранения смешанного типа, соединяющая в себе принципы системы Бевериджа и Бисмарка, т. е. финансирование осуществляется за счет взносов медицинского страхования и одновременно находится под жестким контролем государства. В рамках ОМС действуют государственные и частные фонды медицинского страхования, сов-местно финансирующие одни и те же услуги, оказываемые одними и теми же производителями тем же группам населения. Имеются государственные и частные производители МУ, в т. ч. частные коммерческие больницы. Система также финансируется из общественных источников и предоставляет больным свободный выбор врача и неограниченный доступ к услугам, а врачам свободу профессиональной деятельности. Соответственно, в управлении такой системы участвуют государство и фонды медицинского страхования.
Основу современной системы здравоохранения Франции составляет система социального обеспечения, внедряемая поэтапно с 1945 г. В 1961 г. законодательно введено государственное медицинское страхование для фермеров, а в 1966 г. для других групп работающего населения. В 1999 г. был принят закон о всеобщем медицинском страховании, согласно которому при доходе ниже определенного уровня страхование осуществляется бесплатно. Этот закон завершил переход от медицинского страхования по месту работы к всеобщему медицинскому страхованию, от взносов с заработной платы к налогу с дохода. В соответствии с реформой Жюппе с 1996 г. введен парламентский контроль над системой здравоохранения и ее ресурсами. С этого же года парламент ежегодно принимает закон о финансировании социального обеспечения на основании докладов Счетной палаты и Национальной конференции по здравоохранению. В Законе устанавливается общий лимит расходов на медицинское страхование на следующий год (глобальный бюджет здравоохранения), утверждается доклад о направлениях политики в области медицинского обслуживания, законодательно утверждаются новые правила и положения о льготах.
Во Франции первичное и специализированное амбулаторное медицинское обслуживание, не требующее госпитализации, осуществляют частнопрактикующие врачи, дантисты, другие медицинские работники, а также врачи, работающие по найму в больницах и поликлиниках. На долю больниц приходится примерно 15% всех амбулаторных консультаций. Амбулаторную помощь, хотя и в меньших масштабах оказывают также около 1000 поликлиник (государственных, обществ взаимного страхования, благотворительных фондов и т. д.). Как правило, больные напрямую оплачивают МУ, а затем получают от своего страхового фонда возмещение в установленном размере.
Амбулаторная помощь во Франции оказывается в основном частнопрактикующими врачами (ВОП и специалистами), большинство из которых работает в одиночку. Лишь 38% врачей объединяются в группы (чаще это ВОП), стремясь таким образом оптимизировать время приема пациентов, а также совместно использовать в работе дорогостоящее оборудование.
Национальное соглашение между врачами и медицинскими страховыми фондами позволяет некоторым врачам брать за свои услуги плату выше официальных тарифов (до 15% ВОП и 35% специалистов определенной квалификации, так называемый «второй сектор»). За год врач общей практики лечит в среднем около 1400 пациентов и проводит около 4800 консультаций и посещений на дому, последние занимают около 25% его рабочего времени. Французы обращаются к ВОП (или разным ВОП) в среднем 4,7 раза в год. Пациенты свободны в выборе врача любой специальности и не нуждаются в направлении ВОП для консультации специалиста. Врачи также имеют возможность выбирать место работы, что способствует неравномерному распределению врачей по территории страны: на севере Франции врачей в 1,52 раза меньше, чем в южных районах и Париже. Еще большие различия между численностью врачей в сельской и городской местностях [31].
Стоматологическую и ортопедическую помощь во Франции оказывают свыше 40,5 тыс. дантистов, две трети которых частнопрактикующие, остальные работают группами. Примерно 1,5 тыс. из них специализируются по ортодонтии. Акушеры осуществляют дородовое и послеродовое наблюдение преимущественно в больницах. Во Франции 14,4 тыс. акушеров, 80% из которых работают в больницах. Примерно 1,9 тыс. акушеров имеют собственную практику. Сестринский уход за больными осуществляют 57 тыс. частнопрактикующих медицинских сестер. Сестринская помощь и уход на дому составляет большую часть их работы (каждая сестра обслуживает в среднем 275 пациентов в год). С 1981 г. развиваются службы ухода на дому. Сейчас действует около 1,5 тыс. таких служб, в общей сложности на 56 650 мест. В стране работают 40 тыс. физиотерапевтов, 10 тыс. логопедов, 8,5 тыс. специалистов-ортопедов (по лечению стопы), 4 тыс. лабораторий выполняют анализы для амбулаторных больных. Во Франции поощряется применение методов лечения, позволяющих избежать госпитализации больного. Это могут быть амбулаторные операции или лечение пациента на дому («стационар на дому»).
Для открытия новых мест требуется разрешение, которое выдается при условии сокращения больничных коек в среднем на одно новое место стационара на дому за две койки. Эта форма действует во исполнение Закона о больницах (1970 г.), но широкое распространение получила после Постановления 1992 г., уточняющего роль стационара на дому как альтернативы госпитализации.
Во Франции существуют государственные, частные некоммерческие и частные коммерческие больницы. Они могут оказывать как специализированную, так и неспециализированную МП. Государственные больницы составляют четвертую часть всех больниц (1000 из общего числа 4000), а их коечный фонд составляет 320 и 490 тыс. соответственно.
Государственные больницы бывают трех уровней: больницы общего профиля (всего 552), региональные больницы (29) и более специализированные. Как правило, они служат учебной базой для подготовки врачей. Местные (региональные) больницы (их всего 349) обслуживают население своего района, они небольшие, в среднем на 160 коек, и не оказывают хирургической помощи и родовспоможения. Большинство работающих в них врачей частнопрактикующие, но есть и врачи, работающие по найму. Кроме этого действуют 93 психиатрических больницы.
Частные больницы делятся на некоммерческие и коммерческие. Некоммерческие больницы принадлежат фондам, религиозным организациям, обществам взаимного страхования. Они составляют треть от общего числа больниц (1,4 тыс.), на их долю приходится 15% общего коечного фонда (75 тыс. коек). Частные коммерческие больницы составляют 40% всех французских больниц (1750) и располагают 20% больничных коек (45% коек в хирургических и 33% в родильных отделениях). Как правило, они специализируются в определенных областях медицины [31].
Исторически больницы во Франции находились в ведении муниципалитетов и департаментов. В 1941 г. был принят закон, вступивший в силу в 1945 г., в соответствии с которым государственные больницы перешли в ведение Министерства здравоохранения. Государственные больницы в значительной мере утратили свою самостоятельность, то есть перестали быть в исключительном ведении муниципалитетов. Закон изменил также порядок приема врачей на работу. Если раньше эти вопросы решало руководство больницы, то согласно Закону все назначения производил префект по результатам конкурса на региональном уровне.
В 1958 г. реформа стационарной МП расширила полномочия Министерства здравоохранения, передав под его контроль программы больничного строительства и назначения директоров больниц, которые превратились в представителей министерства, хотя и оставались в подчинении совета директоров. Реформа разрешила некоторым категориям врачей заниматься частной практикой в стенах государственных больниц и распространила государственное управление коечным фондом и контроль приобретения оборудования на частные больницы.
С 1970 г. нормативы планирования стационарной помощи стали более жесткими. Ни государственные, ни частные больницы уже не могли увеличивать число коек и единиц оборудования без специального разрешения. До 2003 г. такое разрешение выдавалось только в случае, если планируемый рост соответствовал «санитарной карте», делившей страну на зоны и устанавливающей для каждой из них нормативы обеспеченности населения больничными койками и медицинским оборудованием. Благодаря применению санитарной карты, в период с 1975 по 1998 г. численность больничных коек сократилась на 25%. Вскоре стало ясно, что ограничение коечного фонда с точки зрения контроля расходов малоэффективно, так как развитие медицинских технологий приводит к увеличению численности персонала и единиц оборудования, приходящихся на одну больничную койку.
С 1971 г. во Франции имело место ограничение приема в медицинские вузы, первые результаты которого замедление роста численности врачей стали заметны в конце 1970-х гг. Тем не менее, с 1975 по 2000 г. численность врачей почти утроилась, достигнув уровня 33 врача на 1 тыс. населения. Чтобы урегулировать численность врачей, с 1988 г. государство стало материально поощрять ранний выход врачей на пенсию. Сегодня рост численности врачей прекратился, а с 2010 г., предположительно, начнет уменьшаться.
В последние 25 лет в попытке сбалансировать расходы на здравоохранение применялись различные способы сдерживания затрат (как со стороны спроса, так и со стороны предложения). Однако в системе с гонорарным методом оплаты МУ, ретроспективным возмещением расходов и неограниченной свободой выбора для пациентов контролировать затраты не просто. Для ограничения спроса была выбрана схема с частичным возмещением расходов и введением соплатежей населения за получаемые МУ. Однако такой порядок ухудшил доступность МУ, нарушая социальную справедливость. С 1985 г., чтобы не вызвать перепотребления МП и сдержать рост цен на МУ, вместо расчетов по дням в больницах внедрен метод глобального бюджета.
Система добровольного медицинского страхования, действующая во Франции, служит для покрытия разницы между фактической стоимостью МУ и возмещением, выплачиваемым системой государственного медицинского страхования и составляющим около 80%. Прямые платежи населения составляют в среднем 11,1% всех расходов на здравоохранение. При этом доля этих платежей в расходах на стоматологическое лечение составляет 28,7%, на лекарства 17,9%, на стационарное лечение 5,2% (2000 г.).
Работа по повышению и оценке качества медицинской помощи (КМП) началась лишь в середине 1990-х гг. Для этого использовались два основных пути: создание и распространение клинических руководств и развитие непрерывного медицинского образования. В соответствии с законодательством, контроль КМП во Франции осуществляют врачиконсультанты фондов медицинского страхования и Национальное агентство по аккредитации и оценке в здравоохранении.
Основой нормативно-правовых взаимоотношений между врачами, страховыми фондами и учреждениями здравоохранения являются Соглашения о добросовестной практике и индивидуальные договоры о добросовестной практике и услугах в области общественного здравоохранения.
Считается, что основным недостатком французской системы здравоохранения является отсутствие преемственности МП, оказываемой пациенту различными врачами. Для исправления ситуации законодательно предложено два пути: регулирование доступа к специализированной помощи ВОП и создание сети координирующих производителей услуг. Реформа 1998 г. дала возможность создавать различные виды объединений производителей МУ на местном уровне.
Многие законодательные акты во Франции носят имена авторов, их предложивших. Среди основных нормативно-правовых и законодательных актов, принятых во Франции, следует выделить Закон Эвенса (№ 91-32 от 10 января 1991 г.), ограничивающий переход врачей во второй сектор, регулирующий прямую и косвенную рекламу табака, запрещающий курение в общественных местах; Закон Луи Телада (№ 93-8 1993 г.), регулирующий отношения между медиками и фондами медицинского страхования, предусматривающий установление лимитов роста медицинских расходов, введение официальных рекомендаций по добросовестной практике, кодирование вмешательств и диагнозов и др.; Соглашение от 21 октября 1993 г., вводившее в силу закон Луи Телада, утвердившее лимиты роста расходов и официальные рекомендации по добросовестной практике; Закон об обеспечении безопасности лекарственных средств и переливании крови (№-5 от 4 января 1993 г.), учредивший два соответствующих агентства.
В 1994 г. принят Закон о создании Французского института трансплантации (№ 94-43), а 24 января 1995 г. заключено рамочное соглашение между правительством и представителями фармацевтической промышленности о пересмотре цен в случае, если объемы потребления превышают установленные уровни. 15 ноября 1995 г. был оглашен план Жюппе, а 30 декабря был принят Закон(№ 95-1348), разрешавший правительству осуществлять реформирование системы социальной защиты путем принятия постановлений. В 1996 г. Конституционный акт (№ 96-138) ввел порядок ежегодного закона о финансировании социального обеспечения в предстоящем году. Через некоторое время во исполнение плана Жюппе были приняты 5 постановлений: Постановление№ 96-344 о мерах по организации социального обеспечения, распределяющее ответственность между государством и системой социального обеспечения; Постановление № 96-345 о контроле за расходами и медицинской помощью; Постановление № 96-346 о реформе стационарной МП; первый закон о финансировании социального обеспечения (№6-1160 от 27 декабря 1996 г.); Постановление о создании Агентства по аккредитации и оценке в здравоохранении.
Законом о финансировании социального обеспечения на 1998 г. (1997 г.) почти полностью был обеспечен переход на общий социальный взнос со ставкой 5,1% для трудовых доходов. В 1998 г. были приняты Законы об усилении работы по обеспечению медицинской безопасности, о создании Института мониторинга здоровья населения, Французского агентства по контролю безопасности пищевых продуктов и Французского агентства по контролю безопасности продукции для здравоохранения.
Закон о финансировании социального обеспечения на 1999 г. ввел штрафы, налагаемые на фармацевтические компании в случае превышения установленного лимита расходов на лекарственные средства (ЛС).
1 января 2000 г. вступил в силу Закон о всеобщем медицинском страховании, а Закон о финансировании социального обеспечения на 2001 г. предусмотрел создание технического агентства информации о стационарной медицинской помощи и фонда развития медицинской и медикоэкономической информации. 4 марта 2002 г. был принят Закон о правах пациентов и качестве медицинской помощи. Этот закон был призван дать пациентам реальное право голоса в системе здравоохранения, что отражено во вступительной части Закона, озаглавленной «Демократия в системе здравоохранения». Основное внимание уделено личным правам пациента, возможности прямого доступа больного к своей медицинской документации, укреплению статуса ассоциаций больных, созданию во всех больницах комиссий с участием представителей больных и развитию информации для потребителей. Закон предусматривает выплату компенсации пациенту в случае врачебной ошибки. Важно, что закон направлен на улучшение КМП, развитие непрерывного образования медиков и оценку профессиональной деятельности [31].
В целом система здравоохранения Франции считается достаточно высокозатратной, что до сих пор обеспечивало высокий уровень доступности МП. В то же время, ожидаемое сокращение численности врачей и лимитирование расходов на МП в будущем может привести к более строгому нормированию МУ. НПБЗ Франции достаточно обширна, значительные права имеются у Парламента и министерства. Законодательные акты, преимущественно, прямого действия, предусматривают конкретные меры по реализации политики в области здравоохранения, включая создание новых организационных структур и самостоятельных учреждений.
НИДЕРЛАНДЫ [32].Общественное здравоохранение, первичная и специализированная помощь в Нидерландах относятся к различным видам медицинского обслуживания. В стране хорошо развита система первичной медицинской помощи, в которой в основном заняты семейные врачи, а также районные медицинские сестры, специалисты по домашнему уходу, акушерки, физиотерапевты, социальные работники, стоматологи и фармацевты. Каждый больной должен быть зарегистрирован у какого-либо ВОП, который при необходимости направляет пациента к специалисту или в больницу. Такой «диспетчерский» принцип деятельности голландской системы семейной медицины означает, что у больных нет свободного доступа к специализированной и стационарной МП за исключением срочных случаев.
Голландская система здравоохранения считается эффективной и рентабельной, поскольку при необходимости МП оказывает тот врач, который лучше всего подходитпо квалификации, а не по территориальной принадлежности. Семейные врачи занимаются в первую очередь, распространенными и легкими заболеваниями, ведут хронических больных, помогают решать вопросы психологического и социального характера. Семейные врачи не могут поместить пациентов в больницу и там их лечить, но могут пользоваться диагностическими услугами стационара. В Нидерландах низкий уровень направления к специалистам и в больницы: в большинстве случаев семейные врачи справляются сами. К специалистам направляются лишь 6% больных. Специалисты отвечают за узкий спектр общей заболеваемости. Это связано с тем, что, как и во многих странах мира, деньги следуют за пациентом, а не наоборот.
Семейные врачи имеют независимые и по большей части индивидуальные практики. На одного врача в среднем приходится 2300 больных. Быстро растет количество групповых практик и центров первичной помощи, где работают семейные врачи, социальные работники, физиотерапевты, акушерки. Примечательной чертой голландского здравоохранения является низкий уровень назначения ЛС: лишь 2/3 обращения к врачу и половина диагнозов приводит к выписке рецепта.
Специализированное и высокоспециализированное обслуживание предоставляют главным образом больницы, причем в 90% случаев это частные и некоммерческие организации, остальные государственные при университетах. Почти во всех больницах помимо стационаров имеются амбулаторные отделения. Амбулаторные услуги оказывают главным образом, специалисты, проводящие диагностические услуги перед госпитализацией и лечение в амбулаторных условиях.
Больничная система Нидерландов развита достаточно хорошо и насчитывает 136 больниц, за исключением психиатрических. Больницы подразделяются на учебные клиники, больницы общего профиля и специализированные. Около 100 больниц общего профиля предлагают основные виды стационарной помощи, остальные по различным специальностям. В стране насчитывается восемь университетских клиник, имеющих медицинские факультеты. Клиники предоставляют медицинским факультетам «рабочее место» с возможностью интеграции процессов лечения, образования и исследования, поэтому именно в университетских клиниках оказываются наиболее сложные и высокотехнологичные виды МП. В результате интеграции клиник их размеры растут, что сопровождается процессами децентрализации ее руководства.
Считается, что один из основных недостатков существующей системы организации МП разрыв между ее амбулаторным и стационарным звеном. Недостатками современной системы здравоохранения в Нидерландах также являются длинные очереди на лечение, проблемы доступа к медикосоциальной и психиатрической помощи. Дальнейшее развитие здравоохранения в Нидерландах видят в решении задач доступности и справедливости распределения МУ и сдерживания расходов на здравоохранение.
В частности, с целью преодоления разрыва между амбулаторной и стационарной помощью, имеющим место в системе здравоохранения Нидерландов, в последние годы предлагаются различные формы «сквозного» обслуживания пациентов, опирающиеся на сотрудничество и координацию деятельности между работниками первичной и специализированной МП с общей ответственностью и четким распределением обязанностей. Однако, поскольку организационный разрыв между ПМСП и стационарной МП обусловлен прежде всего системой финансирования, главным препятствием на пути внедрения «сквозного» обслуживания остается жесткая финансовая структура голландского здравоохранения [32].
Несмотря на то, что большинство больниц в стране частные, уровень вмешательства государства в их деятельность высок. Государство определяет объемы обслуживания и коечный фонд в больницах; число больничных коек жестко регламентировано Законом об обеспечении стационарной помощью. Прежде чем построить больницу или провести ее реконструкцию, необходимо получить государственную лицензию. Планирование деятельности больниц начинается с выпуска Министром здравоохранения «инструкции» для властей провинций, в которой оговариваются категории больниц, для которых разрабатываются планы, охватываемая ими местность и сроки выполнения задач. Согласно нормам, в процессе планирования должны участвовать больницы, организации больных и союзы потребителей, местные власти и страховые компании.
Вначале администрация провинции готовит проект плана, в котором отражены следующие аспекты: перечень имеющихся учреждений и услуг, оценка недостатков, описание предложений по расширению, реконструкции и строительству, график и план действий. Далее проект плана поступает на рассмотрение Министру здравоохранения. После консультации с Комиссией по обеспечению стационарной помощи министр одобряет данный план или нет.
В январе 2000 г. был введен в действие Закон о специальных медицинских процедурах, который упорядочил процедуру планирования больничной помощи. Система поддержания качества медицинского обслуживания обеспечена нормами Закона о качестве медицинской помощи для учреждений здравоохранения.
Существующая система здравоохранения Нидерландов начала складываться еще в позднем Средневековье на базе цеховой системы и добровольного страхования. Медицинское страхование оставалось добровольным до 1941 г., когда было принято Постановление о фондах медицинского страхования, разделившее страховой рынок на три части: обязательное социальное страхование для работающих по найму и членов их семей, добровольное социальное страхование для самостоятельно работающих и частное медицинское страхование для остального населения.
В Нидерландах одновременно сосуществуют три страховых системы:
- страхование чрезвычайных медицинских расходов (требующих больших финансовых затрат, например, таких как трансплантация почек или сердца), охватывающее все население;
- объединяющая разные типы страхования: обязательное страхование в фонде медицинского страхования (ФМС) для лиц с низкими доходами и частное страхование (как правило, добровольное);
- добровольное дополнительное страхование.
Руководят и контролируют все эти системы три различных министерства: Министерство здравоохранения, социального обеспечения и спорта, Министерство социальных дел и Министерство финансов.
Согласно Конституции (раздел 81), право издавать парламентские законы принадлежит совместно правительству и Генеральным штатам. Законодательная инициатива может исходить от правительства или одного и более членов Второй палаты Парламента. Обычно одно из министерств вносит законопроект по распоряжению министра, который регистрируется вместе с пояснительной запиской. Сначала он поступает для критического рассмотрения в кабинет министров, а затем в Государственный совет. Вместе с рекомендациями Государственного совета законопроект отсылается во Вторую палату парламента для дебатов, а после одобрения передается в Первую палату Парламента для дальнейшего обсуждения. После окончательного одобрения обеими палатами законопроект посылается королю (королеве) для оценки и одобрения. Учитывая ответственность министерства, законопроект подписывает министр, эта процедура называется контрасигнацией. Наконец, за подписью министра юстиции закон публикуется в официальном государственном вестнике.
В Нидерландах существует также «законотворчество», осуществляемое иными органами помимо Парламента, либо Парламентом и Правительством совместно. Не редкость разработка делегированных постановлений, выпущенных правительством или одним из министров. Правительственные постановления обычно называют постановлениями кабинета министров или нормативными инструкциями; выпущенные министром министерскими правилами.
Кроме этого существуют правила, называемые иногда псевдозаконодательством: они создаются административным органом как форма саморегулирования собственной (ведомственной) деятельности [32].
Краткий перечень основных законодательных и других нормативно-правовых актов свидетельствует о конкретном характере голландского законодательства и преобладании документов, регламентирующих финансирование системы, страхования МП и льгот на МУ, то есть основой законодательства является регулируемый рынок МУ. Это: Постановление о фондах медицинского страхования (1941 г.); Закон о фондах медицинского страхования (1964 г.); Закон о чрезвычайных медицинских расходах (1968 г.); Закон об обеспечении стационарной помощью (1971 г.); Закон о тарифах на медицинские услуги (1980 г.); Закон о доступе к медицинскому страхованию (1986 г.); Закон о софинансировании в фондах медицинского страхования лиц пожилого возраста (1986 г.); Закон о коллективной профилактике общественного здоровья (1989 г.); Закон о максимальных тарифах (1991) г.); Закон о качестве медицинских учреждений (1991) г.); Закон Ван Оттерлоо (охват системой ФМС престарелых с низкими доходами); Закон о жалобах в сфере здравоохранения (1994 г.); Закон о согласии на медицинскую помощь (1995); Закон о ценах на ЛС (1995г.);Закон о запасах крови (1996);Закон о представительстве клиентов (1996 г.); Закон о реструктуризации системы ФМС (1997 г.) и др.
Источник: Медицинские новости, 2010, №10.












при непосредственном участии врачей и средних медработников территориальных и производственных врачебных участков. Территориальная доступность первичной медико-санитарной помощь обеспечивается рациональным размещением медицинских учреждений с учетом сложившихся и перспективных систем расселения населения, а также ряда других факторов.