Т. В. Севастьянова, Ю.А. Батман
С общебиологических позиций под инфекцией понимают любое проникновение и размножение во внутренней среде человека различных микроорганизмов (вирусов, бактерий, простейших и др.). Само инфицирование («попадание») микроорганизмов в макроорганизм не обязательно сопровождается развитием патологических изменений. Следует отметить, что проникновение микроорганизма приводит к комплексу иммунологических, биохимических и иных реакций в макроорганизме, из которых складывается инфекционный процесс.
В зависимости от вирулентности возбудителя, массивности инфицирования и состояния макроорганизма результатом инфекционного процесса может явиться:
- элиминация возбудителя (ликвидация инфекции);
- носительство (латентная инфекция);
- инфекционная болезнь.
Инфекционный процесс в начальной стадии и латентная инфекция обычно не сопровождаются клинически значимыми изменениями состояния здоровья и, как правило, могут быть выявлены при помощи специальных лабораторных методов.
Инфекционная болезнь всегда имеет клинические проявления; их выраженность и специфичность определяются свойствами возбудителя, реактивностью макроорганизма и временем, прошедшим с момента заражения.
В клинической медицине термины «инфекция» и «инфекционная болезнь», по сути, являются синонимами.
В развитии инфекционного процесса большую роль играет иммунитет. Роль иммунитета заключается в защите «своего» и устранении «чужого» методом деструкции. Под термином иммунитета подразумевается следующее: опознание «чужого» и немедленное его устранение (врожденный иммунитет) или процесс подготовки чужеродного материала для дальнейшей его элиминации (приобретенный иммунитет). Этот процесс эффективно осуществляется иммунной системой, мобильной и гетерогенной популяцией клеток, включая фагоциты и лейкоциты, которые осуществляют как процесс опознания, так и уничтожения чужеродных элементов. Система включает также память, которая обеспечивает быстрый ответ на повторное появление антигена.
У взрослого человека и ребенка старшего возраста благодаря высокой эффективности иммунного ответа значительно чаще наблюдается абортивное или латентное течение инфекции. У детей младшего возраста чаще развивается инфекционная болезнь.
Беременность является уязвимым периодом, способствующим приобретению инфекций и инфекционных заболеваний. Снижение физиологических адаптационных механизмов в период беременности приводит к повышению риска инфицирования. При этом может быть инфицирована не только беременная женщина, но также возможна трансмиссия инфекционных агентов плоду или новорожденному. Риск инфицирования плода зависит от воздействующего микроорганизма, пути передачи, потенциала прохождения плацентарного барьера, времени воздействия и иммунного статуса матери/плода.
Важным звеном в понимании влияния инфекций во время беременности или в неонатальный период, а также обеспечения профилактических мероприятий по предотвращению трансмиссии от матери к ребенку являются пути передачи инфекции плоду или новорожденному. Инфекции плоду/новорожденному могут передаваться in utero (врожденные инфекции), во время родов или в неонатальный период (послеродовая инфекция) (табл. 2.1).
Следует отметить, что большинство инфекций не проходят через плаценту или это происходит крайне редко. Многие микроорганизмы могут инфицировать плод/новорожденного во время родов и после родов (табл. 2.2). Опосредованное влияние на плод могут оказывать инфекции репродуктивного тракта, такие как условно-патогенные микроорганизмы (эндогенные инфекции), а также инфекции, передающиеся половым путем (ИППП), которые могут быть причиной хориоамнионита, преждевременных родов, инфекционных заболеваний у новорожденного.
Группа инфекций, которые могут проникать через плаценту и непосредственно воздействовать на плод, представлена в таблице 2.3.
Таблица 2.1.
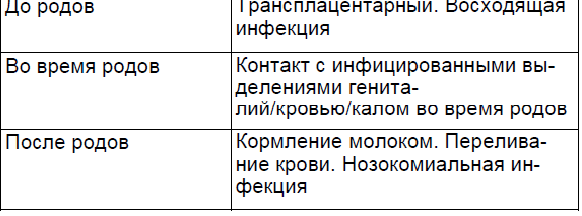
Воздействие материнской инфекции на плод проявляется в прямом воздействии токсинов или микроорганизмов или в опосредованном контакте в результате нарушения функции плаценты или матки.
Следует также отметить, что при инфекционном заболевании у женщины во время беременности на эмбрион и плод действуют не только возбудители, но и токсические продукты, образующиеся при их распаде. А гипертермия и гипоксия у матери, которая может иметь место при остром процессе (и как следствие этого — образование токсических веществ), также негативно влияют на развивающийся плод и течение беременности.
Но не всегда наличие инфекционного процесса у матери сопровождается инфекционным поражением плода. Важным условием для инфицирования плода является наличие бактеремии или виремии у матери, а также длительность этой фазы, которая наиболее продолжительная при первичном инфицировании у матери, менее продолжительная — при рецидиве, и отсутствует при носительстве.
Первичная инфекция в период беременности представляет более серьезную угрозу для плода или новорожденного, нежели рецидивирующая или вторичная инфекция.
Появление материнской виремии с последующим инфицированием плода характерно для первичной инфекции краснухи. ЦМВ, как и простому герпесвирусу, характерна реактивация вируса в течение всей жизни с момента первичной инфекции, но рецидивирующие инфекции редко связаны с нежелательными последствиями для плода
Таблица 2.2.
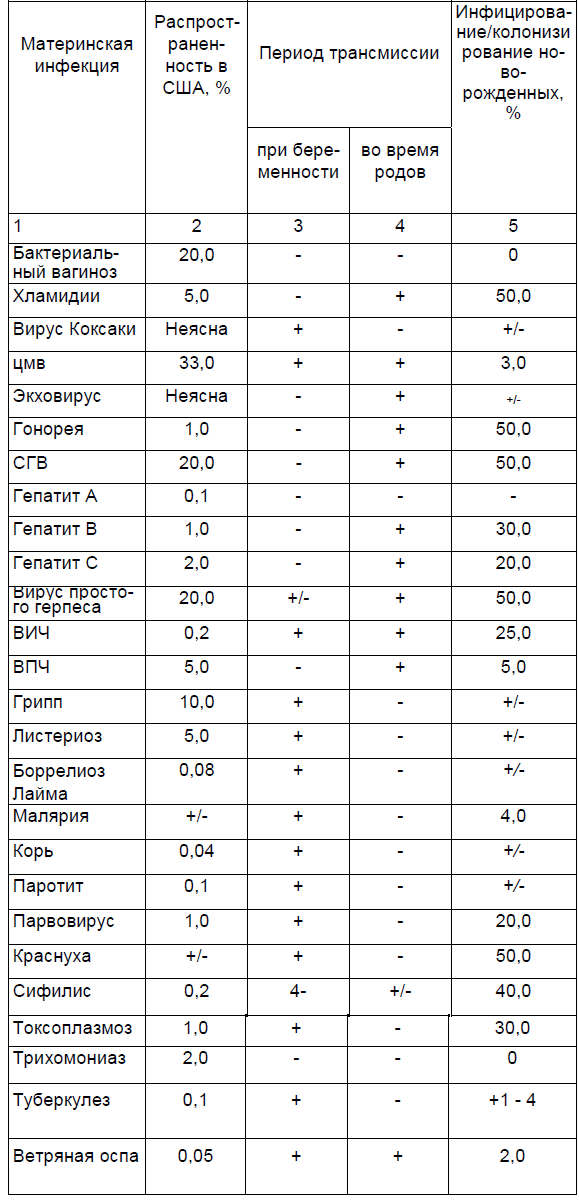
Примечание. «+/-» — возможно, но редко; «-» — не случается или очень редко; а — адаптировано (по Goldenberg et al., 1997, 1999).
Таблица 2.3.
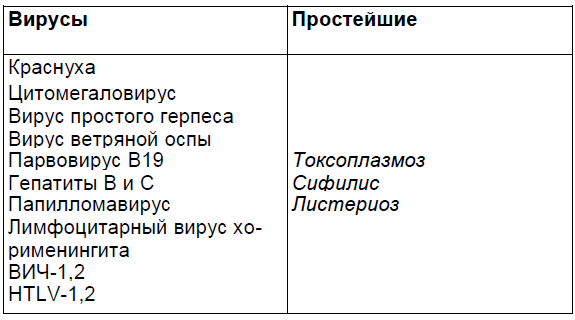
Рецидивирующая инфекция, вызванная вирусом herpes simplex, является довольно частой и представляет значительный риск для новорожденного.
До недавнего времени в англоязычной литературе упоминался термин «TORCH-синдром», который объединяет следующие внутриутробные инфекции:
Т — Toxoplasma (токсоплазмоз);
О — Others (другие):
- сифилис;
- энтеровирусные инфекции;
- листериоз;
- парвовирус В19;
- человеческий папилломавирус;
- ветряная оспа;
R — Rubella (краснуха);
С — Cytomegalovirus (цитомегаловирус);
Н — Herpes simplex virus (вирус простого герпеса).
В последнее время эта группа инфекций упоминается как «врожденные инфекции».
Возбудители данных инфекций вызывают у плода и новорожденных детей при внутриутробном заражении схожие клинические проявления, а впоследствии и стойкие структурные дефекты многих органов и систем, и особенно центральной нервной системы.
Наиболее распространенными клиническими признаками внутриутробной инфекции являются:
- задержка внутриутробного развития плода;
- гепатоспленомегалия;
- желтуха; сыпь;
- микроцефалия; гидроцефалия;
- тромбоцитопения;
- тяжелые неврологические нарушения.
Риск вертикальной трансмиссии и/или последствия для плода или новорожденного предопределяет гестационный срок беременности, в котором проявляется инфекция. Например, воздействие на плод краснухи в первый триместр беременности связано с высоким риском возникновения серьезных врожденных дефектов, таких как катаракта, аномалии сердца, сенсороневральная глухота, в то время как воздействие инфекции в более поздние сроки беременности или в послеродовом периоде создает меньшую угрозу. С другой стороны, воздействие на плод первичной цитомегаловирус-ной инфекции связано с риском возникновения нежелательных последствий в любом сроке беременности. В то же время проявление инфекции в период родов (при взаимодействии с инфицированными выделениями шейки матки) или в послеродовый период (через зараженное молоко матери) не связано с нежелательными последствиями, за исключением глубоко недоношенных или иммуноде-фицитных новорожденных.
Процент инфицирования плода в результате воздействия токсо-плазмоза матери зависит от времени проявления материнской инфекции: процент является низким (10%) при инфицировании в первые две недели после зачатия и увеличивается (более 90%), если инфицирование происходит в последние две недели беременности, а риск серьезных нежелательных последствий в результате токсоплазмоза намного выше при воздействии инфекции в ранние сроки беременности, нежели в поздние.
Появление генитальной герпесной инфекции в период родов создает риск неонатальной герпесной инфекции, заболеваемости и летальности новорожденных. С другой стороны, герпесная инфекция в ранние сроки беременности создает малую угрозу для плода. Проявление ветряной оспы в период родов или незадолго до них может быть причиной явной инфекции новорожденного, в то время как инфекция в первом и втором триместрах беременности связана с низким риском врожденного синдрома ветряной оспы (около 1%). Заболевание ветряной оспой во втором и третьем триместрах приводит к проявлению опоясывающего герпеса в детстве.
Некоторые перинатально приобретенные инфекции, такие как ВИЧ, не проявляются в форме острых инфекций в новорожденный период, а развиваются постепенно.
При развитии инфекции на ранних сроках гестации нередко формируются грубые пороки развития плода (эмбриопатия), несовместимые с жизнью; беременность часто заканчивается самопроизвольным выкидышем. При инфицировании после 8-12-й недели гестации эмбрио-/фетопатия может быть совместима с внутриутробной жизнью, однако до момента рождения в организме плода происходит ряд изменений, которые могут стать причиной мертворождения, тяжелого заболевания новорожденного или смерти в неонатальном периоде. При возникновении инфекции у плода во втором и третьем триместрах беременности могут выявляться как признаки инфекционного поражения отдельных органов плода (гепатит, миокардит, менингит/менингоэнцефалит, хориоретинит), так и симптомы генерализованной инфекции.
Исходы влияния инфекций на плод могут быть следующими:
- аборт или мертворождение;
- врожденные пороки развития;
- острое заболевание или летальность в неонатальный период;
- повреждения:
- очевидные при рождении;
- поздние проявления;
- бессимптомная инфекция.
Прерывание беременности. Большинство самопроизвольных прерываний беременностей в первом триместре является результатом хромосомных аномалий. Спонтанный выкидыш нормально развивающегося плода в первом триместре беременности происходит редко. Причиной ранних спонтанных выкидышей могут быть такие инфекции у беременной, как токсоплазмоз, сифилис, паротит, листериоз и парвовирус.
В отличие от выкидышей первого триместра, прерывание беременности во втором триместре часто связано с потерей нормально развивающегося плода и в большинстве случаев происходит в результате спонтанных преждевременных родов, разрыва околоплодных оболочек или гипоксии плода с последующими преждевременными родами. При исследовании плодов после спонтанных абортов второго триместра часто обнаруживаются гистологический хориоамнионит или колонизация микроорганизмами по сравнению с материалами, взятыми у женщин при индуцированных абортах, что указывает на связь преждевременных родов со скрытой инфекцией верхнего генитального тракта.
Мертворождение. В США мертворождение осложняет около 1% родов. Около 80% мертворожденных наблюдается до 37-й недели беременности, а половина из них — до 28-й недели. Этиология мертворождаемости, однако, не всегда ясна. Многие плоды раннего гестационного периода погибают в результате спонтанных преждевременных родов или разрыва околоплодных оболочек. Гистологические изменения плаценты с хориоамнионитом часто обнаруживаются в ассоциации с ранним мертворождением. Кроме того, у пациенток с мертворожденным плодом наблюдается повышенный риск возникновения послеродового эндометрита. Полученные данные позволяют предположить, что внутриматочная инфекция является главным фактором большинства мертворожде-ний, связанных как с преждевременными родами или разрывами оболочек, так и вызывающими гибель плода, что неизбежно ведет к рождению мертвого ребенка. Сифилис, парвовирус, краснуха, токсоплазмоз, малярия, боррелиоз Lyme, листериоз и стрептококки группы В являются главными факторами мертворождаемости.
Врожденные аномалии. Частота врожденных аномалий в общей популяции составляет 1-3%. Многие инфекции связаны с врожденными аномалиями, однако для подтверждения причин существуют лишь немногие доказательства. Следует отметить, что только сифилис, ветряная оспа и краснуха связаны с повышенной частотой врожденных аномалий. Эмбриопатия в результате ветряной оспы, характеризующаяся рубцами кожи, атрофией мышц, гипоплазией конечностей, осложняет около 3% беременностей матерей с острой инфекцией (< = 20 неделям гестации). Врожденная краснуха, ны- не встречающаяся менее часто в районах с рутинной программой иммунизации, была наиболее частой причиной врожденных дефектов сердца и глухоты. Врожденный сифилис, характеризующийся скелетными аномалиями, пневмонией, анемией, водянкой и т. д., может развиваться у 10-50% новорожденных инфицированных женщин в зависимости от стадии материнской инфекции.
Задержка внутриутробного развития плода. Классически такие инфекции, как краснуха, токсоплазмоз, цитомегаловирус, ветряная оспа, листериоз и сифилис, при инфицировании плода в ранние сроки беременности являются результатом врожденной инфекции и последующего нарушения развития. Во многих случаях задержка развития связана с повышенным риском возникновения неонатальной летальности и неврологических нарушений.
Летальность в период новорожденности. В большинстве западных стран неонатальная смертность наблюдается от 4 до 8 на 1000 новорожденных. 70% смертности связаны с преждевременными родами, 25% — с врожденными аномалиями, остальные — с асфиксией, сепсисом, аспирацией мекония, родовой травмой и редкими заболеваниями (иммунная или неиммунная водянка). Смертность новорожденного наблюдается при преждевременных родах. Часто инфекция является причиной заболеваний, связанных с недоношенностью, включая респираторный дистресс-синдром, внут-рижелудочковые кровотечения и некротизирующий энтероколит.
Стрептококки группы В и E.coli являются основной причиной сепсиса новорожденных. Однако большинство микроорганизмов, включая представителей нормальной микрофлоры влагалища, а также приобретенных госпитально, связаны с сепсис-зависимой смертностью новорожденных. Кроме того, такие инфекции как ЦМВ, простой герпес, краснуха, ветряная оспа, экховирус, корь, листериоз, туберкулез могут быть причиной неонатальной или постнатальной смертности даже среди доношенныхноворожденных.
Персистенция инфекции у детей. Такие инфекции как краснуха, цитомегаловирусная инфекция, токсоплазмоз, вирус простого герпеса вызывают острую инфекцию новорожденных, ассоциирующуюся с летальностью и последующей заболеваемостью. При некоторых инфекциях развиваются особенные проблемы из-за пер-систирования микроорганизмов в организме хозяина, где они продолжают реплицироваться, тем самым вызывая разрушение тканей после рождения. Другие инфекции, такие как корь, паротит и энтеровирусные инфекции, могут быть причиной внутрима-точной инфекции, но не персистируют. Хронические инфекции наблюдаются в случаях краснухи, цитомегаловируса, токсоплаз-моза, сифилиса, ВИЧ и HTLV-1. Проявление ветряной оспы во время беременности может быть результатом субклинической инфекции с реактивацией вируса в первые месяцы или годы жизни, манифестируя как опоясывающий герпес. Существует предположение, что синдром ветряной оспы, проявляющийся вследствие воздействия инфекции в ранние сроки беременности, является скорее результатом реактивации вируса в поздние сроки беременности, нежели следствием первичной инфекции.
Доказана трансплацентарная трансмиссия парвовируса человека (В19), но остается под вопросом возможность персистенции инфекции человека так, как это происходит у животных. Однако известно, что В19 персистирует у людей с иммунодефицитом, которые приобрели инфекцию после рождения, и существуют некоторые доказательства ограниченной пренатальной персистенции в организме плода или плаценте при гестационной инфекции. Многие клинические признаки, характерные для внутриутробного инфицирования, могут быть вызваны не только одной какой-либо врожденной инфекцией (табл. 2.4).
Поздние проявления. Они могут быть вызваны прямым необратимым повреждением при проявлении первичной инфекции или заболевания в результате персистирования инфекции или ее реактивации в детском или взрослом возрасте. Повреждения также могут быть результатом вторжения в процесс развития плода, вызывая нарушения структур, как в случае врожденной краснухи. Может наблюдаться снижение нормального числа или изменение формы клеток плода, что приводит к нарушению структуры или функции определенных органов или целых систем, либо изменения могут быть очень субтильными (например, изменения в мозге оказывают влияние на умственное развитие).
К поздним проявлениям относятся: (i) структурные врожденные аномалии с дефектами одного или более органов; (ii) структурные и функциональные нарушения мозга со сниженной когнитивной способностью, умственной отсталостью, (ііі) нарушение моторики со снижением навыков или повышенной спастичностью или атетозом, как в случаях церебрального паралича. Эти нарушения в дополнение к слепоте, глухоте и гидроцефалии связаны с инфекционными заболеваниями (табл. 2.5).
Установлена явная связь между внутриматочной инфекцией и дальнейшим развитием перивентрикулярной лейкомаляции, вну-трижелудочковых кровоизлияний и церебрального паралича.
Большинство случаев церебрального паралича не имеют специфической этиологии. Внутриматочная инфекция и множество воспалительных цитокинов повышают риск гибели клеток, приводя к «лейкомаляции» и перивентрикулярному кровоизлиянию и, в конце концов, к церебральному параличу. Это возможно при нео-натальных инфекциях, вызванных стрептококками группы В, вирусом простого герпеса и ЦМВ.
Перинатальные инфекции, вызванные стрептококками группы В, краснухой, ветряной оспой, листериозом, герпес-вирусом, ЦМВ, сифилисом и токсоплазмозом, способны вызвать умственную отсталость.
Таблица 2.4.
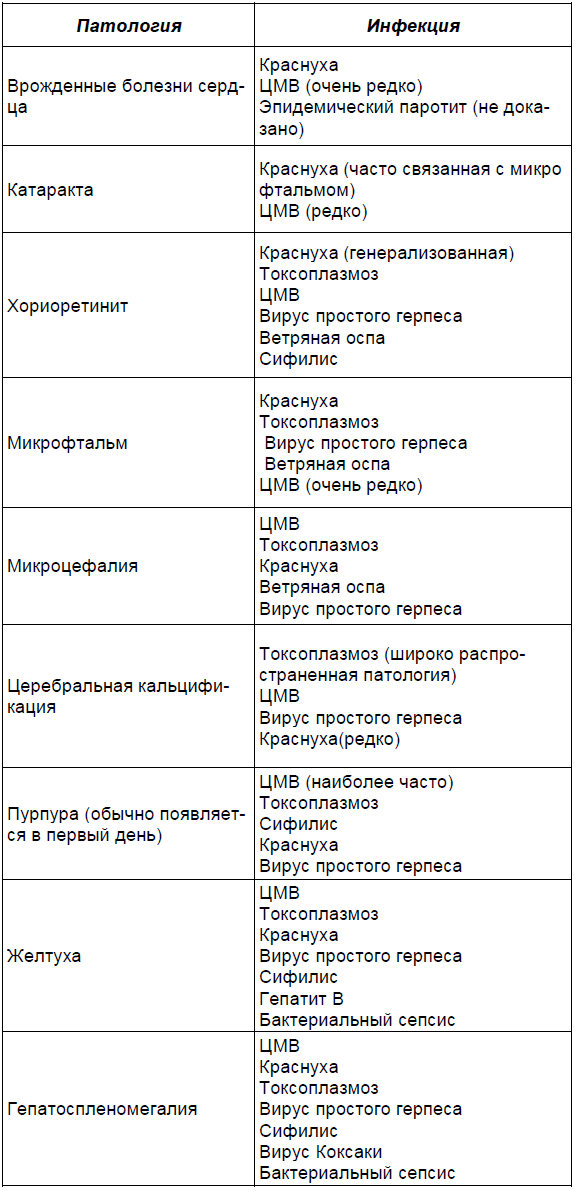
проявлений после родов и нет данных анамнеза материнской инфекции, трудно установить связь между врожденной и перинатальной инфекциями и состоянием здоровья в детском и взрослом периодах жизни.
Для обозначения клинических ситуаций, связанных с внутриутробным проникновением к плоду микроорганизмов, врачи акушеры-гинекологи и неонатологи используют два разных термина — «внутриутробное инфицирование» и «внутриутробная инфекция». Эти понятия не являются тождественными.
Под внутриутробным инфицированием следует понимать предполагаемый факт внутриутробного проникновения к плоду микроорганизмов, при котором не выявляется признаков инфекционной болезни плода. Этот термин используют в тех случаях, когда у новорожденного нет клинических проявлений инфекционного заболевания, но анамнестические данные свидетельствуют о высокой его вероятности. В данных ситуациях употребление термина «внутриутробное инфицирование» позволяет подчеркнуть потенциальныи риск реализации инфекционного процесса у ребенка в постнатальном периоде.
Таблица 2.5.
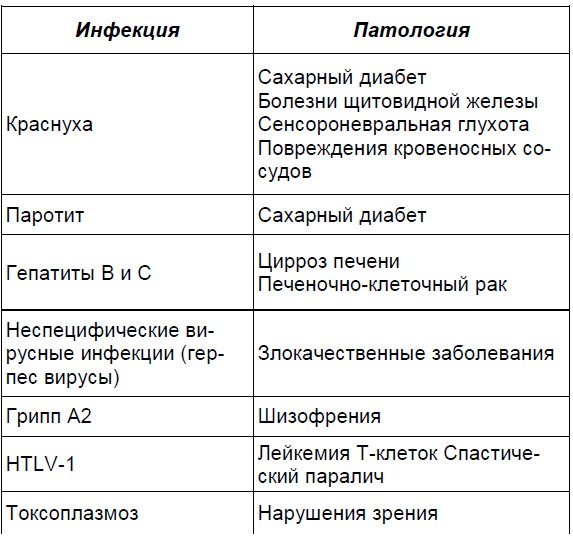
Под внутриутробной инфекцией следует понимать установленный факт внутриутробного проникновения к плоду микроорганизмов, при котором в организме плода и новорожденного произошли характерные для инфекционной болезни патофизиологические изменения, выявляемые пренатально или вскоре после рождения. Термин «внутриутробная инфекция» при использовании в клинической практике в качестве диагноза должен быть конкретизирован не только по этиологии, но и по эпидемиологическим позициям — когда и в каких условиях произошло инфицирование (в антенатальный или интранатальный период). Для этого может быть использован термин «врожденная инфекция». Данный термин может применяться в тех случаях, когда инфицирование плода произошло внутриматочно (т.е. антенатально) и к моменту рождения ребенка имеются клинические проявления.Термины «инфицирование» и «внутриутробное инфицирование» не являются отражением нозологических единиц патологии и поэтому не должны использоваться в качестве диагноза.
Выводы
Для установления возможного инфицирования плода/новорожденного вследствие материнской инфекции важны следующие моменты:
- распространенность инфекции;
- частота инфекции во время беременности;
- риск трансмиссии от матери плоду;
- период трансмиссии от матери плоду;
- факторы риска материнской и перинатальной инфекции;
- ранние и поздние последствия врожденной/перинатальной инфекции.
ЛИТЕРАТУРА
- Врожденные, перинатальные и неонатальные инфекции / Под ред. А. Гриноу, Дж. Осборна, ILL Сазерленд. — М.: Медицина, 2000. — 288 с.
- Глуховец Б.И., Глуховец Н.Г. Патогенетические основы внутриутробной инфекциий // Архив патологии. — 1997. — № 5. — С. 74-77.
- Дрть Т.М. До питания профилактики та лшування хорюамнюшту та внутршньоутробного шфшування плода // Пед1атр1я, акушерство та гшеколопя. — 1999. — № 4. — С. 232-235.
- Лаврова Д.В., Михайлова А.В., Гасанова Т.В. Инфекции в акушерстве, гинекологии и перинатологии. — Саратов, 1996. — С. 60-61.
- Протоколы диагностики и профилактики внутриутробных инфекций у новорожденных детей. — 2е изд. — М.: ГОУ ВУНМЦ МЗ РФ, 2002.
- Тютюник В.Л., Зайдиева З.С., Бурлев ВА. Особенности течения беременности и исход родов при хронической плацентарной недостаточности и инфекции // Проблемы репродукции. — 2000. — Вып. 6, № 5. — С. 56-60.
- Congenital and Perinatal Infections: Prevention, Diagnosis and Treatment / Mari-Louise Newell — Cambridge University Press, 2000. — 343 p.
- Infectious Diseases in Obstetrics and Gynecology / Gilles R.G. Monif David A. Baker. — 2004. — 760 p.
- Obstetric and Gynecologic Infectious Disease / Joseph G. Pastorek. — New York: Raven Press,1993. — 798 p.










Комментировать