Основные рекомендации по диабету, предиабету и сердечно-сосудистым заболеваниям, опубликованные в руководстве по диагностике и лечению сахарного диабета, предиабета и сердечно-сосудистых заболеваний, разработанные Европейским кардиологическим обществом (ESC) совместно с Европейской Ассоциацией по изучению сахарного диабета (EASD) в 2007 год. Полисистемный подход к решению данных проблем со стороны кардиологов и эндокринологов с целью лучшения качества диагностики и лечения в рамках единой медицинской помощи пациентов, имеющих сочетанные сердечно-сосудистые и метаболические заболевания.
(по материалам руководства по диагностике и лечению сахарного диабета, предиабета и сердечно-сосудистых заболеваний, разработанного Европейским кардиологическим обществом (ESC) совместно с Европейской Ассоциацией по изучению сахарного диабета (EASD), 2007 г.)
Е.И. Митченко от имени Рабочей группы по метаболическому синдрому, диабету, предиабету и сердечно-сосудистым заболеваниям* Украинской ассоциации кардиологов и Украинской ассоциации эндокринологов Национальный научный центр «Институт кардиологии им. Н.Д. Стражеско» АМН Украины, Киев
В январе 2007 г. вниманию кардиологов на интернет-сайте Европейского кардиологического общества (European Society of Cardiology/ESC; http://www.escardio. org) были предоставлены новые рекомендации по диабету, предиабету и сердечно-сосудистым заболеваниям — полный и сокращенный вариант документа, появление которого с нетерпением ожидали специалисты различных областей: терапевты, кардиологи, эндокринологи, сердечно-сосудистые хирурги и т.д. Неуклонное прогрессирование всемирной эпидемии диабета и метаболического синдрома не оставляло равнодушным большинство практикующих врачей, пришедших к заключению, что только полисистемный подход к решению данной задачи может увенчаться успехом. Сахарный диабет (СД) и заболевания сердечно-сосудистой системы часто представляют собой две стороны одной медали: с одной стороны,СД может расцениваться как состояние, способствующее развитию ишемической болезни сердца(ИБС), а с другой—у многих пациентов с уже существующей ИБС отмечают СД или предиабетические состояния. Таким образом, давно назрела необходимость выработать совместный подход к этой проблеме со стороны кардиологов и эндокринологов, что позволит улучшить качество диагностики и лечения в рамках единой медицинской помощи миллионам пациентов, имеющих сочетанные сердечно-сосудистые и метаболические заболевания.
Подобный кардио-диабетологический подход не только крайне важен для пациентов, но и открывает путь для дальнейшего прогресса в области кардиологии и диабетологии. Европейское кардиологическое общество (ESC) и Европейская ассоциация по изучению сахарного диабета (EASD), отвечая на этот вызов, приняли решение о разработке объединенных, основанных на принципах доказательной медицины рекомендаций по лечению СД и сердечно-сосудистых заболеваний. Главы руководства были подготовлены рабочей группой, в состав которой вошли эксперты с обеих сторон, а также была привлечена помощь ряда авторов — специалистов в узких областях знаний. Цель внедрения данных рекомендаций заключается в улучшении лечебно-профилактической помощи пациентам с выраженным СД, больным с нарушенной толерантностью к глюкозе с высоким риском развития СД, а также в повышении эффективности терапии сердечно-сосудистых заболеваний в данной популяции. В рекомендациях были приняты классы рекоменда-ций и уровни доказательности для оценки терапевтических подходов, ставшие уже традиционными для большинства подобных методических руководств.
Классы рекомендаций
Класс I. Есть объективные доказательства и/или достигнуто общее мнение экспертов относительно выгодности, полезности и эффективности метода лечения или процедуры.
Класс II.Существуют противоречивые данные исследований и/или различные мнения экспертов относительно полезности/эффективности метода лечения или процедуры.
Класс IIa. Данные исследований и мнения экспертов склоняются в сторону полезности и эффективности метода лечения или процедуры.
Класс IIb. Полезность и эффективность метода лечения или процедуры в меньшей степени подтверждены данными исследований или мнениями экспертов.
Класс III. Согласно существующим данным или общему мнению экспертов метод лечения или процедура не полезна и не эффективна, а в отдельных случаях вредна.
Уровни доказательности
Уровень доказательности A. Данные основаны на результатах многочисленных рандомизированных клинических испытаний или метаанализов.
Уровень доказательности B. Данные основаны на результатах единичных рандомизированных клинических испытаний или крупных нерандомизированных исследований.
Уровень доказательности C. Есть единое мнение экспертов и/или результаты небольших испытаний, ретроспективных исследований или реестров.
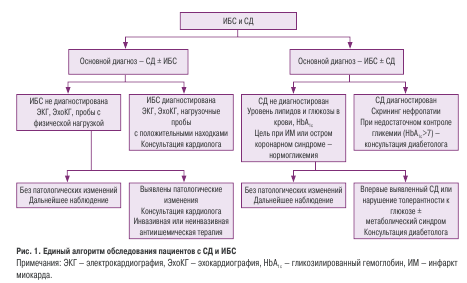
Полный текст руководства достаточно объемный и занимает 72 страницы, однако следует учитывать, что написано оно было для специалистов из двух разных клинических «миров» — диабетологии и кардиологии, поэтому содержит двустороннюю информацию (включая сведения по патофизиологии). Суть единого подхода рабочей группы к рассматриваемой проблеме представлена на рис. 1.
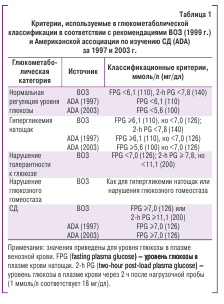
Основным краеугольным каменем терапии любого из патологических состояний служит постановка диагноза и выбор наиболее адекватной терапии. Для этого крайне необходимым будет знакомство кардиологов с каноническим для диабетологов подходом для верификации основного диагноза в соответствии с критериями Всемирной организации здравоохранения (ВОЗ) 1999 г. (WHO Consultation, 1999) и Американской ассоциации по изучению сахарного диабета (American Diabetes Association/ADA) 1997 г. (Report of the Expert Comittee on the Diagnosis and Classification of DiabetesMellitus, 1997) и 2003 г.
Принимая во внимание тот факт, что львиная доля в распространенности СД в популяции принадлежит СД 2-го типа, авторы руководства тем не менее уделили должное внимание этиологической классификации нарушений углеводного обмена, отдавая себе отчет в том, что внимательное отношение к первопричине заболевания является залогом правильного выбора лечебных мероприятий.
Этиологическая классификация была представлена таким образом:
• СД 1-го типа (вследствие гибели бетаклеток, обычно ведущей к абсолютной инсулиновой недостаточности)
• А утоиммунный
• Идиопатический
• СД 2-го типа (может варьировать в пределах от преимущественно резистентности к инсулину в сочетании с относительной инсулиновой недостаточностью до преимущественно секреторного дефекта с резистентностью к инсулину или без нее)
• Другие специфические типы СД
• Обусловленный генетическими дефектами функции бетаклеток
• Обусловленный генетическими дефектами в действии инсулина (например липоатрофический диабет)
• При заболеваниях экзокринного отдела поджелудочной железы (например панкреатит, травма, панкреатэктомия, неоплазия, муковисцидоз)
• При эндокринопатиях (например синдром Кушинга, акромегалия, феохромоцитома, гипертиреоз)
• Медикаментозно или химически индуцированный (например, вызванные кортизолом, антидепрессантами, тиазидами и др.)
• Вызванный инфекцией (цитомегаловирус)
• Редкие формы иммунологически обусловленного СД
• Другие генетические синдромы, иногда связываемые с СД (например синдром Дауна, атаксия Фри-дрейха, синдром Клайнфельтера, синдром Вольфрама)
• Диабет беременных (включает категории гестационного нарушения толерантности к глюкозе и собственно гестационный диабет)
Принимая во внимание трудности в интерпретации уровней глюкозы в различных средах, с которыми сталкивается практикующий врач, целесообразным представляется использование процитированных коэффициентов перерасчета, представленных в табл. 2.

Первичный скрининг для выявления потенциальных больных СД 2-го типа наиболее эффективно проводить, используя шкалу для неинвазивного определения риска (пример подобной шкалы приведен на рис. 2) в сочетании с проведением диагностической пероральной нагрузочной пробы толерантности к глюкозе (ППТГ) [oral glucose tolerance test /OGTT] у лиц с высокой степенью риска по данной шкале (класс рекомендаций I, уровень доказательности А).
Определение и диагностическая классификация СД и предиабетических состояний должны основываться на уровне возможного последующего риска сердечно-сосудистых осложнений (класс рекомендаций I, уровень доказательности В).
Ранние этапы гипергликемии и бессимптомный СД 2-го типа оптимально диагностировать с помощью ППТГ, которая позволяет оценить уровень глюкозы в плазме крови как натощак, так и через 2 ч после пероральной глюкозной нагрузки (класс рекомендаций I, уровень доказательности В).
Кардиологам хорошо известна высокая степень кар-диоваскулярного риска, которая присуща пациентам с СД, в соответствии с которой данные пациенты, даже без проявлений ИБС, имеют такую же степень риска развития основных кардиоваскулярных событий, как и больные с постинфарктным кардиосклерозом.
Для удобства оценки степени риска врачам предложено использовать приведенную на рис. 2. шкалу.
1. Гипергликемию следует рассматривать в неразрывной связи с ИБС. Каждому повышению уровня HbHbA1c на 1% соответствует определенный прирост риска ИБС
2. Риск развития ИБС для пациентов с выраженным СД повышен в 2–3 раза у мужчин и в 3–5 раз у женщин по сравнению с лицами без СД
3. Показатель постпрандиальной (постнагрузочной) гликемии более информативен для оценки потенциального риска ИБС, чем показатель уровня глюкозы натощак, а постпрандиальная (постнагрузочная) гипергликемия также является предиктором повышенного сердечно-сосудистого риска у лиц с нормальным значением уровня глюкозы в крови натощак
4. Улучшение контроля постпрандиальной гликемии позволяет снизить уровень сердечно-сосудистого риска и смертности
5. Глюкометаболические нарушения обусловливают особенно высокий риск сердечно-сосудистой заболеваемости и смертности у женщин, которые требуют в этом отношении особого внимания
6. Риск развития инсульта повышен у пациентов с СД и нарушением толерантности к глюкозе
7. У пациентов с инсультом нераспознанная гипергликемия по большей части выявляется при проведении ППТГ, поскольку определение уровня глюкозы натощак — нечувствительный метод для определения скрытой гипергликемии
Идентификация лиц с высоким риском ИБС или СД
1. Наличие метаболического синдрома позволяет идентифицировать лиц с более высоким риском развития ИБС, чем в целом по популяции, хотя и не может обеспечить более эффективный, или более надежный прогноз сердечно-сосудистого риска, чем использование шкалы, базирующейся на основных показателях сердечно-сосудистого риска (уровень артериального давления (АД), курение, уровень холестерина (ХС)

Рис. 2. Шкала FINDRISK (FIINniishDiiabettesRiiskSccorre)) для оценки риска заболевания СД в тееччееннииее 10 летнего периода у взрослых (приводится в модифицированном виде по JJ..LLiinnddssttrroom,,JJ..TTuumileehttoo (2003)
Примечание. ИМТ — индекс массы тела.
2. Существует целый ряд способов оценки сердечно-сосудистого риска, которые могут быть использованы как у больных с СД, так и у лиц без такового
3. Оценка риска предполагаемого развития СД 2-го типа должна быть частью общей программы рутинной медицинской помощи, использующей все доступные методы оценки риска
4. Пациентам без установленного СД 2-го типа, но с диагностированной ИБС следует проводить ППТГ
5. Лица с высокой степенью риска развития СД 2-го типа должны быть проконсультированы в плане коррекции образа жизни, а при необходимости — получать адекватную фармакотерапию для снижения риска развития СД. Эти мероприятия также способны снизить риск развития ИБС
6. Развитие СД у лиц с нарушенной толерантностью к глюкозе может быть отсрочено применением некоторых препаратов (например, метформина, акарбозы и розиглитазона)
7. Пациенты с СД должны поддерживать достаточную физическую активность для снижения риска сердечно-сосудистых осложнений
Метаболический синдром
В методическом руководстве приведены три варианта идентификации метаболического синдрома: в со-ответствии с рекомендациями ВОЗ 1998 г. (Alberti K.G., Zimmet P.Z., 1998; Grundy S.M. et al., 2004), ATP-III (Adult Treatment Panel III — Третий отчет группы экспертов по выявлению, оценке и лечению гиперхолестеринемии у взрослых в рамках Национальной образовательной программы США по холестерину — National Cholesterol Education Program/NCEP) (Adult Treatment Panel III, 2002; Grundy S.M. et al., 2004) и Международной Федерации по изучению СД (International Diabetes Federation/IDF) (Alberti K.G. et al., 2005).
Инсулинорезистентность, идентифицируемая по одному из следующих состояний:
- СД 2-го типа
- Гипергликемия натощак
- Нарушение толерантности к глюкозе
- Или при нормальном уровне гликемии натощак (<6,1 ммоль/л (<110 мг/дл) усвоение глюкозы меньше нижнего квартиля для общей популяции в условиях гиперинсулинемии и эугликемии
- Плюс наличие любых двух факторов из ниже-перечисленных:
- Наличие артериальной гипертензии (АГ) (систолическое АД≥140 мм рт. ст. или диастолическое АД ≥90 мм рт. ст.) и проведение антигипертензивной терапии
Уровень триглицеридов (ТГ) в плазме крови ≥1,7 ммоль/л (≥150 мг/дл) и/или уровень ХС липопротеинов высокой плотности (ЛПВП) <0,9 ммоль/л (<35 мг/дл) у мужчин или <1,0 ммоль/л (<39 мг/дл) у женщин
ИМТ <30 кг/м2 и/или коэффициент объема талия/ бедро >0,9 у мужчин и >0,85 у женщин
Уровень альбуминурии ≥20 мкг/мин или соотношение альбумин/креатинин ≥30 мг/г
2. Критерии метаболического синдрома, рекомендуемые ATP III:
- Абдоминальный тип ожирения, выраженный как окружность талии a,b
Более 102 см (>40 дюймов) для мужчин o Более 88 см (>35 дюймов) для женщин
- Уровень ТГ ≥1,7 ммоль/л (≥150 мг/дл)
- Уровень ХС ЛПВП
- Менее 1,03 ммоль/л (<40 мг/дл) для мужчин o Менее 1,29 ммоль/л (<50 мг/дл) для женщин
- Уровень АД ≥130/≥85 мм рт. ст.
- Уровень глюкозы в плазме крови натощак ≥6,1 ммоль/л (≥110 мг/дл)с
Примечания:
- Наличие избыточной массы тела и ожирения связывают с резистентностью к инсулину и метаболическим синдромом. Тем не менее ожирение по абдоминальному типу в большей степени коррелирует с метаболическим синдромом, чем повышенный ИМТ. Поэтому обычное измерение окружности талии рекомендуется для выявления «весового» компонента метаболического синдрома.
- У некоторых пациентов мужского пола могут развиваться множественные метаболические факторы риска, если окружность талии значительно увеличена (например, 94–102 см/37–39 дюймов). Такие пациенты могут иметь значительную генетическую предрасположенность к развитию инсулинорезистентности. Коррекция образа жизни обеспечивает у таких пациентов значительное преимущество.
- Американской ассоциацией по изучению СД (ADA) недавно установлен предельный уровень в 5,6 ммоль/л или 100 мг/дл, превышение которого свидетельствует о наличии предиабета, нарушении толерантности к глюкозе или СД. Этот новый предельный уровень может быть использован для установления более низкой границы определения уровня глюкозы как одного из критериев метаболического синдрома.
3. Критерии метаболического синдрома, рекомендуемые Международной федерацией по изучению СД:
- Наличие ожирения центрального типа, определяемое как окружность талии (см) и с учетом специфики для различных этнических групп:
- Европейцы: ≥94 см у мужчин, ≥80 см у женщин; в США, вероятно, в клинической практике будут попрежнему использоваться критерии, рекомендуемые ATP (102 см у мужчин и 88 см у женщин)
Жители Южной Азии: ≥90 см у мужчин и ≥80 см у женщин
Жители Китая, Малайзии, азиатско-индейская популяция:
китайцы: у мужчин ≥90 см, у женщин ≥80 см • японцы: у мужчин ≥85 см, у женщин ≥90 см
этнические центрально- и южноамериканцы — рекомендуется использование рекомендаций для жителей Южной Азии до получения более специфических данных
- Африканцы, проживающие к югу от Сахары, — рекомендуется использование рекомендаций для европейцев до получения более специфических данных
Восточносредиземноморская и средневосточная (арабы) популяции — рекомендуется использование рекомендаций для европейцев до получения более специфических данных
Плюс наличие любых двух факторов из четырех нижеперечисленных:
- Повышенный уровень ТГ: ≥1,7 ммоль/л (150 мг/дл), или проведение специфической гиполипидемической терапии
- Пониженный уровень ХС ЛПВП: <1,03 ммоль/л (40 мг/дл) у мужчин и <1,29 ммоль/л (50 мг/дл) у женщин, или проведение специфической терапии по поводу дислипидемии
- АГ (уровень систолического АД ≥130 мм рт. ст. или уровень диастолического АД ≥85 мм рт. ст.), или гипотензивная терапия по поводу ранее диагностированной АГ
- Повышенный уровень глюкозы в плазме крови натощак ≥5,6 ммоль/л (100 мг/дл) или ранее диагностированный СД
- 2-го типа. При значении показателя выше 5,6 ммоль/л, или 100 мг/дл настоятельно реко-мендуется проведение ППТГ, однако это не является необходимым для определения наличия синдрома.
Вторая часть методических рекомендаций посвящена актуальным проблемам лечения больных с СД, направленным на снижение сердечно-сосудистого риска. В этой связи хотелось бы остановиться на некоторых принципиальных подходах, позволяющих положительно повлиять на прогноз жизни больного.
1. Структурированное санитарное просвещение пациентов позволяет улучшить контроль метаболизма и уровня АД (класс рекомендаций I, уровень доказательности А).
2. Не медикаментозная терапия, связанная с коррекцией образа жизни, улучшает метаболический контроль (класс рекомендаций I,уровень доказательности А).
3. Самонаблюдение улучшает гликемический контроль (класс рекомендаций I, уровень доказательностиА).
4. Контроль, примерно обеспечивающий уровень нормогликемии (HbA1c=6,5%):
• снижает частоту микрососудистых осложнений
.• снижает частоту макрососудистых осложнений
5. Интенсивная инсулинотерапия при СД 1-го типа снижает заболеваемость и смертность
6. Ранняя интенсификация терапии для достиже-ния установленных целей лечения улучшает комбинированный показатель заболеваемости и смертности при СД 2-го типа
7. У пациентов с СД 2-го при неудачной попытке достичь целевого уровня глюкозы должна быть рассмотрена возможность раннего назначения инсулинотерапии
8. Метформин рекомендуется как препарат перво го ряда у пациентов с избыточной массой тела и СД 2-го типа
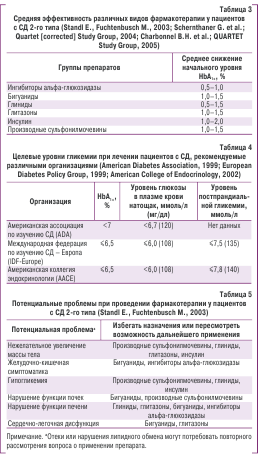
Целесообразность назначения адекватной сахаро-снижающей терапии подтверждена возможностью ее воздействия на прогностически значимый показатель гликозилированного гемоглобина (HbA1c, %) (табл. 3).
При этом следует стремиться к достижению целевых уровней HbA1c (%), которые ассоциируются с мак-симально положительным клиническим эффектом терапии (табл.4).
Не следует забывать о возможном возникновении нежелательных явлений при проведении сахароснижающей терапии (табл. 5).
Следует также принимать во внимание рекомендации по выбору гипогликемической терапии с учетом глюкометаболической ситуации (Standl E., Fuchtenbusch M., 2003):
• Постпрандиальная гипергликемия: ингибиторы альфаглюкозидазы, производные сульфонилмочеви ны короткого действия, глиниды, инсулин короткого действия или аналоги инсулина
• Гипергликемия натощак: бигуаниды, производные сульфонилмочевины длительного действия, глитазоны, ингибиторы альфаглюкозидазы, инсулин длительного действия или аналоги инсулина
• Резистентность к инсулину: бигуаниды, глита зоны, ингибиторы альфаглюкозидазы
• Дефицит инсулина: производные сульфонилмочевины, глиниды, инсулин
Крайне важным является и тот факт, что больные с СД 2-го типа могут иметь нарушения липидного обмена, повышенное АД, а также высокий риск развития ИБС. Следует проводить модификацию всех основных сердечно-сосудистых факторов риска.
Коррекция дислипидемии
1. Повышенный уровень ХС липопротеинов низкой плотности (ЛПНП) и сниженный уровень ХС ЛПВП являются важными факторами риска у лиц с СД (класс рекомендаций I, уровень доказательности А).
2. Статины являются препаратами первого ряда для снижения повышенного уровня ХС ЛПНП у па циентов с СД
3. Больным СД при сопутствующей ИБС терапию статинами следует назначать независимо от исходно го ХС ЛПНП и проводить, ориентируясь на достиже ние целевого уровня показателя <1,8–2,0 ммоль/л (<70–77 мг/дл)
4. Следует рассмотреть возможность назначения статинов взрослым пациентам с СД 2-го типа без сопутствующей ИБС, если уровень общего ХС >3,5 ммоль/л (>135 мг/дл); цель данной терапии — добиться снижения уровня ХС ЛПНП в крови на 30–40%
5. С учетом высокой степени риска развития ИБС в течение жизни предполагается, что терапия статинами должна назначаться всем пациентам с СД 1-го типа в возрасте старше 40лет. У пациентов в возрасте 18–39лет (с СД как 1-го,так и 2-го типов) целесообразность назначения статинов следует рассмотреть при наличии дополнительных факторов риска(например, нефропатии, недостаточно эффективного контроля гликемии, ретинопатии, АГ, гиперхолестеринемии, проявлений метаболического синдрома, указаниях на случаи ранних сердечно-сосудистых заболеваний в семейном анамнезе) (класс рекомендаций IIb, уровень доказательности С).
6. У больных СД с гипертриглицеридемией >2 ммоль/л (177 мг/дл), сохраняющейся после достижения целевого уровня ХС ЛПНП с помощью статинов, терапия статинами должна быть интенсифицирована для снижения до целевого уровня содержания ХС не-ЛПВП. В некоторых клинических ситуациях целесообразно рассмотреть возможность комбинированной терапии с добавлением эзетимиба, никотиновой кислоты или фибратов (класс рекомендаций IIb, уровень доказательности B).
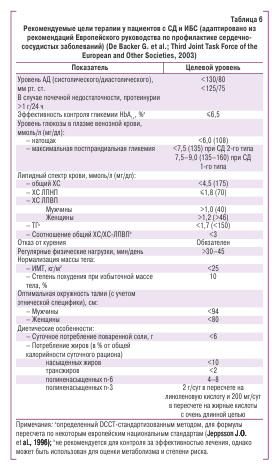
Важнейшим аспектом лечения больных СД является нормализация уровня АД.
1. Рекомендуемый целевой уровень АД у пациентов с СД и АГ — ниже 130/80 мм рт. ст. (классрекомендацийI, уровеньдоказательностиВ).
2. Риск развития сердечно-сосудистых осложнений у пациентов с СД и АГ значительно повышен. Он может быть эффективно снижен проведением антигипертензивной терапии (класс рекомендаций I, уровень доказательностиА).
3. У больных СД для удовлетворительного контроля уровня АД обычно требуется назначение комбинации нескольких гипотензивных средств (классрекомендаций I,уровеньдоказательностиА).
4. Схема гипотензивной терапии у пациентов с СД должна включать применение ингибитора ренинангиотензиновой системы (класс рекомендаций I, уровень доказательностиА).
5. Целенаправленное выявление микроальбуминурии и адекватная гипотензивная терапия, включающая применение ингибиторов ангиотензинпревращающего фермента (АПФ) и блокаторов рецепторов ангиотензина II, снижает частоту микро- и макроваскулярных нарушений при СД 1-го и 2-го типов (класс рекомендаций I, уровень доказательности А).
Прогностически важно адекватно проводить лечение ИБС у больных СД.
1. Ранняя стратификация риска должна быть частью оценки состояния пациентов с СД после острого коронарного синдрома (класс рекомендаций IIа, уровень доказательности С).
2. При лечении каждого пациента с СД после перенесенного острого коронарного синдрома следует стремиться достичь целей терапии, перечисленных в табл. 6 (классрекомендацийIIа,уровеньдоказательностиС).
3. Пациентам с острым инфарктом миокарда (ИМ) и СД показано назначение тромболитической терапии на тех же основаниях, что и больным без СД (класс рекомендаций IIа,уровень доказательности А).
4. Пациентам с СД и острым коронарным синдромом по возможности должна быть проведена ранняя ангиография и механическая реваскуляризация (класс рекомендаций IIа,уровень доказательности В).
5. Применение блокаторов бетаадренорецепторов позволяет снизить заболеваемость и смертность у пациентов с СД и острым коронарным синдромом (класс рекомендаций IIа, уровень доказательности В).
6. Ацетилсалициловую кислоту (АСК) пациентам с СД назначают по тем же показаниям и в тех же дозах, что и пациентам без СД (класс рекомендаций IIа,уровень доказательности В).
7. Больным СД с острым коронарным синдромом дополнительно к применению АСК можно назначать ингибиторы агрегации тромбоцитов, индуцированной активацией аденозиндифосфат (АДФ)-рецепторов (клопидогрел) (класс рекомендаций IIа, уровень доказательности С).
8. Назначение ингибитора АПФ в дополнение к другой терапии снижает риск развития сердечно-сосудистых осложнений у пациентов с СД и диагностированной ИБС (класс рекомендаций I, уровень доказательности А).
9. Жесткий глюкометаболический контроль обеспечивает преимущество пациентам с СД и острым ИМ. Он позволяет максимально эффективно реализовывать различные терапевтические стратегии (класс рекомендаций IIа, уровень доказательности В).
В настоящее время есть доказательства в отношении целесообразности использования таких терапевтических подходов:
• Реваскуляризации
• Антиишемической медикаментозной терапии
• Применения антитромбоцитарных средств
• Применения антитромбиновых средств
• Вторичной профилактики посредством:
• коррекции образа жизни, включая характер питания и физическую активность
• отказа от курения
• блокирования активности ренинангиотензиновой системы
• нормализации уровня АД
• медикаментозной гиполипидемической терапии • контроля уровня гликемии
При этом определены следующие цели терапии (см. табл. 6):
Проведение реваскуляризационных процедур (путем полномасштабного трансторакального (аортокоронарное шунтирование— АКШ) или малоинвазивного (чрескожная транслюминальная коронароангиопластика — ЧТКА) хирургического вмешательства)
1. При выборе метода лечения у пациентов с СД следует отдавать предпочтение АКШ перед ЧТКА (класс рекомендаций IIa, уровень доказательности А).
2. По возможности у пациентов с СД при проведении АКШ следует устанавливать множественные артериальные шунты (класс рекомендаций I, уровень доказательности С).
3. При проведении ЧТКА у пациентов с СД показано применение ингибиторов рецепторов гликопротеина IIb/IIIa (класс рекомендаций I, уровень доказательности В).
4. Для проведения ЧТКА со стентированием у пациентов с СД следует использовать стенты, высвобождающие лекарственные препараты (класс рекомендаций IIa, уровень доказательности В).
5. Механическая реперфузия посредством первичной ЧТКА является реваскуляризационной процедурой выбора у больных СД с острым ИМ (класс рекомендаций I, уровень доказательности А).
Лечение сердечной недостаточности при СД
1. Ингибиторы АПФ рекомендуются в качестве терапии первого ряда у больных СД с симптомами (или без симптомов) сердечной недостаточности для уменьшения выраженности дисфункции левого желудочка (класс рекомендаций I, уровень доказательности С).
2. Применение блокаторов рецепторов ангиотензина II при сердечной недостаточности оказывает сходный с ингибиторами АПФ эффект и может быть рекомендовано в качестве альтернативы или дополнения к лечению ингибиторами АПФ (класс рекомендаций I, уровень доказательности С).
3. Такие блокаторы бета-адренорецепторов, как метопролол, бизопролол и карведилол, рекомендуются в качестве терапии первого ряда у больных СД с сердечной недостаточностью (класс рекомендаций I, уровень доказательности С).
4. Применение диуретиков, особенно петлевых, играет важную роль в симптоматической терапии больных СД с сердечной недостаточностью при перегрузке объемом (класс рекомендаций IIа, уровень доказательности С).
5. При тяжелой сердечной недостаточности у больных СД к терапии ингибиторами АПФ, блокаторами бета-адренорецепторов и диуретиками могут быть добавлены антагонисты альдостерона (класс рекомендаций IIb, уровень доказательности С).
Аритмии: фибрилляция предсердий и внезапная смерть
1. АСК и антикоагулянты, которые рекомендуются пациентам с фибрилляцией предсердий, обязательно следует применять и у больных СД при сопутствующей фибрилляции предсердий для предупреждения ишемического инсульта (класс рекомендаций I, уровень доказательности С).
2. При отсутствии противопоказаний больным СД с наличием фибрилляции предсердий и других умеренных факторов риска тромбоэмболических осложнений показано проведение постоянной пероральной терапии непрямыми антикоагулянтами в дозе, обеспечивающей достижение целевого уровня международного нормализованного отношения (INR=2–3) (класс рекомендаций IIа, уровень доказательности С).
3. Контроль гликемии даже на предиабетической стадии важен для профилактики развития нарушений, предрасполагающих к внезапной кардиальной смерти (класс рекомендаций I, уровень доказательности С).
4. Микрососудистая патология и нефропатия являются индикаторами повышенного риска внезапной кардиальной смерти у пациентов с СД (класс рекомендаций IIа, уровень доказательности В).
Ведение больных с патологией мозговых и периферических сосудов
Патология периферических сосудов
1. Всем пациентам с СД 2-го типа и сопутствующей сердечно-сосудистой патологией рекомендуется проведение терапии АСК в низких дозах (класс рекомендаций IIа, уровень доказательности В).
2. У больных СД с поражением периферических артерий в некоторых случаях показано применение клопидогрела или низкомолекулярного гепарина (класс рекомендаций IIb, уровень доказательности В).
3. По возможности пациентам с критической ишемией конечностей необходимо проводить ревасуляризационные процедуры (класс рекомендаций I, уровень доказательности В).
4. Альтернативной терапией для пациентов с критической ишемией конечностей, которым не может быть проведена реваскуляризация, является инфузия простациклина (класс рекомендаций I, уровень доказательности А).
• Чрезкожное определение парциального давления кислородам
• Капилляроскопия
• В рентгенологическом отделении
• магнитно-резонансная визуализация
• ангиография
Рекомендуемые исследования периферического кровообращения у больных СД :
• У всех пациентов при посещении врача o Осмотр с целью выявления:
• ограниченной эритемы
• очерченной бледности кожных покровов • отсутствия оволосения
• дистрофических изменений ногтей • трофических язв или гангрены
o Пальпация
• Исследование пульса
• Сухая и холодная кожа
• Определение чувствительности o Измерение АД
• Измерение давления на щиколотке и плече
• В ангиологической лаборатории (при возможности)
o Измерение дистального и/или сегментарного АД o Осциллография
o Исследование с нагрузкой на тредмиле (с или без определения дистального АД после нагрузки)
o Дуплексная сонография
o Оценка состояния микроциркуляции
• Чрезкожное определение парциального давления кислорода
• Капилляроскопия
• В рентгенологическом отделении
• магнитно-резонансная визуализация
• ангиография
Ведение больных с нарушением мозгового кровообращения
1. Всем пациентам с СД рекомендуется нормализация АД для профилактики инсульта
2. Для профилактики инсульта сам факт сниже ния АД более важен, чем выбор класса применяемых гипотензивных средств. Однако ингибирование ренин-ангиотензин-альдостероновой системы само по себе способно обеспечить дополнительные пре имущества для снижения повышенного уровня АД
3. Ингибирование ренин-ангиотензин-альдо-стероновой системы может быть целесообразно и у больных СД с нормальным уровнем АД
4. Больные СД с инсультом должны получать лечение статинами согласно тем же принципам, что и па-циенты с инсультом без СД
5. Для первичной и вторичной профилактики инсульта показано проведение антиагрегантной терапии АСК
6. Лечение пациентов с инсультом и СД необходимо осуществлять согласно тем же принципам, что и пациентов с инсультом без СД
7. Следует стремиться к достижению оптимизации метаболического статуса, включая контроль гликемии
Интенсивная терапия
1. Эффективный контроль гликемии с интенсивной инсулинотерапией снижает смертность и заболеваемость у взрослых пациентов при проведении кардиохирургических вмешательств
2. Эффективный контроль гликемии с интенсивной инсулинотерапией снижает смертность и заболевае-мость у взрослых пациентов с неотложными состояниями
Экономика здравоохранения и СД
1. Проведение гиполипидемической терапии является экономически эффективным способом профилактики осложнений (класс рекомендаций I, уровень доказательности А).
2. Экономически эффективно также успешное лечение при АГ (класс рекомендаций I, уровень доказательности А).
ЛИТЕРАТУРА
- Adult Treatment Panel III (2002) Third Report of the National Cholesterol Education Programme (NCEP) Expert Panel on Detection, Evaluation, and Treatment of High Blood Cholesterol in Adults (Adult Treatment Panel III) final report. Circulation, 106(25): 3143–3421.
- Alberti K.G., Zimmet P., Shaw J. (2005) The metabolic syndrome — a new worldwide definition. Lancet, 366(9491): 1059–1062.
- Alberti K.G., Zimmet P.Z. (1998) Definition, diagnosis and classification of diabetes mellitus and its complications. Part 1: diagnosis and classification of diabetes mellitus provisional report of a WHO consultation. Diabet. Med., 15(7): 539–553.
- American College of Endocrinology (2002) American College of Endocrinology Consensus Statement on Guidelines for Glycemic Control. Endocr. Pract., 8(Suppl. 1): 1–82.
- American Diabetes Association (1999) Clinical practice recommendations 1999. Diabetes Care, 22(Suppl. 1): S1– S114.
- Charbonnel B.H., Matthews D.R., Schernthaner G., Hanefeld M., Brunetti P.; QUARTET Study Group (2005) A long-term comparison of pioglitazone and gliclazide in patients with Type 2 diabetes mellitus: a randomized, double-blind, parallel-group comparison trial. Diabet. Med., 22(4): 399–405.
- De Backer G., Ambrosioni E., Borch-Johnsen K., Brotons C., Cifkova R., Dallongeville J., Ebrahim S., Faergeman O., Graham I., Mancia G., Cats V.M., Orth-Gomer K., Perk J., Pyorala K., Rodicio J.L., Sans S., Sansoy V., Sechtem U., Silber S., Thomsen T., Wood D. et al.; Third Joint Task Force of the European and Other Societies (2003) European guidelines on cardiovascular disease prevention. Eur. J. Cardiovasc. Prev. Rehab., 10(Suppl. 1): S1–S78.
- European Diabetes Policy Group (1999) A desktop guide to Type 2 diabetes mellitus. Diabet. Med., 16: 716– 730 (http://www.staff.ncl.ac.uk/philip.home/t2dg1999. htm).
- Genuth S., Alberti K.G., Bennett P., Buse J., Defronzo R., Kahn R., Kitzmiller J., Knowler W.C., Lebovitz H., Lernmark A., Nathan D., Palmer J., Rizza R., Saudek C., Shaw J., Steffes M., Stern M., Tuomilehto J., Zimmet P.; Expert Committee on the Diagnosis and Classification of Diabetes Mellitus(2003) Follow-up report on the diagnosis of diabetes mellitus. Diabetes Care, 26(11): 3160–3167.









Комментировать