Обзор литературы: современные представления о патогенезе, подходах к ступенчатой терапии атопического дерматита у детей. Терапия топическими кортикостероидами.
Жерносек В.Ф., Белорусская медицинская академия последипломного образования, Минск
Резюме. На основе обзора литературы приведены современные представления о патогенезе, подходах к ступенчатой терапии атопического дерматита у детей. Особое внимание уделено терапии топическими кортикостероидами.
Ключевые слова: атопический дерматит, дети, топические кортикостероиды.
Summary. On the basis of a literature review summarizes current understanding of pathogenesis, approaches to speed treatment of atopic dermatitis in children. Special attention is given to therapy with topical corticosteroids.
Keywords: atopic dermatitis, children, topical corticosteroids.
В настоящее время термины «атопический дерматит» и «атопическая экзема» рассматриваются как синонимы. Существует много определений понятия «атопический дерматит/экзема». Так, в национальном клиническом протоколе атопический дерматит рассматривается как аллергическое заболевание кожи, возникающее, как правило, в раннем детском возрасте у лиц с наследственной предрасположенностью, обусловленное гиперчувствительностью как к аллергенам, так и к неспецифическим раздражителям, имеет хроническое рецидивирующее течение и характеризуется зудом [3]. В британском национальном консенсусе атопический дерматит/экзема у детей определены как хроническое воспалительное заболевание кожи, характеризующееся зудящими красными высыпаниями, которые преимущественно поражают кожу складок, таких как локтевые и коленные. Понятие «атопический» в термине «атопический дерматит/экзема» указывает на преимущественную ассоциацию с атопией и необходимость выделения этого клинического фенотипа от других форм экземы, таких как раздражительная, аллергическая контактная, дискоидная, венозная, себорейная и солнечная [4].
Клиническая манифестация атопического дерматита – результат комплексного взаимодействия генетических, иммунных, метаболических, инфекционных, нейроэндокринных и внешнесредовых факторов. Потенциальные триггеры атопического дерматита: 1) ассоциированные с прямым контактом с кожей: туалетные принадлежности, включающие спирт, вяжущие средства, ароматизаторы; жесткие детергенты и мыла; абразивная одежда (шерсть, синтетика); 2) ассоциированные с физиологическими или эмоциональными стрессами: инфекции (особенно золотистый стафилококк, вирусы, грибы и др.); перегревание или потение; психологический стресс; 3) ассоциированные с пищей: пищевые аллергены, находящиеся в коровьем молоке, яйцах, арахисе, орехах, сое, пшенице, рыбе, морепродуктах; пища, приготовленная с добавками [7]. С изменением возраста пациентов значение различных триггеров меняется: уменьшается роль пищевой гиперчувствительности, нарастает значение IV типа аллергии, сенсибилизации к ингаляционным аллергенам, из инфекционных агентов возрастает роль микрогрибов Malassezia [6].
Патогенез атопического дерматита до настоящего времени недостаточно понятен. Дефект в функционировании эпидермального барьера и воспаление кожи являются двумя отличительными признаками атопического дерматита. Нарушения кожного барьера ассоциируется с мутациями гена филаггрина [5]. Этот ген кодирует синтез эссенциального структурного протеина, необходимого для формирования кожного барьера. Дефект функционирования эпидермального барьера при атопическом дерматите формируется с участием разных механизмов: из-за снижения регулирующего влияния генов, определяющих процессы ороговения, таких как филаментсоединяющий белок, филаггрин; уменьшения уровней церамидов; повышенных уровней эндогенных протеолитических белков. Барьерная функция при атопическом дерматите может быть также повреждена вследствие недостатка определенных эндогенных ингибиторов протеаз в атопической коже, экзогенными протеазами золотистого стафилококка и клещей домашней пыли, мылами и детергентами, которые способны изменять местно рН и усиливать благодаря этому активность эндогенных протеаз. Наблюдается также неполноценный врожденный иммунный ответ, что приводит к усилению частоты бактериальных и вирусных инфекций кожи у пациентов с атопическим дерматитом. Так, имеет место снижение провомикробных пептидов, таких как казелицидины, отвечающих за первую линию защиты от многих инфекционных агентов. Нарушение кожного барьера ведет к трансэпирмальной потере воды и усилению абсорбции в кожу аллергенов и микробной ее колонизации. Наиболее частыми инфекционным агентом является золотистый стафилококк, колонизирующий кожу более чем у 90% пациентов с атопическим дерматитом. Взаимодействие различных факторов инициирует развитие в коже людей с атопическим дерматитом иммунного воспаления. Воспаление в коже обусловлено Тклеточным ответом (вначале преимущественно Т-хелпер-2, а затем преимущественно Т-хелпер-1 типами). В результате иммунного ответа высвобождаются хемокины и провоспалительные цитокины, такие как интерлейкины-4 и 5, фактор некроза опухолей альфа, которые промотируют повышенную продукцию иммуноглобулина Е и системный воспалительный ответ, приводящие к зудящему воспалению кожи [7, 9, 13].
Для диагностики атопического дерматита у детей традиционно применяют диагностические критерии и проводят дифференциальную диагностику со сходными болезнями (табл.1).
Диагностические критерии атопического дерматита у детей [7]
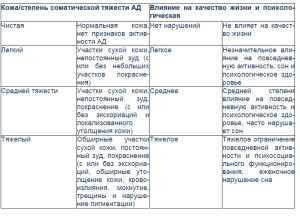
Комплексная оценка тяжести атопического дерматита [4]
Преимущественная локализация поражений при атопическом дерматита зависят от возраста ребенка: 1) младенцы (0–2 года жизни) – разгибательные поверхности конечностей, лицо (лоб, щеки, подбородок), шея, волосистая часть кожи головы, туловище; 2) дети (2 года – пубертат) – сгибательные поверхности конечностей, шея, запястья, лодыжки; 3) подростки/взрослые – сгибательные поверхности конечностей, кисти, стопы [13].
Атопический дерматит, начавшись в раннем возрасте, протекает длительно, с возрастом меняется не только локализация поражений, но характер местных изменений. Так, для младенцев до 2 лет жизни характерно мокнутие, для детей с 2 до 10–12 лет – гиперемия, инфильтрация и шелушение кожи, с наступлением пубертата (10–12 лет) начинает преобладать лихенификация. Поэтому современные классификации атопического дерматите построены с учетом возрастной эволюции клинических проявлений атопического дерматита. Выделяют младенческую, детскую и подростковую (взрослую) формы атопического дерматита [2, 3]. В последние годы рекомендуют оценивать не только тяжесть кожных поражений при атопическом дерматите, но и степень влияния заболевания на качество жизни и психологический статус пациента (табл. 2). Такой подход чрезвычайно важен, так как современные алгоритмы терапии заболевания построены с учетом степени тяжести атопического дерматита.
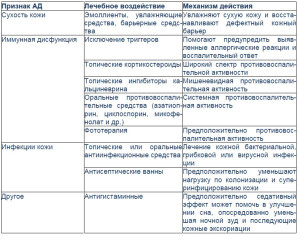
В терапии атопического дерматита в настоящее время используют различные терапевтические воздействия, направленные на контроль основных симптомов заболевания (табл. 3).
Дифференцированная терапия признаков атопического дерматита [7]
В лечении пациентов с атопическим дерматитом принят ступенчатый подход. В совместном европейском и американском консенсусе 2006 г. рекомендованы 4 ступени терапии: 1-я ступень терапии назначается при сухой коже без признаков воспаления – базисная терапия (увлажнение кожи, эмоллиенты, исключение ирритантов, идентификация и исключение специфических триггеров); 2-я ступень лечения показана при легком и среднетяжелом атопическом дерматите – низкой и средней активности топические глюкокортикостероиды и/или топические ингибиторы кальциневрина; 3-я ступень терапии предпочтительна при среднетяжелом и тяжелом атопическом дерматите – средней силы и высокоактивные топические глюкокортикостероиды и/или топические ингибиторы кальциневрина; 4-ю ступень выбирают при резистентном, тяжелом атопическом дерматите – системная терапия, фототерапия [6]. В последнем британском консенсусе также рекомендованы 4 ступени терапии: 1-я ступень соответствует нормальной коже – эмоллиенты; 2-я ступень соответствует легкому течению атопического дерматита – эмоллиенты; топические кортикостероиды низкой активности или только эмоллиенты; 3-ю ступень необходимо выбрать при среднетяжелом атопическом дерматите – эмоллиенты; средней силы топические кортикостероиды (использовать для подмышечных ямок и паховых областей только в течение 7–14 дней), на лицо и шею назначать топические стероиды низкой активности, но при тяжелых поражениях допустимы стероиды средней активности не более 3–5 дней, такролимус; 4-я ступень соответствует тяжелому атопическому дерматиту – эмоллиенты, топические стероиды высокой активности (использовать для подмышечных ямок и паховых областей только в течение 7–14 дней), такролимус, фототерапия, системная терапия [4].
Таким образом, топические стероиды в настоящее время рассматриваются как эффективные лекарственные средства для терапии атопического дерматита [12]. В большинстве классификаций топических стероиды дифференцируют по силе их действия, чаще выделяют четыре класса активности: слабые, средней силы, сильные и очень сильные топические стероиды.
Выбор топического стероида определяется возрастом пациента, тяжестью течения атопического дерматита, локализацией патологического процесса. К настоящему времени сложилась следующая стратегия применения топических стероидов: 1) применять слабые стероиды при легком атопическом дерматите, средней силы – при среднетяжелом процессе, сильные стероиды – при тяжелом течении заболевания; 2) применять слабые стероиды на лицо и шею в течение не более 3–5 дней и только при тяжелых проявлениях использовать стероиды средней силы на эти области; 3) применять средней силы и сильные препараты на короткий период (7–14 дней) на кожу в области подмышечных и паховых складок; 4) не использовать у детей очень сильные стероиды без консультации дерматолога; 5) если топические стероиды не контролируют течение атопического дерматита в течение 7–14 дней, необходимо исключать бактериальную или вирусную инфекции кожи; 6) начинать терапию топическими стероидами необходимо с их однократного в течение суток применения, и только при неэффективности терапии назначать двукратное нанесение на кожу; 7) при среднетяжелом и тяжелом атопическом дерматите допустимо непрерывное лечение топическими стероидами в течение 2 недель; 8) во время лечения топическими стероидами необходимо продолжить применять эмоллиенты [4, 8].
Обязательное условие эффективности применения топических стероидов – выбор адекватной лекарственной формы. Так, при остром воспалении с мокнутием показаны лосьоны и суспензии, при остром воспалении без мокнутия предпочтительны кремы, при подостром воспалении – кремы и мази, при хроническом воспалении (инфильтрация, лихенизация) показы мази и жирные мази. Определены также наиболее адекватные методы применения топических стероидов: 1) тандемтерапия – чередование через день с индифферентными мазями; 2) ступенчатое лечение – поочередное применение препарата на различные участки поражения; 3) штриховой метод нанесения препарата – применяется у младенцев при значительной площади поражения; 4) метод нисходящей терапии – лечение начинают с препарата более высокой концентрацией, а затем переходят на более низкую концентрацию лекарственного средства. Одномоментно может обрабатываться не более чем 20% поверхности тела. Топические стероиды нельзя наносить под памперс [3].
По критерию соотношения эффективность/безопасность, риск/польза и выраженности атрофогенного потенциала среди наиболее предпочтительных препаратов позиционируется мометазона фуроат [6]. Препарат мометазона фуроат Элоком® в клинической практике используется очень давно и является одним из наиболее изученных современных топических стероидов. Еще в 1998 г. был опубликован обзор о фармакологических свойствах и терапевтическом применении мометазона фуроата в лечении дерматологических заболеваний [10]. Эффект топических стероидов складывается из геномного (трансактивация) и внегеномного (транспрессия) воздействий. С геномным эффектом ассоциированы как клиническая эффективность, так и потенциальные побочные эффекты стероидов, с внегеномным – только клинические эффекты. У мометазона фуроата в отличие от других топических стероидов при низких дозах преобладает внегеномный эффект, что наряду с низкой биодоступностью объясняет высокий спектр безопасности препарата [1]. На отечественном фармацевтическом рынке Элоком® зарегистрирован в разных лекарственных формах: 0,1% лосьон, 0,1% крем, 0,1% мазь, что является достоинством препарата, позволяет выбрать адекватную лекарственную форму в зависимости от клинических проявлений атопического дерматита. Еще одно важное достоинство препарата – отсутствие возрастных ограничений для его применения, Элоком® может применяться с первых дней жизни ребенка, что свидетельствует о его высокой безопасности. В широкомасштабное исследование по изучению эффективности и безопасности Элокома® был вовлечен 22 831 пациент в возрасте от 1 месяца до 97 лет. У 662 детей от 1 месяца до 6 лет, участвовавших в исследовании, наблюдалась очень хорошая переносимость мометазона фуроата, случаев развития атрофии кожи на фоне его применения выявлено не было. При сравнительном исследовании мометазона фуроата и гидрокортизона на область лица переносимость препаратов оказалась сходной. В целом эффективность лечения Элокомом® при экземе достигала 95,1% [11]. Таким образом, терапия атопического дерматита у детей является комплексной, строится по ступенчатому принципу, высокоэффективными в лечении являются топические глюкокортикостероиды, в качестве одного из препаратов выбора может рассматриваться препарат мометазона фуроата Элоком®.
Л И Т Е Р А Т У Р
1. Емельянов А.В., Монахов К.Н. // Дерматологiя. – 2003. – № 2. – С. 38–40.
2. Жерносек В.Ф., Суковатых Т.Н., Дюбкова Т.П. // Мед. панорама. – 2007. – № 3. – С. 4–10.
3. Клинический протокол диагностики, лечения и профилактики атопического дерматита. Приложение 6 / Приказ Министерства здравоохранения Республики Беларусь № 142 от 25.02.2008. – С. 371–397.
4. Atopic eczema in children: management of atopic eczema in children from birth up to the age of 12 years. Clinical guideline. – London, 2007. – 195 p.
5. Barnes K.C. // J. Allergy Clin. Immunol. – 2010. – Vol. 125, N 1. – P. 16–29.
6. Diagnosis and treatment of atopic dermatitis in children and adults: European academy of allergology and clinical immunology / American academy of allergy, asthma and immunology / PRACTALL consensus report // Allergy. – 2006. – Vol. 61. – P. 969–987.
7. Krakowsky A.C., Eichenfield L.F., Dohil M.A. // Pediatrics. – 2008. – Vol. 132, N 4. – P. 812–824.
8. Management of atopic eczema in primary care. A national clinical guideline. – Edinburgh, 2011. – 34 p.
9. Nowak N. // Allergy. – 2009. – Vol. 64. – P. 265–275.
10. Parakash A., Benfield P. // Drugs. – 1998. – Vol. 55. – N 1. – P. 145–163.
11. Scherer R., Nowok K. // Украiн. журн. дерматологii, венеролгii, косметологii. – 2008. – № 3. – С. 1–5.
12. Tan A., Gonzalez M. // J. Drugs Dermatol. – 2012. – Vol. 11, N 10. – P. 1158–1165.
13. Watson W., Kuper S. // Allergy, asthma and clinical immunology. – 2011. – Vol. 7 (suppl. 1). – P. s4–s10.
Медицинские новости. – 2013. – №2. – С. 45-48.














Комментировать