Неотложные кардиологические состояния и неотложная кардиологическая помощь. Применение лекарственных средств при неотложных состояниях. Профилактика неотложных состояний.
При оказании неотложной медицинской помощи необходимо оперативное решение диагностических, лечебных и тактических проблем, которые у пациентов с сердечно-сосудистыми заболеваниями, как правило, отличаются особой сложностью ч остротой.
Решать эти вопросы значительно легче, если понимать специфику неотложных кардиологических состояний, учитывать факторы, влияющие на результаты неотложной кардиологической помощи.
Существенно улучшить результаты лечения можно за счет рациональной организации неотложной кардиологической помощи, применения изложенных в книге рекомендаций.
Неотложные кардиологические состояния
К неотложным кардиологическим состояниям относятся состояния, обусловленные сердечно-сосудистыми заболеваниями, приводящие к острому нарушению кровообращения,
Непосредственными причинами рассматриваемых ургентных состояний являются острые нарушения сердечного ритма и проводимости, коронарная, сердечная или сосудистая недостаточность, артериальная гипертензия, тромбозы и тромбоэмболии.
Под влиянием указанных причин могут возникать: непосредственная угроза острого нарушения кровообращения; клиничес ки значимое нарушение кровообращения; нарушение кровообращения, опасное для жизни; прекращение кровообращения.
Особенность неотложных кардиологических состояний зак лючается в том, что они встречаются часто, могут возникать внезапно, развиваться стремительно, протекать тяжело и непосредственно угрожать жизни больного.
При большинстве неотложных кардиологических состояний определяющее значение имеет фактор времени. Поэтому элементарные, доступные больному меры, предпринятые незамедлительно, могут оказаться более эффективными, чем интенсивное лечение, проведенное позже. Например, разжевав таблетку аспирина в первые минуты ангинозного приступа, больной может предупредить развитие инфаркта миокарда, в то время как тромболитическая терапия, проведенная через несколько часов от начала заболевания, возможно не увенчается успехом или вызовет осложнения. Вследствие этого при неотложных кардиоло гических состояниях особенно велико значение доврачебной помощи и самопомощи.
При неотложных кардиологических состояниях всегда следует иметь в виду, что состояние больных с острыми сердечно-сосудистыми заболеваниями отличается нестабильностью и в любой момент может резко ухудшиться. Поэтому экстренная медицинская помощь нередко необходима даже больным, находящимся в формально удовлетворительном состоянии. Поэтому помимо традиционной (фактической) оценки состояния пациента (удовлетворительное, средней тяжести, тяжелое) необходимо обращать особое внимание на наличие угрозы возникновения острого нарушения кровообращения.
При всем многообразии клинических ситуаций неотложные кардиологические состояния, в зависимости от тяжести острого нарушения кровообращения или наличия угрозы его возникновения, можно разделить на пять групп, которые различаются по экстренности, объему и содержанию необходимого лечебного пособия (табл. 1.1).
Прекращение кровообращения проявляется признаками клинической смерти, т. е. отсутствием сознания и пульса на сонных артериях (полная остановка дыхания может развиваться несколько позже!).
Самый частый механизм внезапного прекращения кровообращения — фибрилляция желудочков, значительно реже (примерно в 20 % случаев) встречается асистолия или электромеханическая диссоциация.
При внезапном прекращении кровообращения необходимо сразу начать закрытый массаж сердца и ИВЛ, не прерывая кото рых следует определить механизм развития клнической смерти (фибрилляция желудочков, асистолия, электролитическая дис социация), и в зависимости от него проводить дальнейшие реанимационные мероприятия. Целесообразно использовать рекомендации по неотложной помощи при внезапной смерти (глава 2).
Нарушение кровообращения, опасное для жизни, проявляется клиническими признаками острой сердечной недостаточности (шок, отек легких), внезапной одышкой в покое, тяжелыми неврологическими расстройствами (коматозное состояние, судорожный синдром), реже — признаками внутреннего кровотечения.
К причинам острого, опасного для жизни расстройства кровообращения относятся инфаркт миокарда, пароксизмальная (особенно желудочковая) тахиаритмия, остро возникшая брадиарит-мия, гипертензивный криз, ТЭЛА, расслаивающая аневризма аорты. Подобное расстройство кровообращения может быть обусловлено и реакцией на лекарственные препараты, особенно назначенные без учета противопоказаний или в опасных сочетаниях.
При нарушении кровообращения, опасном для жизни, необ ходимо проведение интенсивной терапии с быстрым достижением результата. Содержание лечебных мероприятий зависит от основной причины неотложного состояния. Нарушения сердечного ритма и проводимости, приводящие к опасному для жизни расстройству кровообращения, являются абсолютным жизненным показанием для проведения ЭИТ или ЭКС.
В остальных случаях речь, как правило, идет об интенсивной медикаментозной терапии, т. е. о внутривенном (капельном или с помощью специальных дозаторов) введении лекарственных средств с коротким периодом полувыведения, лечебный эффект которых можно контролировать (нитроглицерин, натрия нитропруссид, дофамин и т. п.).
Больные нуждаются в оксигенотерапии, а нередко и в более интенсивных методах респираторной терапии (например, ВЧ ИВЛ).
Необходимо обеспечить постоянный доступ к вене, готовность к проведению сердечно-легочной реанимации, интенсивное наблюдение, мониторирование жизненно важных функций организма (кардиомонитор, пульсоксиметр).
Клинически значимое нарушение кровообращения проявляется ангинозной болью или ее эквивалентами, острой артериальной гипотензией (без признаков шока), умеренной одышкой в покое или транзиторной неврологической симптоматикой.
Причинами острого, клинически значимого нарушения кровообращения являются острая коронарная недостаточность, пароксизмальная тахиаритмия, остро возникшая брадиаритмия, ТЭЛА, сердечная астма, гипертензивный криз, реакция на лекарственные препараты.
Острое, клинически значимое нарушение кровообращения является показанием к неотложному лечению. Обычно оно включает медикаментозную терапию с выбором таких лекар ственных препаратов и способов их применения (внутривенный, аэрозольный, сублингвальный), которые обеспечивают относительно быстрое наступление эффекта.
При нарушениях сердечного ритма и проводимости к ЭИТ или ЭКС прибегают лишь в случаях отсутствия эффекта от медикаментозного лечения либо при наличии противопоказаний к назначению антиаритмических средств.
При повторных привычных пароксизмах тахиаритмии с известным способом подавления неотложное лечение показано даже без признаков острого нарушения кровообращения, так как чем дольше продолжается аритмия, тем труднее восстановить синусовый ритм.
При оказании неотложной помощи по поводу повышения артериального давления не следует стремиться к быстрому дости жению результата и назначение лекарственных средств под язык или внутрь может быть достаточным.
Угроза острого нарушения кровообращения возникает при ангинозных приступах, появившихся впервые в последние 30 сут; приступах стенокардии, впервые развившихся в покое; изменении привычного течения стенокардии; повторных обмороках или приступах удушья.
Угроза острого нарушения кровообращения может возник нуть у больных с сердечно-сосудистыми заболеваниями при физической, эмоциональной или гем од и нам и ческой нагрузке, анемии, гипоксии, при хирургическом вмешательстве и т. п.
Причинами состояний, при которых имеет место угроза острого (вплоть до прекращения!) нарушения кровообращения, могут быть коронарная недостаточность, транзиторные тахиили брадиаритмии, рецидивирующая ТЭЛА, нарушение работы имплантированного электрокардиостимулятора.
При отсутствии жалоб в момент оказания помощи и формально удовлетворительном состоянии больного в случае угрозы острого нарушения кровообращения показаны неотложные профилактические мероприятия (в том числе экстренная госпи тализация) и интенсивное наблюдение. При необходимости профилактические меры дополняют минимально достаточной симптоматической терапией.
При ухудшении состояния и отсутствии признаков острого нарушения кровообращения и угрозы его возникновения больные также заслуживают внимания. По показаниям им проводят минимально достаточное симптоматическое (в том числе психотерапевтическое) лечение.
Как правило, речь идет об ухудшении течения хронического заболевания, например артериальной гипертензии или хрони ческой недостаточности кровообращения. Причиной ухудшения состояния, помимо естественного течения заболевания, нередко бывают отмена, замена, передозировка или побочные эффекты лекарственных средств. Поэтому необходимы коррекция плановой терапии, активное наблюдение лечащего врача.
При всех неотложных кардиологических состояниях, возникших на догоспитальном этапе, показана экстренная госпитализация. Транспортировку следует осуществлять безотлагательно, но только после возможной для данного случая стабилизации состояния больного, не прерывая необходимых лечебных мероприятий и обеспечив готовность к проведению сердечно-легочной реанимации. Очень важно передавать пациента непосредственно специалисту стационара!
При привычных пароксизмах тахиаритмии экстренная госпитализация показана только в случаях отсутствия эффекта от обычных лечебных мероприятий или при возникновении осложнений.
Неотложная кардиологическая помощь
Неотложная кардиологическая помощь — комплекс экстренных мероприятий, включающий диагностику, лечение и предупреждение острого нарушения кровообращения при сердечно-сосудистых заболеваниях.
В ряде случаев неотложная кардиологическая помощь включает временное замещение жизненно важных функций организма и носит синдромный характер.
Основа неотложной кардиологической помощи — активная профилактика состояний, требующих проведения реанимации и интенсивной терапии, т. е. подход к лечению с классических клинических позиций.
Экстренность, объем и содержание лечебных мероприятий при неотложных состояниях в кардиологии должны определяться с учетом причины и механизма их развития, тяжести состояния больного и опасности возможных осложнений.
Оптимальные условия для оказания неотложной кардиологической помощи имеются в отделениях реанимации и палатах (блоках) интенсивной терапии кардиологических отделений. Однако это обычно второй (после скорой медицинской помощи), а часто — третий этап лечения, так как неотложные состояния главным образом развиваются на догоспитальном этапе.
Существует ряд факторов, негативно влияющих на результаты оказания неотложной кардиологической помощи:
- внезапное начало, обусловливающее развитие подавляющего большинства неотложных кардиологических состояний на догоспитальном этапе;
- выраженная зависимость непосредственных и отдаленных результатов лечения от сроков оказания помощи;
- высокая цена врачебных ошибок, так как времени на их исправление может не остаться;
- недостаточная теоретическая, практическая и психологическая готовность медицинского персонала к оказанию экстренной кардиологической помощи;
- недостаточная осведомленность пациентов с сердечно-сосудистыми заболеваниями о доступных мерах самопомощи.
Для снижения негативного влияния указанных факторов необходимо придерживаться положений, изложенных ниже.
Основные принципы оказания неотложной кардиологической помощи:
- активная профилактика неотложных кардиологических состояний;
- раннее использование больными с сердечнососудистыми заболеваниями индивидуальных (составленных лечащим врачом!) программ самопомощи;
- оказание неотложной помощи при первом контакте с пациентом в минимально достаточном объеме в соответствии с существующими рекомендациями;
- дополнительные меры для предупреждения развития осложнений неотложных кардиологических состояний.
С этих позиций в конце каждой главы, посвященной неотложным кардиологическим состояниям, рассматриваются вопросы их профилактики, рекомендации по самопомощи и по оказанию неотложной медицинской помощи.
Рекомендации по самопомощи, приведенные в книге, адресованы врачу, которому с учетом особенностей течения заболевания и проводимой терапии следует составлять индивидуальную программу самопомощи для конкретного пациента. Программа самопомощи в письменном виде должна находиться на руках у больного и в его истории болезни. Важно проверить правильность применения и переносимость рекомендованных для самопомощи приемов и лекарственных средств. Помочь в проведении индивидуальной разъяснительной работы могут специальные пособия, предназначенные для совместной работы врача и больного [Руксин В. В., 1996, 1997]. Использование таких пособий представляется более эффективным и более безопасным, чем самостоятельное изучение больным медицинской литературы.
Рекомендации по оказанию неотложной кардиологической помощи, приведенные в книге, — это перечень основных минимально достаточных диагностических и лечебных мероприятий, применяемых в типичных клинических ситуациях.
В этих рекомендациях учтены как традиции и реалии отечественного здравоохранения, так и зарубежный опыт (алгоритмы Advanced Cardiac Life Support — ACLS, The European Resuscitation Councill — ERC). Рекомендации суммируют важнейшую диагностическую и лечебную информацию, напоминая ее врачу в критических ситуациях, и содержат следующие разделы: основные диагностические признаки неотложного состояния; главные направления дифференциальной диагностики; перечни лечебных мероприятий, опасностей и осложнений, типичных для описываемого неотложного состояния; примечания.
Очевидно, что начать оказывать экстренную кардиологическую помощь должны в каждом лечебном учреждении, однако возможность проведения тех или иных лечебно-диагностических мероприятий зависит от его профиля. Поэтому следует использовать единые рекомендации, но степень их реализации должна различаться в зависимости от типа лечебного учреждения (уровня оказания помощи).
Условно можно выделить 5 уровней оказания неотложной кардиологической помощи.
- Самопомощь, доступная больному в рамках индивидуальной программы, составленной лечащим врачом.
- Помощь, которую могут оказать врачи специализированных (женских консультаций, стоматологических поликлиник, кожно-веиерологических диспансеров и пр.) учреждений; фельдшеры амбулаторных учреждений.
- Помощь, которую могут оказать в амбулаторнополикли-нических и стационарных учреждениях терапевтического профиля; врачи бригад скорой помощи.
- Помощь, которую могут оказать специализированные реанимационные бригады скорой помощи; врачи реанимационных отделений (палат, блоков) стационаров.
- Экстренная кардиохирургическая помощь*.
Для оказания неотложной медицинской помощи каждое лечебное учреждение должно располагать обязательным минимумом лечебно-диагностического оборудования, лекарственных средств (см. ниже) и определенным уровнем квалификации персонала.
При применении рекомендаций по оказанию неотложной кардиологической помощи необходимо соблюдать ряд обязательных условий.
- Соответствие выбранных рекомендаций клинической ситуации.
- Понимание не только используемого раздела, но и рекомендаций в целом.
- Учет специфики неотложного состояния и индивидуальных особенностей больного для внесения в рекомендации обоснованных изменений.
- Соответствие квалификации персонала и оснащения лечебного учреждения уровню оказания помощи.
- Применение наименьшего количества лекарственных препаратов в минимально возможных дозах, использование регулируемых способов введения.
- Учет противопоказаний, взаимодействия и побочных эффектов лекарственных средств.
- Оказание неотложной помощи в максимально ранние сроки и в минимально достаточном объеме.
- Своевременная передача больного непосредственно специалисту.
Безусловно, неотложную кардиологию невозможно вписать в какие-либо схемы, алгоритмы, протоколы или рекомендации, а пациенты редко болеют и, тем более, умирают по правилам. Поэтому и в экстренных случаях лечение должно быть направлено на больного, а не только на болезнь, синдром или симптом.
Тем не менее, в условиях недостатка времени, объективной информации (а иногда и опыта работы в ургентных ситуациях) осмысленное применение представленных в книге рекомендаций может повысить эффективность и безопасность неотложной кардиологической помощи, улучшить преемственность лечения, защищенность медперсонала, использование имеющихся ресурсов.
Необходимое оснащение и лекарственное обеспечение
Для оказания экстренной кардиологической помощи любое лечебное учреждение или бригада скорой медицинской помощи, каждый врач общей практики должны располагать обязательным минимумом аппаратов и инструментов (табл. 1.2), а также соответствующих медикаментов, растворов и медицинских газов (табл. 1.3).
Оборудование, необходимое для оказания экстренной помощи, должно находиться в рабочем состоянии и быть доступным для медицинского персонала.
В экстренных ситуациях «вводить вещества неизвестные в тела, еще менее известные» особенно опасно. Поэтому следует применять только абсолютно необходимые, известные врачу препараты, при необходимости постепенно наращивая интенсивность воздействия. Одновременного назначения больному разных ле карственных средств в составе так называемых «коктейлей», особенно при острых патологических состояниях, необходимо всячески избегать.
Следует подчеркнуть, что хотя все разрешенные к клиническому применению лекарственные препараты и методы лечения прошли проверку в экспериментальных и клинических условиях, на практике их эффективность и безопасность подтверждаются далеко не всегда. Поэтому в первую очередь в книге упоминаются лекарственные средства, прошедшие проверку в крупных контролируемых исследованиях, приводятся результаты этих исследований, обсуждаются особенности их трактовки.
Применение лекарственных средств при неотложных состояниях
При применении лекарственных средств в неотложных случаях важно выбрать оптимальный путь их введения, который зависит как от свойств назначаемых препаратов, так и от состояния больного.
Примечание. Набор лекарственных средств, который необходима иметь больному для оказания самопомощи (1 -й уровень), подбирается индивидуально лечащим врачом.
Сублингвальное назначение препаратов удобно при оказании неотложной помощи, так как легко выполнимо и не требует за трат времени. По сравнению с введением лекарственных средств внутривенно при сублиигвальном приеме уменьшается риск возникновения побочных реакций, а по сравнению с приемом внутрь — обеспечивается более быстрая абсорбция и более высокая концентрация препаратов в крови. Последнее объясняется тем, что при сублиигвальном приеме лекарственные вещества не разрушаются в печени и желудочно-кишечном тракте, а также не связываются пищей. В экстренных ситуациях первый прием некоторых препаратов (нитроглицерин, изадрин) осуществляется сублингвально. Обеспечить быстрое выраженное и продленное действие лекарственных средств можно, используя их аппликацию на слизистую оболочку полости рта.
Аэрозольные формы лекарственных средств для сублинг-вального применения отличаются особенно быстрым наступле нием эффекта, а главное, его стабильностью. Аэрозоли, применяемые в экстренной кардиологической практике (нитроглицерин, изосорбида динитрат и др.), не вдыхают, а распыляют под язык, на слизистую оболочку полости рта или носа.
Внутривенно струйно препараты вводят для получения максимально быстрого и полного эффекта. При нестабильном состоянии больного применяют внутривенное капельное или с помощью специальных дозаторов продолжительное введение лекарственных средств. Изменение скорости вливания позволяет надежно управлять эффектом лекарственных средств. Кроме того, сохраняется доступ к вене на длительное время.
Обеспечить контроль за действием лекарственных средств можно и с помощью их повторного (дробного) внутривенного введения в малых дозах.
При проведении реанимационных мероприятий лекарственные средства вводят внутривенно толчком (болюсом). Для многократных или длительных внутривенных вливаний производят чрескожную катетеризацию периферической вены.
Если периферические вены не пальпируются, можно попы таться пропунктировать их после орошения кожи в месте инъекции аэрозолем нитроглицерина. В случае неудачи следует произвести пункцию и катетеризацию наружной яремной, бедренной или подключичной вены. При отсутствии необходимых навыков пытаться пунктировать центральные вены недопустимо.
Внутриартериальный доступ в неотложной кардиологической практике используют для проведения внутриаортальной баллонной контрпульсации при истинном кардиогенном шоке, как исключение — для введения лекарственных средств при тромбозе (тромбоэмболии) артерий нижних конечностей.
Пункцию бедренной артерии проводят ниже паховой складки, на 1-2 см дистальнее точки, расположенной на середине расстояния между spina iliaca anterior и лонным сочленением. Артерию тщательно фиксируют пальцами левой руки. Иглу вводят срезом вверх под углом 45° к поверхности кожи, направляя к пульсирующей артерии. Постоянно подтягивают поршень шприца до появления свободного тока светлой артериальной крови.
При проведении процедуры следует помнить, что медиальнее артерии находится бедренная вена.
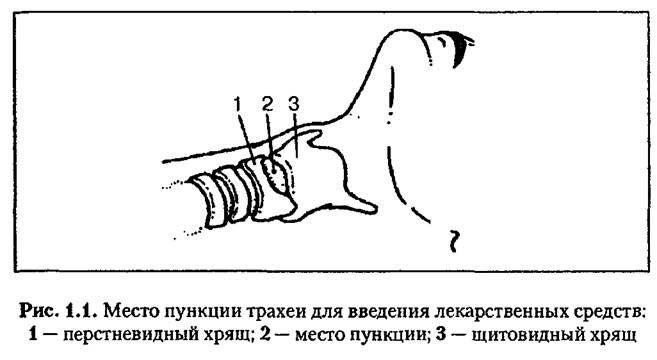
Эндотрахеально лекарственные препараты вводят при про ведении реанимационных мероприятий. Если проведена интубация трахеи, то такие лекарственные средства, как адреналин, лидокаин и атропин, эффективно и безопасно вводить в эндотра-хеальную трубку. Эндотрахеально указанные препараты можно ввести и путем прокола трахеи тонкой иглой (рис. 1.1).
При введении в трахею лекарственные препараты используют вместе с 10 мл стерильного изотонического раствора натрия хлорида в дозах, превышающих таковые для внутривенного вливания в 2 раза [Сафар П., 1984].
Внутрисердечно лекарственные препараты не вводят. При проведении реанимационного пособия и невозможности доступа в вену используют эндотрахеалыюе введение лекарственных средств. В безвыходной ситуации внутри сердечные инъекции проводят длинной тонкой иглой в четвертом-пятом межреберье у левого края грудины до получения свободной аспирации кро ви. Важно следить за тем, чтобы игла попала в полость желудочка, так как введение препаратов в миокард может вызвать в нем необратимые изменения.
Подкожные и внутримышечные инъекции при оказании неотложной помощи применяют в основном для поддерживающей терапии или профилактики осложнений. При этих способах введения труднее управлять эффектом лекарственных средств. Действие развивается медленнее, наступает позже, но сохраняется дольше, чем при внутривенном введении препаратов.
Чрескожное введение лекарственных препаратов изредка используют для получения продолжительного эффекта. В кардиологической практике наиболее распространено чрескожное введение нитропрепаратов. Используют как простые лекарственные формы (мазь, крем), так и сложные многослойные трансдермальные системы (например, депонит), которые обеспечивают равномерное поступление препарата на протяжении длительного времени.
Внутрь препараты следует назначать во всех случаях, когда это позволяет состояние больного, так как такой путь введения лекарственных средств наиболее физиологичен и безопасен.
Профилактика неотложных состояний
Основу неотложной кардиологии должна составлять активная профилактика неотложных кардиологических состояний.
Можно выделить три направления предупреждения неотложных кардиологических состояний:
- первичная профилактика сердечно-сосудистых заболеваний;
- вторичная профилактика при имеющихся сердечно-сосудистых заболеваниях;
- неотложная профилактика при обострении течения сердечнососудистых заболеваний.
Первичная профилактика является самым эффективным направлением и включает здоровый образ жизни, борьбу с факторами риска сердечно-сосудистых заболеваний (прекращение ку рения, снижение, избыточной массы тела и пр.).
Определенное значение имеет и медикаментозное лечение. Например, длительное применение статинов (симвастатин, праваста-тин) не только улучшает липидный обмен, но и оказывает благоприятное действие на состояние эндотелия, препятствует повреждению атеросклеротической бляшки и тромбообразоваиию. Поэтому длительное профилактическое назначение статинов может улучшить течение ИБС даже у больных с невысоким уровнем холестерина.
К сожалению, основополагающее значение этого направления, как правило, недооценивают не только пациенты, но и врачи. Не останавливаясь на сложностях, связанных с проведением превентивных мероприятий, заметим, что при наличии реальных факторов риска от первичной профилактики сердечно-сосудистых заболеваний отказываться недопустимо.
Вторичная профилактика неотложных кардиологических со стояний заключается в своевременном выявлении и полноценном лечении уже развившихся заболеваний. Значение адекватной терапии сердечно-сосудистых заболеваний для предупреждения тяжелых осложнений не вызывает сомнения. Например, мета-анализ 17 исследований применения гипотензивных средств у пациентов с гипертонической болезнью показал, что снижение диасто-лического артериального давления на 5-6 мм рт. ст. сокращает вероятность возникновения инсульта на 38 %, сердечно-сосудистую летальность — на 21 % [Collins R. и соавт., 1990]. Однако даже в Москве эффективную терапию при гипертонической болезни получают лишь 12 % пациентов [Бритов А. Н. и соавт., 1996].
Не вызывает сомнений и положительная роль длительного приема качественных блокаторов р-адренорецепторов и ацетил салициловой кислоты у больных с ИБС, особенно после инфаркта миокарда.
Однако лечение непременно должно быть качественным. При этом под качественным лечением следует понимать не только нормализацию отдельных показателей, но и положительное влияние на качество и продолжительность жизни, что далеко не всегда взаимосвязано (глава 12).
Например, лечение нарушений сердечного ритма и проводимости традиционно отождествляют с назначением антиаритмических средств. Между тем большинство антиаритмических препаратов, устраняя аритмию, снижает выживаемость. Негативное влияние на продолжительность жизни особенно ярко проявляется у антиаритмических препаратов I класса (CAST-I, CAST-II, IMPACT и др.).
Напротив, значение систематического применения качественных ингибиторов АПФ (эналаприл, рамиприл, периндоприл) выходит за рамки стабилизации артериального давления при гипертонической болезни или повышения сердечного выброса при недостаточности кровообращения. Продолжительное лечение ингибиторами АПФ в значительной мере устраняет тяжелые структурные изменения сердечно-сосудистой системы (в частности, уменьшает гипертрофию сердечной мышцы и сосудистой стенки) развившиеся вследствие гипертонической болезни, сердечной недостаточности, инфаркта миокарда. Показано благоприятное действие ингибиторов АПФ на состояние эндотелия, которое приводит к улучшению течения ИБС, препятствует прогрессированию атеросклероза, возникновению толерантности к нитропрепаратам. Особенно впечатляющими оказались результаты применения ингибиторов АПФ у больных с ИБС с сахарным диабетом (GISSI-3).
Говоря о качественном лечении больных с сердечнососудистыми заболеваниями, нельзя не отметить необходимость искоренения полипрагмазии, которую пока сдерживают скорее экономические, а не медицинские соображения.
Неотложная профилактика — комплекс экстренных мер для предупреждения возникновения неотложного кардиологического состояния или его осложнений.
Неотложная профилактика включает в себя:
- безотлагательные меры по предупреждению развития неот ложного кардиологического состояния при резком увеличении риска его возникновения (при ухудшении течения сердечнососудистого заболевания, анемии, гипоксии; перед неизбежной высокой физической, эмоциональной или гемодинами-ческой нагрузкой, хирургическим вмешательством и т. п.);
- комплекс мер самопомощи, применяемый больными с сердечно-сосудистыми заболеваниями при возникновении неотложного состояния в рамках предварительно разработанной врачом индивидуальной программы;
- максимально раннюю и минимально достаточную неотложную медицинскую помощь;
- дополнительные меры для предупреждения развития осложнений неотложных кардиологических состояний.
Если попытаться оценить, насколько адекватно используется этот последний лрофилактический шанс, то результаты также окажутся неудовлетворительными. Например, значение раннего применения блокаторов р-адренорецепторов для предупреждения осложнений инфаркта миокарда не вызывает сомнений. Однако препараты этой группы используются явно недостаточно как при оказании неотложной помощи на догоспитальном этапе, так и в стационаре. Чрезмерное увлечение профилактическим применением лидокаина у больных с инфарктом миокарда и явно неполные меры по предупреждению ТЭЛА у больных с крайне высоким риском ее развития — типичные примеры нерационального использования имеющихся возможностей.
Таким образом, в предупреждении неотложных кардиологических состояний существуют реальные резервы, которыми было бы грех не воспользоваться.
Для оптимального применения этих резервов, повидимому, следует учитывать и суточную цикличность возникновения не отложных кардиологических состояний. Так, вероятность развития внезапной смерти, инфаркта миокарда, инсульта возрастает с 6 до 12 ч утра; ухудшение состояния при вариантной стенокардии и сердечной недостаточности, как правило, наступает в ночные часы. Поэтому режим приема лекарственных средств желательно подбирать таким образом, чтобы прежде всего перекрыть наиболее уязвимое для пациента время суток.
Рациональное профилактическое лечение не только улучшает качество жизни пациентов с сердечнососудистыми заболеваниями, но и дает выигрыш во времени для реализации компенсаторных возможностей организма (развития коллатералей, перестройки биохимических процессов и др.), что может обеспечить надежную стабилизацию их состояния.
В заключение еще раз подчеркнем, что определяющим направлением неотложной кардиологии должна стать ак тивная профилактика неотложных состояний, т. е. предупреждение, своевременная диагностика и адекватная терапия сердечно-сосудистых заболеваний.
Непосредственные и отдаленные результаты экстренной ме дицинской помощи в большей степени зависят от ее своевременного начала и выбора правильной тактики, чем от наличия сложной лечебнодиагностической аппаратуры и «незаменимых» лекарственных препаратов.
Выбору правильных тактических и лечебных решений может помочь оценка тяжести острого нарушения кровообращения или опасности его возникновения.
Очевидно, что интенсивные медикаментозные воздействия на больных с острым нарушением кровообращения, т. е. при неотложных кардиологических состояниях, особенно опасны. Поэтому неотложная кардиологическая помощь должна быть максимально ранней, но минимально достаточной.
Минимально достаточная неотложная медицинская помощь -~ это первоочередные обязательные диагностические, лечебные и профилактические мероприятия, рекомендованные при данном неотложном состоянии.
Улучшить результаты оказания экстренной кардиологической помощи можно путем осмысленного применения соответствующих рекомендаций.
Существенную пользу может принести разработка лечащим врачом индивидуальных программ самопомощи для пациентов с сердечно-сосудистыми заболеваниями.
Основу неотложной кардиологической помощи составляют элементарная организация и оснащенность лечебно-диагностического процесса, а главное, специалисты, обладающие клиническим мышлением, практическим опытом и самоотверженностью.











Комментировать