Авторские соображения по вопросам диагностики. Тезисы.
После прочтения различных сообщений на сайте Врачи РФ и комментариев к ним появилось желание предоставить на суд коллег некоторые соображения по вопросам диагностики.
1. Симптомы и их диагностическая ценность
2. Синдромный подход к диагностике, диагноз по аналогии
3. Рациональная диагностика по минимальному количеству обязательных симптомов
Симптом – это любой признак болезни.
Способы выявления симптомов: непосредственное исследование (расспрос пациента, осмотр, пальпация, перкуссия, аускультация и др.), лабораторные и инструментальные исследования. Отсюда следует, что любая жалоба пациента, изменённый перкуторный звук, пальпируемая селезёнка, шум, выявленный при аускультации сердца, тень в каком-либо из лёгочных полей, увеличение СОЭ, низкий или повышенный уровень каких-либо клеток крови, – всё это симптомы.
Деление симптомов на субъективные (жалобы) и объективные, которые выявлены врачом или при дополнительных исследованиях (лабораторных и инструментальных) неправильно по сути, т.к. вносит путаницу в оценку ценности симптома.
Любой симптом отражает изменения в организме человека, то есть – объективную реальность, независимо от того, как мы его понимаем, следовательно, объективен по содержанию.
Любой симптом интерпретируется врачом, следовательно, субъективен по форме. Жалоба пациента отражает какую-то патологию в организме, но интерпретируется им и высказывается в определённой форме (субъективно). Сообщённая врачу жалоба интерпретируется врачом (ещё один субъективный момент).
Лаборант смотрит в микроскоп, оценивая встречающиеся необычные клетки (субъективный момент), то же надо сказать и о рентгенологической картине, ЭКГ и других, так называемых «объективных» тестах. Они действительно отражают не только что-то объективно существующее в организме пациента, но и состояние оборудования, и качество окраски препаратов и т.д., и отражаются в сознании исследователя по-разному, т.е. субъективны по форме.
Вывод 1.
Каждый признак болезни (симптом) объективен по содержанию, но субъективен форме.
Насколько верно отражаются объективно существующие изменения в организме в сознании врача – клинициста или врача лабораторной, лучевой, функциональной диагностики и других специалистов, в максимальной степени зависит от его знаний и умений как по своей специальности, так и от знания основ смежных дисциплин, в том числе так называемых теоретических, и даже от общего кругозора.
Под умениями надо понимать всё, чем занимается диагност:
- технику пальпации, перкуссии и аускультации, умение правильно интерпретировать
- внешние симптомы, обнаруженные во время осмотра
- перкуторные звуки и звуки, естественно возникающие в организме,
- пропальпированное образование на поверхности тела, в брюшной полости или полости таза, тень на рентгеногамме,
- изменённый зубец на ЭКГ (когда-то Цфасман сказал: болезней много, а зубец «Т» один), измененный биохимический тест, клетку в окрашенном мазке крови или костного мозга и т.д.
- умение использовать разные способы диагностики (синдромный, рациональный, индуктивнодедуктивный и др.),
- умение правильно сформулировать диагноз соответственно принятым классификациям.
Расспрашивая больного, надо детализировать жалобы. Например, Prinzmetal и сотр. (1959) выделили вариантную форму стенокардии, при которой болевые эпизоды возникают в покое, редко провоцируются нагрузкой и сочетаются с преходящим подъемом сегмента ST. С тех пор картина синдрома, дополнена новыми фактами и представлена в следующем виде:
1. Ангинозная боль возникает в покое или во время обычной активности и не провоцируется нагрузкой или эмоциями.
2. Чаще всего боль интенсивнее и продолжительнее, чем при обычной стенокардии.
3. У некоторых больных боль носит циклический характер и часто повторяется в одно и то же время дня или ночи.
4. Интенсивные приступы болей сопровождаются подъемом сегментов RS — Т с реципрокными изменениями, как это бывает в острой стадии ИМ. Подъем RS — Т носит преходящий характер, и сегмент возвращается к исходному уровню после исчезновения боли. Во время интенсивного ангинозного приступа отмечается также увеличение амплитуды зубцов.
5. У больных наблюдается сужение одной крупной коронарной артерии.
6. Подъем RS — Т наблюдается на участке миокарда, соответствующем зоне, которую питает одна из крупных коронарных артерий, а если возникает инфаркт, то он локализуется в том же участке сердца.
7. Вероятно, повышенный сосудистый тонус атеросклеротически суженного сосуда может иногда привести к критическому уменьшению кровоснабжения участка миокарда.
К этим признакам можно добавить частые приступы в течение ночи или раннего утра и возможность появления опасной аритмии и внезапной смерти. Термин «вариантная форма стенокардии» может быть спорным, но это определение приемлемо, поскольку оно относится к одному из нескольких вариантов стенокардии. Тщательный опрос больного является основным ключом к диагностике и что во многих случаях можно поставить диагноз до того, как была зарегистрирована ЭКГ. Позднее Принцметал и сотр. (1960) также подчеркнули, что не следует ожидать в каждом случае наличия всех признаков.
Источник: http://www.medn.ru/statyi/stenokardiya-simptomy.html
Много раз пропальпированные печень, почка, селезёнка, лимфатические узлы легко узнаются у новых пациентов. Но иногда даже опытные врачи, не придающие значения постоянному повышению мастерства, могут спутать правую почку с печенью, а левую почку – с селезёнкой, лимфоиммуноцит – с бластной клеткой системы крови, остеобласт – с плазмоцитом и др.
Вывод 2. Чтобы правильно выявлять и оценивать симптомы, нужна тренировка. Это касается врачей любой специальности. А для оценки жалоб нужна их детализация.
Обычно симптомы различают по диагностической значимости: неспецифичные, специфичные и патогномоничные.
Если симптом встречается при большом числе болезней, его диагностическое значение ничтожно без учёта других проявлений болезни. Такой симптом относят к неспецифическим. Сюда относится слабость, которая наблюдается у большинства больных, недомогание, повышенная утомляемость, нарушение сна, аппетита.
Специфические симптомы характерны для определённой нозологической формы, хотя встречается и при других заболеваниях. Специфичность их может быть различного уровня. Например, лихорадка – мало специфичный симптом, а интермиттирующая лихорадка – высокоспецифичный симптом, характерный для малярии; постоянная высокая лихорадка заставляет думать о брюшном тифе или пневмококковой (крупозной) пневмонии. Однако, отдельно взятые, даже высоко специфичные симптомы не являются решающими для установления диагноза.
Патогномоничные симптомы характерны только для одного заболевания и представляют наибольшую диагностическую ценность. Например, нахождение лейшманий в мазке костного, мозга внутри макрофагов (чаще) или свободно лежащих, достаточно для диагностики лейшманиоза; обнаружение малярийных плазмодиев в мазке крови или толстой капле даёт основание диагностировать малярию, а нахождение капсульных грибов в спинно-мозговой жидкости – криптококкоз; выслушивание тона открытия митрального клапана характерно только для митрального стеноза.
Патогномоничных симптомов мало, поэтому в процессе диагностики учитываются все имеющиеся симптомы, имеющиеся у больного.
Синдром – это группа симптомов, имеющих единый патогенез.
Синдромы бывают простыми и сложными. Нозологическая форма может включать несколько синдромов, а иногда и отдельных (дополнительных) симптомов, не входящих ни в один из выявленных синдромов. Синдромы могут состоять только из клинических симптомов, обнаруженных при непосредственном исследования больного, только из лабораторных симптомов; но чаще синдромы являются смешанными, включающими как клинические симптомы, так и симптомы, обнаруженные с помощью лабораторных и инструментальных методов.
Диагноз нозологической формы в подавляющем большинстве случаев определяется по аналогии. Это означает, что имеющиеся у пациента симптомы и синдромы, составляющие всю картину болезни, совпадают с принятыми на данный момент во врачебной практике критериями и закреплены в опубликованных рекомендациях или стандартах, а название нозологической формы не противоречит МКБ 10.
Ошибочным может быть диагноз по аналогии не со стандартом, а с однажды виденным подобном случае в собственной практике врача.
Диагностика может проводиться 1. с учётом всей симптоматики* (рис.1) или 2. по наличию минимального количества обязательных синдромов или симптомов (критериев болезни).
Пример синдромной диагностика по аналогии.
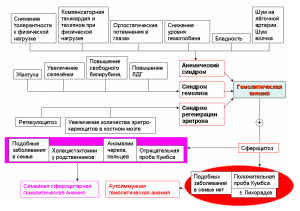
Рис.1. Схема диагностики гемолитической анемии и дифференциальная диагностика при сфероцитозе.
*Показан принцип, а не полная симптоматика двух болезней. Можно добавить и другие симптомы, например, при семейной сфероцитарной анемии СОЭ не повышается, а при АИГА – всегда существенно выше нормы.
В данном случае первоначально диагностированная гемолитическая анемия является сложным синдромом, состоящим из трёх простых синдромов: анемического, синдрома гемолиза и синдрома регенерации эритрона. Это ещё не нозологическая форма, которая в данном случае диагностируется с учётом причины симптома, не вошедшего ни в один синдром. Этот симптом сфероцитоз.
Выявление этого дополнительного симптома является основанием для дифференциальной диагностики между семейной сфероцитарной анемией (СЦА) и аутоиммунной гемолитической анемией (АИГА). При АИГА сфероцитоз развивается вследствие повреждения мембраны эритроцитов комплементом. При этом, несмотря на отсутствие генетической аномалии спектрина, излишек воды внутри эритроцита не удаляется, он становится сферическим, и дальнейшее разрушение его идет также, как при семейной СЦА (рис.2).
В настоящее время клинический анализ крови делают на автоматических анализаторах клеток крови, которые измеряют объём эритроцитов. При семейной сфероцитарной анемии объём нормальный (рис.3), поэтому из названия болезни убрали «микро-.». Если не посмотреть под микроскопом окрашенный мазок крови, об этой анемии в процессе диагностики можно не вспомнить.
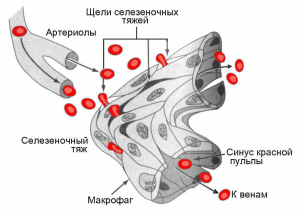
Рис.2. Схема микроциркуляции крови в селезёнке
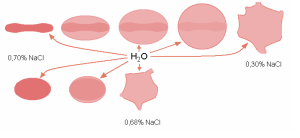
Кровообращение в селезёнке происходит с выходом крови из артериол в красную пульпу и возврат эритроцитов в синусы через узкие щели. Нормальный биконкав-эритроцит легко изменяет свою форму. У сфероцита, при похождении через эти щели, мембрана повреждается, теряя небольшие фрагменты, постепенно сфероцит уменьшается (микросфероцит), и спустя 2 недели погибает и фагируется макрофагом.
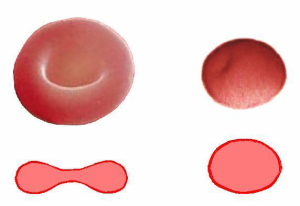
Рис.3. Нормальный двояковогнутый (биконкав) эритроцит и «микро»сфероцит (эритроцит небольшого диаметра без центрального просветления) имеют сравнимый объём.
Хотя сфероцитоз можно диагностировать по мазку крови, принято подтверждать это определение осмотической резистентности эритроцитов (рис.4-7).
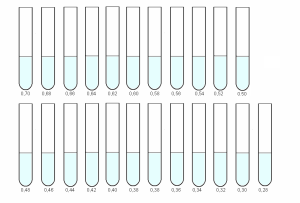
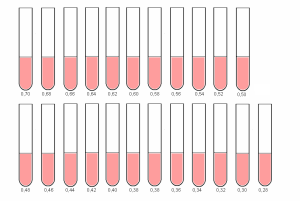
В гипотонических растворах, вследствие разницы осмотического давления в эритроците и окружающей его жидкости, вода поступает в эритроцит, его объём увеличивается. У здоровых людей при концентрации NaCl 0,48% 0,46% начинается разрушение эритроцитов (минимальная осмотическая резистентность) – после осаждения эритроцитов раствор становится слабо-розовым. При концентрации 0,34% – 0,30% гемолиз заканчивается (максимальная осмотическая резистентность) − раствор окрашен, осадка нет.
Рис.4. Определение осмотической резистентности эритроцитов.
В пробирки наливают раствор NaCl в понижающейся концентрации от 0,70%, до 0,28% – при подозрении на талассемию до 0,20%.
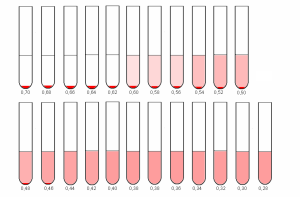
Рис.5. Определение осмотической резистентности эритроцитов.
В каждую пробирку добавляют по капле свежей крови. Пробирки встряхивают и оставляют при комнатной температуре на 3 -12 часов
Рис.6. Определение осмотической резистентности эритроцитов.
Начало гемолиза отмечают по первой пробирке, в которой надосадочная жидкость окрасилась гемоглобином*. Это – минимальная ОРЭ.
Конец гемолиза оценивают по пробирке, в которой (первой) отсутствует осадок эритроцитов **. Это – максимальная ОРЭ.
Рис.7. Определение осмотической резистентности эритроцитов.
Вверху – минимальная осмотическая резистентность эритроцитов нормальной формы. При усилении гипотонии эритроциты постепенно увеличиваются в объёме, и гемолиз начинается поздно. Внизу – при сфероцитозе. Уже небольшое повышение объёма воды в эритроците приводит к разрыву его мембраны.
Критерии диагноза какой-либо нозологической формы – это минимальное количество обязательных симптомов и (или) синдромов, достаточных для диагностики болезни.
В последнее время стала использоваться балльная диагностика, когда симптом или синдром получают определённое количество баллов и при достаточной их сумме диагностируется соответствующая нозологичекая форма. Большое распространение это получило в диагностике ревматических болезней.
Пример. Критерии диагностики ревматоидного артрита
http://www.rheumo.ru/ra/44-kriterii-diagnostiki.html Опубликовано 03-03-2010
| Категории | Характеристика | Баллы |
| А. Поражение суставов, исключая дистальные межфаланговые, первый запястнопястный, первый плюснефаланговый
B. Серологический тест
C. Маркеры острой фазы воспаления
D. Длительность симптомов | 1 большой сустав2-10 больших суставов1-3 малых суставов. 4-10 малых суставов. >10 суставов (хотя бы 1 малый сустав) Отрицательные РФ и АЦП Слабо+ тесты на РФ или АЦП Высоко+ тесты на РФ или АЦП
Нормальные С-реактивный белок и СОЭ Аномальные С-реактивный белок и СОЭ < 6 недель
≥6 недель | 012 3
4 0 1
2
0
1 0
1 |
Наличие 6 из 10 баллов указывает на определённый ревматоидный артрит.
Сокращения: АЦП антитела к цитруллированному пептиду, РФ ревматоидный фактор, СОЭ скорость оседания эритроцитов
Диагностические критерии СКВ (Американская ревматологическая ассоциация, 1982 г.)
1. Эритема типа бабочки: стойкая эритема (плоская или возвышенная) на скулах, обычно не захватывает носогубные складки
2. Дискоидная сыпь: возвышающиеся с плотно сидящими чешуйками, закрывающими волосяные фолликулы, впоследствии замещаются атрофическими рубцами
3. Фотосенсибилизация: сыпь, появляющаяся под действием солнечного света (по данным анамнеза или при осмотре)
4. Язвы слизистой рта и носоглотки: обычно безболезненные (выявляются при осмотре)
5. Артрит: без деформаций, поражение не менее 2 суставов, проявляющееся с увеличением их объема, болезненностью и выпотом
6. Серозит: плеврит (боль в боку при дыхании в анамнезе или шум трения плевры при аускультации, плевральный выпот) или перикардит (изменения на ЭКГ или шум трения перикарда, перикардиальный выпот)
7. Поражение почек: стойкая протеинурия (более 0,5 г/сут) или цилиндрурия (эритроцитарные, гемоглобиновые, зернистые, эпителиальные и смешанные цилиндры)
8. Поражение ЦНС: эпилептические припадки или психозы, не связанные с применением лекарственных средств и метаболическими нарушениями: уремией, кетоацидозом, электролитными нарушениями
9. Гематологические нарушения: гемолитическая анемия с ретикулоцитозом или лейкопения (число лейкоцитов не более 4000/мкл) не менее чем при двух исследованиях крови), или лимфопения (число лимфоцитов не более 1500/мкл) не менее чем при двух исследованиях крови), или тромбоцитопения (число тромбоцитов не более 100000/мкл, не связанная с приемом лекарственных средств).
10. Иммунные нарушения: наличие LE-клеток, или антител к нативной ДНК в сыворотке, или антител к Sm-антигену, или положительные нетрепонемные реакции на lues, сохраняющиеся в течение 6 мес. при отрицательных результатах реакций иммунофлюоресценции абсорбции и иммобилизации бледных трепонем.
11. Антинуклеарные антитела: постоянно повышенный титр антинуклеарных антител, выявляемых иммуно-флюоресценцией, не связанный с приемом лекарственных средств, вызывающих лекарственный волчаночный синдром.
Диагноз СКВ ставят, если в течение любого периода наблюдения присутствуют 4 из 11 критериев.
E. M. Tan, A. S. Cohen, J. F. Fries et al. The 1982 revised criteria for the classification of systemic lupus erythematosus. Arthritis Rheum. 25: 1271 1277, 1982. http://www.medbiol.ru/medbiol/allerg/0019a3fa.htm
Для установления диагноза СКВ помимо перечисленных клинических и лабораторных признаков большое значение имеют молодой возраст и женский пол.
При дифференциальной диагностике острого миелоидного лейкоза (ОМЛ) от миелодиспластического синдрома («малопроцентного лейкоза», МДС, резистентная анемия с избытком бластов) критерием является процент бластов в крови или костном мозге. При ОМЛ бласто должно быть 20% и более. При прочих равных условиях (имеются в виду другие симптомы) одно число решает вопрос диагностики.
Вывод 3. Знания классификаций и критериев диагноза необходимы в работе врача.








Комментировать