ОРВИ и грипп у детей. Описание основных простудных заболеваний и методы лечения их.
Автор: Зверева Н.Н.
Острые респираторные заболевания (ОРЗ) представляют собой огромную полиэтиологическую группу инфекционных заболеваний респираторного тракта, сходных по эпидемиологическим характеристикам, механизмам развития и клиническим проявлениям.
Среди этиологических факторов ОРЗ ведущее место занимают респираторные вирусы: вирусы гриппа А (H1N1, H2N2, H3N3); вирус гриппа В; вирус гриппа С; аденовирусы – 41 серовар; респираторно-синцитиальный вирус – 2 серовара; метапневмовирусы – 2 типа; вирус парагриппа – 5 типов; риновирус – 113 серотипов; реовирус – 3 серотипа; энтеровирусы – 30 сероваров; коронавирусы (229Е, ОС43 и В814), ТОРС (мутант).
Входными воротами для возбудителей ОРВИ служат слизистые оболочки (СО) дыхательных путей (нос, глотка, гортань, трахея, бронхи), где происходит активная репликация респираторных вирусов. Проникновение вирусов в клетки эпителия приводит к развитию местной воспалительной реакции. Продукты клеточного распада, попадая в кровоток, вызывают системные токсические проявления. Все это приводит к развитию типичного для острой респираторной вирусной инфекции (ОРВИ) симптомокомплекса: сочетанию общетоксических (повышение температуры тела, слабость, вялость, головная боль, миалгии) и местных реакций (ринит, заложенность носа, боль в горле, гиперемия СО ротоглотки, кашель).
Разнообразная клиническая симптоматика ОРВИ в сочетании с ограниченными возможностями этиотропной терапии, безрецептурная продажа большинства симптоматических средств стали причинами полипрагмазии в лечении ОРВИ в нашей стране. Необоснованно назначенное лечение часто становится причиной замедления естественных процессов выздоровления, а также развития побочных эффектов лекарственных препаратов [15].
Лихорадка
Повышение температуры тела – один из самых частых симптомов ОРВИ. Под влиянием умеренной лихорадки усиливается синтез интерферонов, прежде всего интерферона γ, фактора некроза опухоли-α, повышаются бактерицидность полинуклеаров, усиливаются реакция лимфоцитов на митоген, синтез белков острой фазы воспаления, стимулируется лейкоцитоз. На фоне лихорадки многие микроорганизмы теряют способность к размножению [1]. Различают «розовую» и «белую» лихорадку. «Розовая» лихорадка свидетельствует о соответствии теплопродукции теплоотдаче – кожа ребенка розовая, горячая на ощупь. При «белой» лихорадке конечности холодные, появляются синюшность кожных покровов с мраморным рисунком, акроцианоз, «гусиная кожа», озноб. Подобная клиническая картина может свидетельствовать о централизации кровообращения и нарушении микроциркуляции, течение такой лихорадки прогностически неблагоприятно [1, 3].
У детей, особенно в возрасте до 3 мес., основной опасностью лихорадки является дегидратация, которая развивается вследствие значительных потерь воды при дыхании и потоотделении. На каждый 1°С повышения температуры тела потери воды возрастают приблизительно на 10% [1]. Для предупреждения дегидратации необходимо обеспечить лихорадящему ребенку адекватный питьевой режим. Общий объем жидкости вместе с питанием должен составлять не менее 120–150 мл/кг.
Что делать?
При «розовой» лихорадке необходимо раздеть ребенка, положить холод на крупные сосуды (паховые, подмышечные области), обтереть водой комнатной температуры. Обтирания холодной водой или водкой не показаны, т. к. это может привести к спазму периферических сосудов и уменьшению теплоотдачи [1, 2]. Возможно применение лечебной ванны с температурой на 2°С ниже температуры тела [3].
Снижение температуры тела при лихорадке с помощью жаропонижающих средств не устраняет вызвавшую ее причину, а лишь переводит установочную точку терморегуляции в гипоталамусе на более низкий уровень. Показаниями для снижения температуры тела, измеренной субаксиллярно, служат:
- температура тела выше 38,5°С и/или наличие мышечной или головной боли у ранее здоровых детей в возрасте старше 3 мес.;
- температура тела выше 38,0°С у детей с заболеваниями сердца, легких, ЦНС;
- температура тела выше 38,0°С у детей первых 3-х мес. жизни [1, 3].
Препараты для применения
Снижение температуры тела не должно быть резким. Достаточно понизить ее на 1–1,5°С, чтобы добиться улучшения самочувствия ребенка и помочь ему лучше перенести лихорадочное состояние [1]. Выбор жаропонижающих средств должен основываться на их безопасности, а не на силе эффекта. Антипиретический препарат для детей должен быстро и эффективно снижать температуру, иметь большой разрыв между терапевтической и токсической дозой, обладать минимальными побочными эффектами в терапевтических дозах, а также выпускаться в удобной для применения у детей форме (суппозитории или сиропы). Этим параметрам в настоящее время соответствуют только 2 препарата – парацетамол и ибупрофен. Данные препараты рекомендованы ВОЗ в качестве жаропонижающих средств у детей с первых месяцев жизни [5].
Разовая доза парацетамола составляет 15 мг/кг. После приема препарата в терапевтической дозе температура тела начинает снижаться приблизительно через 30 мин, достигает минимальной отметки через 2 ч и вновь повышается через 3–4 ч. У новорожденных клиренс парацетамола снижен, поэтому назначать препарат следует с интервалом 8–12 ч [1]. Более продолжительное действие оказывает парацетамол в виде суппозиториев. При этом его разовая доза может достигать 20 мг/кг, т. к. пиковая концентрация препарата в крови при этом достигает лишь нижней границы терапевтического диапазона [6]. Для более эффективного снижения температуры тела парацетамол можно сначала применить в виде раствора, а следующую дозу дать в виде свечи через 2–3 ч, что обеспечит более длительное жаропонижающее действие [1]. Однако при этом следует учитывать вариабельную биодоступность парацетамола при ректальном пути введения [7]. Абсорбция препарата при его ректальном применении непредсказуема. При использовании свечей его биодоступность составляет от 24 до 98%. Суточная доза парацетамола не должна превышать 60 мг/кг. Препарат противопоказан при тяжелых заболеваниях печени, почек, органов кроветворения, а также при дефиците глюкозо-6-фосфатдегидрогеназы. Одновременное использование парацетамола с барбитуратами, противосудорожными препаратами и рифампицином повышает риск развития гепатотоксических эффектов, в то время как ибупрофен токсические метаболиты не образует [3].
Разовая доза ибупрофена при лихорадке составляет 5–10 мг/кг. Максимальная суточная доза не должна превышать 30 мг/кг. Ибупрофен обладает более высоким профилем эффективности при лихорадке, чем парацетамол. Он хорошо всасывается в ЖКТ, достигая пика концентрации в сыворотке крови через 1 ч после приема. Существует большой выбор форм препаратов для детей на основе ибупрофена. Так, Нурофен для детей выпускается в виде суспензии для приема внутрь (в 1 мл суспензии – 20 мг ибупрофена), в виде ректальных суппозиториев (в 1 суппозитории – 60 мг ибупрофена) и в таблетированной форме (в 1 таблетке – 200 мг ибупрофена). В ходе многоцентровых исследований было показано, что препарат на основе ибупрофена Нурофен для детей начинает оказывать действие уже через 15 мин после приема, сохраняя жаропонижающий эффект в течение 8 ч [8]. Ибупрофен, в отличие от парацетамола, обладает не только жаропонижающим, но и выраженным противовоспалительным эффектом [5], что может быть особенно актуальным при развитии бактериальных осложнений ОРВИ или лечении ОРЗ бактериальной этиологии.
Противовоспалительный эффект ибупрофена связан с уменьшением проницаемости сосудов, улучшением микроциркуляции, снижением высвобождения из клеток медиаторов воспаления (простагландины, кинины, лейкотриены) и подавлением энергообеспечения воспалительного процесса. Ибупрофен рекомендован также к применению как жаропонижающее средство у детей, у которых лихорадка сопровождается болевыми реакциями (головная боль, мышечные боли) [1, 10]. Анальгезирующее действие данного препарата обусловлено снижением интенсивности воспаления, уменьшением выработки брадикинина и его альгогенности. Так, снижение интенсивности боли после начальной дозы препарата Нурофен для детей происходит через 30–60 мин, а длительность обезболивающего эффекта составляет до 8 ч [3].
В отличие от других нестероидных противовоспалительных препаратов побочные эффекты ибупрофена минимальны. Безопасность его использования доказана в т. ч. у детей с ОРЗ, протекающими с бронхиальной обструкцией или на фоне бронхиальной астмы. По данным современного многоцентрового сравнительного исследования ибупрофена и парацетамола с включением более 84 тыс. детей в возрасте от 6 мес. до 12 лет, использование ибупрофена не увеличивало риск приступов астмы у детей с астмой в анамнезе [4]. В то же время Американская академия педиатров рекомендует избегать применения парацетамола у детей с астмой [11].
Комбинированные препараты на основе ибупрофена и парацетамола, несмотря на более выраженный жаропонижающий эффект, нежелательно использовать в связи с риском развития острой почечной недостаточности. К поражению почек приводит накопление в почечной ткани продуктов окисления парацетамола в условиях ее ишемии под влиянием ибупрофена [1].
К запрещенным жаропонижающим препаратам относятся амидопирин, феназон и фенацетин (его действующий метаболит – парацетамол). В детской практике доказано также неблагоприятное действие салицилатов, метамизола натрия, нимесулида [1]. Недопустимо курсовое использование антипиретиков с целью снижения температуры тела при ОРЗ, т. к. это затрудняет диагностику бактериальной инфекции, требующей назначения антибиотиков.
При развитии «белой» лихорадки, связанной с нарушением микроциркуляции, жаропонижающие препараты необходимо комбинировать с сосудорасширяющими средствами – назначать 1% раствор никотиновой кислоты в/м по 0,2 мл на 1 год жизни ребенка. Применение дротаверина (2% раствор по 0,1 мл на 1 год жизни ребенка) вместе с жаропонижающими существенного эффекта не дает [9].
Развитие фебрильных судорог требует введения диазепама (0,5% раствор 5 мг/мл) в/м или в/в по 0,2–0,4 мг/кг, но не более 10 мг [1].
Ринит
Ринит – это воспаление СО полости носа, наиболее частыми проявлениями которого служат ринорея и/или заложенность носа. Ухудшение проходимости носовых ходов при остром рините вызывает выраженный дискомфорт у детей всех возрастов: нарушаются сон и аппетит, дети грудного возраста не могут сосать, им приходится дышать через рот, что может привести к аспирации пищи. Затруднение оттока содержимого из околоносовых пазух при ОРЗ создает благоприятные условия для развития бактериального синусита. Отек СО носоглотки вокруг устья слуховой трубы и самой трубы (туботит) затрудняет дренирование полости среднего уха, что нередко приводит к возникновению острого среднего отита [15]. Нормализация носового дыхания не только улучшает самочувствие больного, но и препятствует развитию воспалительных процессов в придаточных пазухах носа и полости среднего уха.
Тактика лечения острого ринита при ОРЗ определяется тяжестью патологического процесса. Наиболее эффективный и безопасный метод очищения от слизи носа и носоглотки, в т. ч. при густом экссудате, – промывание носа физиологическим раствором по 2–3 пипетки в каждую ноздрю 3–4 р./сут (ребенок при этом лежит на спине, голова свешена вниз и назад). Рецепт приготовления в домашних условиях раствора для промывания носа достаточно прост: поваренная соль на кончике ножа на 1 стакан кипяченой воды [13] или 9 г поваренной соли на 1 л воды.
Сосудосуживающие топические средства (деконгенстанты), к которым относятся симпатомиметики и селективные α1-адреномиметики, снижают кровоснабжение СО полости носа, вызывают сокращение кавернозной ткани, расположенной в нижних носовых раковинах, что приводит к расширению носовых ходов и восстановлению носового дыхания [15, 16]. Однако сосудосуживающий эффект деконгестантов через некоторое время сменяется притоком крови к СО носа и возобновлением выделения секрета. Длительное применение сосудосуживающих средств может вызвать нарушение нормального функционального состояния реснитчатого слоя и атрофию СО носа [16]. Небольшой интервал между терапевтической и токсической дозой, большой риск передозировки, бесконтрольное применение деконгестантов могут привести к развитию токсических реакций [17]. Клинически это проявляется вялостью, выраженной сонливостью, бледностью кожного покрова, брадикардией, снижением артериального давления и температуры тела ребенка.
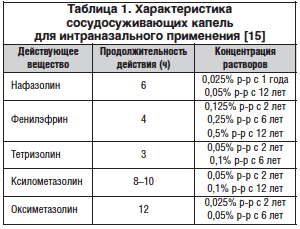
Детям первого года жизни при необходимости сосудосуживающие капли в нос (табл. 1) следует назначать в виде 0,01% раствора, с 1 года можно вводить 0,025% раствор нафазолина, с 2 лет – 0,025% раствор оксиметазолина, 0,05% растворы ксилометазолина и тетризолина, 0,125% раствор фенилэфрина, с 6 лет – 0,1% раствор тетризолина, 0,05% раствор оксиметазолина, 0,25% раствор фенилэфрина, с 12 лет – 0,05% раствор нафазолина, 0,1% раствор ксилометазолина, 0,5% раствор фенилэфрина [15]. У детей желательно применение деконгестантов с короткой продолжительностью действия (4–6 ч), при этом кратность введения не должна превышать 1–3 р./сут. Улучшение носового дыхания под действием сосудосуживающих интраназальных капель заметно лишь в первые 3 дня, пока преобладает серозное отделяемое из носовых ходов. В дальнейшем секрет становится слизистым, более густым, изменение кровенаполнения СО полости носа уже не так влияет на проходимость носовых ходов. В этом периоде наиболее эффективно применение физиологического раствора или его аналогов [15].
Оральные средства от насморка, содержащие симпатомиметики (фенилэфрин, фенилпропаноламин, псевдоэфедрин), используют после 12 лет, с 6 лет применяют парацетамол+фенирамин+аскорбиновую кислоту. Противогистаминные препараты, в т. ч. II поколения, эффективные при аллергическом рините, ВОЗ не рекомендует применять при ОРЗ [13].
Фарингит
Фарингит – воспаление гортани, клинически проявляющееся гиперемией СО ротоглотки, болью в горле. Применение антисептиков при фарингитах вирусной этиологии в виде полосканий, спреев, пастилок не всегда оправданно. Более надежными смягчающими средствами при боли в горле на фоне ОРВИ, согласно рекомендациям ВОЗ, служат горячее питье (чай с медом, горячее молоко с щелочными растворами («Боржоми»)) [15].
Кашель
Кашель при ОРЗ – это рефлекторная защитно-приспособительная реакция организма, необходимая для выведения из дыхательных путей патологически измененного трахеобронхиального секрета [14]. Назначение противокашлевых средств центрального действия (кодеин, декстрометорфан, глауцин, бутамират) показано лишь в крайних случаях, когда сухой кашель значительно снижает качество жизни больного. Применение истинных противокашлевых препаратов у детей с гиперпродукцией вязкого секрета может значительно ухудшить дренажную функцию бронхов, привести ко вторичному инфицированию, усугубить дыхательную недостаточность [14]. Противокашлевая терапия при ОРЗ у детей должна заключаться не в подавлении кашля, а в улучшении дренажной функции бронхов. Достигается это с помощью активной оральной регидратации, использования отхаркивающих и муколитических препаратов, массажа, постурального дренажа, дыхательной гимнастики.
Отхаркивающие средства облегчают эвакуацию мокроты при ее повышенной вязкости. Рефлекторно действующие отхаркивающие препараты (термопсис, алтей, солодка, терпингидрат и др.) оказывают умеренное раздражающее воздействие на рецепторы желудка, возбуждая тем самым рвотный центр продолговатого мозга и усиливая секрецию слюнных желез и слизистых желез бронхов. Отхаркивающие средства резорбтивного действия (натрия и калия йодид, аммония хлорид, натрия гидрокарбонат и другие солевые препараты) всасываются в ЖКТ и выделяются СО бронхов, увеличивая бронхиальную секрецию, разжижая мокроту и облегчая отхаркивание [14]. Средства, стимулирующие отхаркивание (в основном фитопрепараты), представлены в аптеках огромным количеством безрецептурных микстур, однако их широкое использование не всегда оправданно, чаще всего является лишь данью традиции. Действие их непродолжительно, у маленьких детей они могут вызывать рвоту, а также аллергические реакции [15]. Отхаркивающие препараты могут настолько сильно увеличивать количество бронхиального секрета, что маленькие дети не в состоянии его самостоятельно откашлять. Это приводит к нарушению дренажной функции легких и реинфицированию [14].
Муколитические препараты (бромгексин, амброксол, ацетилцистеин, карбоцистеин и др.) разжижают мокроту, не увеличивая существенно ее количество. Механизм действия ацетилцистеина основан на разрыве дисульфидных связей кислых мукополисахаридов мокроты, что приводит к уменьшению вязкости слизи [14]. Помимо муколитического действия ацетилцистеин обладает антитоксической, антиоксидантной и иммуномодулирующей активностью [19]. С осторожностью следует назначать ацетилцистеин пациентам с бронхообструктивным синдромом, т. к. может произойти усиление бронхоспазма [18]. Расчет дозы ацетилцистеина для детей до 2 лет, особенно первого полугодия жизни и недоношенных, должен производиться индивидуально, с учетом массы тела ребенка, из расчета 15 мг/кг/сут [19].
Карбоцистеин обладает муколитическим и мукорегулирующим эффектом, воздействует непосредственно на железистую клетку и нормализует ее секреторную функцию. При бронхите карбоцистеин применяют в расчете на его благоприятное влияние на мукоцилиарный клиренс [13]. Нежелательно его сочетание с противокашлевыми препаратами и лекарственными средствами, подавляющими секреторную функцию бронхиальных желез (противогистаминные препараты I поколения и др.). Не назначают данный препарат и при скудном образовании секрета [18].
Амброксол (активный метаболит бромгексина) обладает выраженным муколитическим, отхаркивающим, противовоспалительным эффектом, потенцирует действие антибиотиков (амоксициллина, цефуроксима, эритромицина, доксициклина), не провоцирует бронхообструкцию, его применение безопасно у детей с бронхиальной астмой. Препарат можно использовать у детей любого возраста, даже недоношенных [18].
Общими противопоказаниями для применения муколитических средств являются язвенная болезнь желудка и двенадцатиперстной кишки в фазе обострения, легочное кровотечение. Недопустимо комбинировать муколитики с противокашлевыми препаратами. При использовании муколитических средств необходимо обеспечить обильное питье, увлажнение воздуха, кинезиотерапию.
Стеноз гортани
Острый стенозирующий ларинготрахеит (ОСЛТ) – угрожающее жизни состояние при ОРЗ, проявляющееся лающим кашлем, осиплостью голоса, инспираторным стридором и стенозом гортани различной степени выраженности. Лечебные мероприятия при ОСЛТ должны быть направлены на быстрое восстановление дыхательной функции, предупреждение прогрессирования стеноза гортани и летального исхода [20]. Показано введение системного глюкокортикостероида (0,6 мг/кг дексаметазона в/м) или ингаляционного стероида (будесонид) через небулайзер [13, 20]. Лечебный эффект от введения стероидов наступает через 15–45 мин, действие длится 4–8 ч.
Бронхиальная обструкция
Нарушение бронхиальной проходимости достаточно часто возникает при ОРВИ, особенно у детей раннего возраста. Неотложных мер требуют больные, у которых обструкция сопровождается учащением дыхания до 70/мин и выше, беспокойством, напряжением межреберных мышц на выдохе, затруднением вдоха, центральным цианозом, снижением pО2 и повышением pСО2. Препаратами выбора для устранения тяжелой обструкции являются β2-агонисты через небулайзер или дозированный ингалятор. Вместе с β2-агонистом можно ввести кортикостероид – в/м или в ингаляции (наиболее эффективно – через небулайзер) [13].
Противовирусная терапия
Существует 2 класса препаратов, применяемых в качестве этиотропной терапии гриппа: адамантаны (амантадин и римантадин) и ингибиторы нейраминидазы вируса гриппа (осельтамивир и занамивир, а также перамивир и ланинамивир, лицензированные в некоторых странах). Их необходимо принимать по возможности на ранних стадиях болезни (в течение 48 ч после наступления симптомов). Правда, у некоторых вирусов гриппа развивается устойчивость к противовирусным препаратам, что уменьшает эффективность лечения. В настоящее время ВОЗ рекомендует ингибиторы нейраминидазы в качестве препаратов первой линии для людей, нуждающихся в противовирусной терапии, т. к. циркулирующие в настоящее время вирусы гриппа устойчивы к адамантанам [12].
В качестве этиотропной терапии ротавирусной инфекции в случае развития тяжелых форм у новорожденных групп риска в США используется рибавирин. Препарат паливизумаб (моноклональные антитела к F-протеину ротавируса) применяется при тяжелых формах бронхиолитов у детей первых 2 лет жизни [21].
В заключение хочется сказать, что проблема ОРВИ в детском возрасте остается актуальной не только из-за высокого уровня заболеваемости, но и в связи с необходимостью пересмотра и оптимизации лечебной тактики. Следует избегать неоправданного назначения иммуномодулирующих, антибактериальных и симптоматических препаратов.
Литература
1. Лихорадочные синдромы у детей: рекомендации по диагностике и лечению / под общ. ред. А.А. Баранова, В.К. Таточенко, М.Д. Бакрадзе. М.: Союз педиатров России, 2011. 228 с.
- Тимченко В.Н., Павлова Е.Б. Современные подходы к терапии лихорадки у детей с инфекционной патологией // Лечащий врач. 2008. № 8.
- Зайцева О.В., Локшина Э.Э., Зайцева С.В. Лечение лихорадки у детей с острыми респираторными заболеваниями // Фарматека. 2011. № 1–11. С. 15–21.
- Lesko S.M., Louik C., Vezina R.M., Mitchell A.A. Asthma morbidity after the short-term use of ibuprofen in children // Pediatrics. 2002 Feb. Vol. 109 (2). Р. 20.
- Ушкалова Е.А. Выбор оптимальногожаропонижающего средства в педиатрической практике // Лечащий врач. 2012. № 8.
- Anderson B.J., Holford N.H. Rectal paracetamol dosing regimens: determination by computer simulation // Pediatr. Anaesth. 1997. Vol. 7. Р. 451.
- Anderson B. Paracetamol. In: Jacqz-Aigrain E., Choonara I., editors. Paediatric Clinical Pharmacology. New York: Taylor & Francis; 2006. P. 621–627.
- Pelen F. et al. Treatment of Fever: monotherapy with ibuprofen. Ibuprofen pediatric suspension containing 100 mg / 5 ml, Multicentre acceptaility study conducted in hospital (in French) // Ann. Paediatr. (Paris). 1998. Vol. 45 (10). Р. 719–728.
- Рык П.В., Царькова С.А. Проблемы выбора антипиретика в педиатрии // Consilium medicum. Педиатрия. 2010. № 2. С. 72–77.
- Локшина Э.Э. Современный взгляд на рациональную терапию лихорадки у детей // РМЖ (Мать и дитя. Педиатрия). 2013. № 2.
- McBride J.T. The association of acetaminophen and asthma prevalence and severity // Pediatrics. 2011. Vol. 128 (6). P. 1181–1185.
- 1 Информационный бюллетень № 211 ВОЗ. Март 2014 г.
- Таточенко В.К. Терапия ОРЗ у детей // РМЖ. 2004. № 21. С. 1200–1207.
- Блохин Б.М., Лобушкова И.П., Рощина А.К., Кузнецов А.Ю., Мирзоев Т.Х. Диагностика, тактика и методы лечения кашля у детей // РМЖ. 2015. № 3. С. 169–173.
- Таточенко В.К. К вопросу о симптоматическом лечении острых респираторых инфекций // Педиатрическая фармакология. 2008. Т. 5. № 4.
- Радциг Е.Ю., Ермилова Н.В., Сапаева Н.В., Богомильский М.Р. Альтернатива топическим деконгенсантам при симптоматическом лечении острого ринита у детей // Вопросы современной педиатрии. 2007. Т. 6. № 5. С. 92–95.
- Фадеев А.А., Демченко В.И. Острые отравления назальными сосудосуживающими препаратами у детей // Детская больница. 2007. № 1. С. 41–44.
- Косенко И.М. Кашель у детей – рациональный подход к лечению // Вопросы современной педиатрии. 2013. Т. 12. № 1. С. 141–148.
- Намазова-Баранова Л.С., Давыдова И.В. Ацетилцистеин в педиатрической практике // РМЖ. 2013. № 25. С. 1233–1236.
- Геппе Н.А., Колосова Н.Г. Острый стенозирующий ларинготрахеит у детей // Фарматека. 2013. № 15.
- Таточенко В.К. Антибиотико- и химиотерапия инфекций у детей. М.: ИПК Континент-Пресс, 2008. 256 с.









Комментировать