Миофасциальный синдром. Радикулопатии. Основные причины болей в спине. Анализ данных исследований по болям в спине в Германии и Польше в сравнении с аналогичным исследованием, проведенным в Смоленской области России. Оценка полученных результатов.
Е.П. Титова, к.м.н. Е.И. Хамцова, профессор Н.Н. Маслова, ГБОУ ВПО «Смоленский государственный медицинский университет» Минздрава России
Боль представляет собой сложную нейрофизиологическую модель и является одним из основных компонентов защитной системы организма. Это важный сигнал о наличии повреждения тканей и развитии патологического процесса [1]. Однако это не означает, что боль имеет только положительные (позитивные) стороны. На определенном этапе и при определенных условиях боль сама становится частью патологического процесса, своеобразного «порочного круга».
Хроническая и патологическая боль представляет собой большую проблему для современного здравоохранения, т. к. серьезно ухудшает качество жизни трудоспособного населения. В структуре обращаемости к врачам первичного звена 37,2% пациентов приходят на прием к врачу-неврологу по поводу разного рода проблем, одной из которых является боль в спине (дорсалгия). 90% населения Земли испытывали хотя бы один приступ боли в спине в течение жизни [2], 9,8% страдают хроническими болями в спине.
Для бюджетов многих зарубежных стран лечение боли в спине является серьезным финансовым бременем. Так, в Германии на лечение одного пациента с болью в спине приходится до 7000 € в год, непосредственно на лекарственные препараты — 1320 €, в США данная цифра возрастает до 12 000 $ [2, 3]. Проблема актуальна еще и потому, что тенденция к росту распространенности боли в спине у пациентов с возрастом не уменьшается, а увеличивается.
В 2009 г. прошла рабочая встреча клинических экспертов по боли [4], на которой обсуждались вопросы лечения дорсалгий. Сложности лечения острой и хронической боли в спине обусловлены различными причинами и механизмами ее появления, а также несовершенством современных анальгетических фармакологических средств и отсутствием единых подходов к терапии. Течение процесса нередко приобретает характер хронического (более 12 нед.). H.M. Nortin (1997) в своих исследованиях к хроническому течению болевого синдрома относит не только случаи его длительного течения, но и частые рецидивы (более 25) в течение 12 мес. [9].
Факторы риска развития дорсопатий изучены достаточно хорошо. Доказано, что избыточная масса тела многократно увеличивает нагрузку на опорно-двигательную систему, увеличение веса на одну единицу индекса массы тела (ИМТ) сверх нормы ведет к повышению нагрузки на поясничный отдел позвоночника до 40 кг К факторам риска возникновения болевого синдрома также могут быть отнесены наследственность, статодинамические перегрузки, особенно в неудобных позах, с воздействием вибрации и неблагоприятных метеорологических факторов; чрезмерные повседневные физические нагрузки; малоподвижный образ жизни; слабость мышечного корсета [6, 7]. Все это может приводить к развитию как острой, так и хронической боли в спине.
Согласно международной классификации болезней Х пересмотра, боли в спине рассматриваются в группе, обозначенной как дорсопатии (М40-М54). В 90% случаев боль в спине имеет неспецифический характер и регрессирует или исчезает в течение 1-3 мес. Гораздо реже (в 10-15% случаев) боли в спине обусловлены компрессией нервного корешка при радикулопатиях и спинальном стенозе [13].
Миофасциальный синдром
Наиболее частой причиной болей в спине являются миофасциальные болевые и рефлекторные мышечно-тонические синдромы. При этом боль обусловлена по большей части локальным гипертонусом мышц, который развивается вследствие длительной статической нагрузки (неудобная поза, переохлаждение, рефлекторное напряжение мышц, заболевания позвоночника). Для диагностики миофасциального болевого синдрома в 1986 г. Simons выделил 5 главных и 3 дополнительных критерия [9].
Главные критерии:
- Жалобы на локальную или регионарную боль.
- Ограничение объема движений.
- Пальпируемый тугой тяж в мышце.
- Участок повышенной чувствительности в пределах тугого тяжа.
- Характерный паттерн отраженной боли или чувствительных расстройств.
Дополнительные критерии:
- Воспроизводимость боли при стимуляции триггерных точек.
- Локальное вздрагивание при пальпации триггерной точки заинтересованной мышцы или инъекции в триггерную точку (симптом «прыжка»).
- Уменьшение боли при растяжении или инъекции в пораженную мышцу.
При этом для диагностики необходимо наличие всех пяти главных критериев и одного или более дополнительных.
Чаще всего в миофасциальный болевой синдром вовлекаются мышцы, отвечающие за статико-кинетическую функцию организма: мышца, поднимающая лопатку, широчайшая мышца спины, трапециевидная мышца, мышца, выпрямляющая позвоночник, квадратная мышца поясницы, грушевидная мышца.
Боль после длительного сидения, в начале ходьбы и в положении стоя ноющего, тянущего характера в ягодичной области, в области крестцово-подвздошного сочленения, тазобедренного сустава и по задней поверхности ноги, как правило, может свидетельствовать о миофасциальном синдроме грушевидной мышцы.
Ноющие боли в пояснично-крестцовой области, в зоне ягодиц и по задней поверхности больной ноги, усиливающиеся при сидении, переохлаждении, сопровождающиеся значительным мышечным напряжением в этих областях, чаще свидетельствуют о миофасциальном синдроме ягодичных мышц.
Радикулопатии
Еще одной распространенной причиной болей в спине является компрессионная радикулопатия, обусловленная компрессией или растяжением корешков вследствие выпадения межпозвонкового диска или спондилеза. Около 75% случаев радикулярной компрессии приходится на пояснично-крестцовый уровень и значительно реже — на шейный и грудной [13]. Боли при компрессионной радикулопатии всегда имеют более выраженный и длительный характер [12]. Выраженность болевого синдрома не всегда пропорциональна размерам грыжи диска и степени компрессии нервного корешка. Это может свидетельствовать о том, что помимо непосредственного механического повреждения корешка источником боли могут быть повреждения ноцицепторов самого межпозвоночного диска, нейрогенный асептический воспалительный процесс и центральная сенситизация за счет повышения чувствительности и активности сенсорных нейронов заднего рога.
Материалы и методы
Нами были проанализированы данные исследований по болям в спине в ряде стран — Германии, Польше — в сравнении с аналогичным исследованием, проведенным в Смоленской области России. Для оценки были использованы открытые данные из статьи «Back Pain in Poland and Germany: A Survey of Prevalence and Association with Demographic Characters** [1] и результаты собственных исследований.
В статье приводится оценка данных, полученных в результате социологического опроса на двух сайтах 508 респондентов из Польши и 500 респондентов из Германии. Оценку результатов проводили по нескольким категориям в зависимости от пола, возраста, веса и роста. Отдельно давали сравнительную оценку по ИМТ, измеряемому в кг/м2. Для оценки хронизации процесса больного просили дать оценку частоты возникновения болей. Если респондент отвечал «никогда», «редко», «иногда», данный вариант расценивался как отсутствие хронической боли в спине. Если респондент отвечал «часто» или «очень часто», ответ засчитывался как наличие хронического болевого синдрома в спине. Для исключения статистически важных значений, но клинически не значимых при корреляционном анализе, вероятность ошибки приравнивалась к 0,01, что заведомо повышало результативность оценки. В исследовании не проводилась оценка вероятностей. Мы исследовали данные 200 историй болезни пациентов с выраженным болевым синдромом в спине за 2014 г. в неврологическом отделении ОГУЗ СОКБ.
Результаты исследования
По данным статьи, в Польше в результате опроса выявлено, что 22,6% людей отмечают частые или очень частые приступы болей в спине. Среди представителей Германии эти показатели составляли 28,8%. Польские респонденты были в среднем на 6 лет моложе, чем респонденты из Германии и чаще находились в браке. Одной из теорий хронизации процесса является то, что у состоящих в браке происходит более частое формирование типичного болевого поведения. Проявляются вербальные (стоны, вздохи, жалобы) и невербальные (гримаса, фиксированная анталгическая поза, самостоятельное ограничение физической нагрузки, прикосновение к больному участку тела) реакции, которые ведут к закреплению и усилению боли, использованию данных реакций в собственных, корыстных целях.
Нами были изучены истории болезни 93 мужчин и 107 женщин. Возраст больных колебался от 15 до 78 лет. Пациенты были разделены на 3 группы. В первую группу вошли 42 человека, из них 21 мужчина и 21 женщина в возрасте от 15 до 39 лет. Во вторую группу — 123 человека, из них 62 мужчины и 61 женщина в возрасте от 40 до 59 лет. В третью группу — 35 человек, из них 9 мужчин и 26 женщин в возрасте от 60 до 78 лет. В исследование не включали пациентов с клинически значимыми заболеваниями внутренних органов и центральной нервной системы. В исследуемых нами группах преобладали пациенты трудоспособного возраста от 40 до 59 лет. В третьей группе женщины преобладали над мужчинами. Это может быть связано с большей продолжительностью жизни женщин, которая составляет около 72 лет, а для мужчин — около 59 лет.
Оценка результатов
Данные таблицы 1 свидетельствуют о следующем:
- Из всех пациентов, находившихся на лечении в неврологическом отделении СОКБ в 2014 г., большинство составляли женщины.
- Возраст большинства пациентов был равен 40±19,1 года.
- В Смоленской области преобладали сельские жители, занятые низкоквалифицированным трудом.
- Длительность пребывания в стационаре увеличивается при увеличении стажа работы, возраста.
- В исследованиях, проведенных в Польше и Германии, большинство пациентов были женского пола.
- Возраст пациентов составлял в Германии 44,7±17,1, а в Польше — 38±14,4 года.
- Преобладали профессии, связанные с эмоциональным и статическим напряжением.
- Большинство пациентов имели избыточную массу тела.
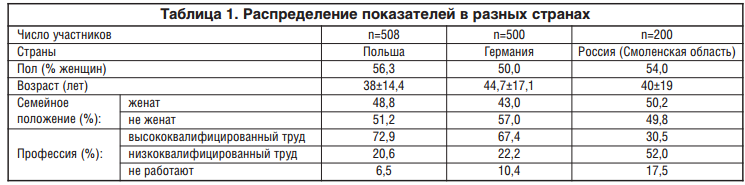
Таким образом, состав основных групп пациентов с дорсалгиями в Смоленской области и в двух европейских странах примерно сопоставим, за исключением показателей распределения по уровню организации труда — низко- и высококвалифицированный.
Стратегия лечения
При лечении пациентов с болями в спине необходимо руководствоваться стратегией комплексного подхода. Наряду с применением нестероидных противовоспалительных препаратов (НПВП), миорелаксантов, физиотерапии, мануальной терапии рекомендуют отказ от строгой мобилизации больных и переход к активации с помощью лечебной физкультуры. Строгий постельный режим не только не улучшает самочувствие больного, а даже в ряде случаев может способствовать переходу острого болевого синдрома в хронический. Миофасциальный синдром и компрессионная радикулопатия, как уже было упомянуто выше, составляют самую обширную группу причин болей в спине, и в частности в нижнем ее отделе. Эти патологии требуют активного врачебного вмешательства, чаще всего — назначения анальгетиков. Во многих зарубежных статьях рассматривается проблема применения опиоидных обезболивающих препаратов. В США до 40% пациентов с хронической болью в спине предпочитают использование опиоидных анальгетиков, а в Европе таких больных 25%. По подсчетам Кокрановской коллегии, в 2005 г количество летальных исходов от неправильного назначения опиоидных анальгетиков превзошло количество летальных исходов от применения инъекционных наркотиков на улицах США [2-5]. Наряду с этим ежедневно свыше 30 млн людей в мире принимают НПВП. Вопрос корректного применения НПВП стоит достаточно остро, т. к., по литературным данным, только около 9% пациентов применяют анальгетики, назначенные в лечебном учреждении, а 76% взрослых используют безрецептурные анальгетики. В США нерациональное использование НПВП ежегодно приводит к 70 тыс. госпитализаций и 7 тыс. смертельных случаев [11]. В связи с этим необходим рациональный подход к назначению как опиоидных анальгетиков, так и НПВП.
На фармацевтическом рынке в настоящее время группа НПВП представлена достаточно широким спектром лекарственных средств: ацетилсалициловая кислота, ацеклофенак, декскетопрофен, диклофенак, ибупрофен, кетопрофен, кеторолак, лорноксикам, мелоксикам, метамизол, напроксен, нимесулид (Найз), пироксикам, теноксикам, фенилбутазон, флурбипрофен, целекоксиб и эторикоксиб. Около 50% опрошенных провизоров и фармацевтов считают, что наиболее мощным противовоспалительным действием обладают нимесулид (Найз) и кетопрофен, почти 40% придерживаются мнения, что парацетамол также имеет высокую противовоспалительную активность, однако его особенностью является низкий анальгезирующий эффект [11]. Врачи многих специальностей считают, что НПВП — средства первой линии для лечения болей, которые носят ноцицептивный характер, т. е. обусловлены воспалением или механическим повреждением тканей.
Анальгезирующий эффект НПВП связан с блокированием фермента циклооксигеназы (ЦОГ) и подавлением гиперпродукции простагландинов. В отличие от парацетамола — популярного безрецептурного анальгетика, необходимая частота приема НПВП ниже, а в отличие от опиоидов НПВП доступнее, легче переносятся и реже вызывают привыкание.
Однако это не исключает наличия побочных действий. На первом месте по ожидаемости стоит НПВП-гастропатия, которая возникает из-за неселективного ингибирования ЦОГ-1 и ЦОГ-2 и, как следствие, ингибирования синтеза цитопротективных простагландинов слизистой оболочки верхних отделов желудочно-кишечного тракта. Риск развития такой патологии у лиц, регулярно принимающих неселективные ингибиторы ЦОГ (н-НПВП), возрастает по сравнению с популяцией более чем в 4 раза и составляет примерно 0,5-1 эпизод на 100 пациентов в год.
Нимесулид (Найз) обладает умеренной избирательностью в отношении ЦОГ-2 и лишь в небольшой степени влияет на «структурную» ЦОГ-1 слизистой желудка.
Этим можно объяснить его высокую противовоспалительную и анальгетическую активность в сочетании с низким риском развития осложнений со стороны желудочно-кишечного тракта.
Есть основания полагать, что нимесулид (Найз) имеет ряд положительных плейотропных эффектов. Снижение гиперпродукции основных провоспалительных цитокинов (интерлейкин-1, 2, 6, ФНО-α) активно подавляет действие ферментов поздних нейтрофилов — митохондриальных металлопротеиназ — 1, 4, 16 (ответственных за разрушение негидроксилированного коллагена, приводящего к переходу коллагена II в коллаген III). Найз обладает антигистаминным эффектом, а также инактивирует действие макрофагов и нейтрофилов за счет блокады фосфодиэстеразы-4 [10].
Нимесулид обладает высокой биодоступностью. После приема таблетированных форм значимая концентрация (не менее 25% от максимальной) достигается уже через 30 мин. Полный обезболивающий эффект развивается через 1-3 ч и длится не менее 7 ч, что значительно облегчает подбор оптимального режима дозирования [10].
Диагностика и лечение болей в нижней части спины в нашей стране являются актуальными вопросами как для неврологов, так и для терапевтов. Дорсопатии — проблема не только пожилых людей, а даже чаще — это проблема пациентов среднего возраста, т. е. трудоспособного, активного населения. У 25% пациентов, впервые обратившихся по поводу болей в спине, в последующем развивается хроническая дорсалгия, которая ведет к значительно более продолжительному снижению трудоспособности [14]. Для того чтобы острая, впервые возникшая боль в спине не трансформировалась в хроническую, необходима своевременная диагностика и патогенетическая терапия болей.
В наши дни во врачебной практике все большее распространение получают визуализирующие методы исследования. Однако при диагностике болей в нижней части спины нужно помнить о тщательном сборе анамнеза и жалоб, рутинных методах исследования и, прежде всего, об обычном неврологическом осмотре.
К сожалению, до сих пор не существует официально рекомендованных Министерством здравоохранения стандартов для диагностики и лечения болей в спине. Лечащий врач может опираться исключительно на свой опыт, опыт старших коллег и данные различного рода литературы.
На первом этапе необходимо исключить переломы позвонка, опухоли, инфекции и заболевания внутренних органов. «Красными флагами» для этих заболеваний являются:
- Недавняя травма позвоночника в анамнезе.
- Установленный онкологический процесс.
- Усиление болей ночью.
- Факторы риска спинальной инфекции.
- Лихорадка и необъяснимая потеря массы тела.
- Прогрессирующий неврологический дефицит.
- Нарушение походки.
- Тазовые нарушения.
- Возраст моложе 20 или старше 55 лет.
После исключения данных патологий необходимо провести дополнительные исследования:
- Магнитно-резонансная томография.
- Мультиспиральная компьютерная томография.
- Электронейромиографическое исследование.
- Лабораторные исследования.
При осмотре больного важно проверить наличие симптомов выпадения в соответствующих зонах, снижение рефлексов, выявить особый характер болей и поведение больного.
При миофасциальном болевом синдроме препаратами первой необходимости являются миорелаксанты, которые приводят к торможению спинальных мотонейронов, блокируют передачу болевых импульсов, а также тормозят выработку желудочного сока. Одним из таких препаратов является тизанидин (Сирдалуд), назначаемый по схеме с постепенным увеличением дозы. Одновременно с миорелаксантами миофасциальный болевой синдром требует назначения НПВП — кеторолак (Кеторол) 30 мг по схеме с дальнейшим переходом на нимесулид (Найз) перорально. Параллельно с лекарственной терапией используются нелекарственные методы лечения: ИРТ, ЛФК, массаж — по показаниям с учетом индивидуальных противопоказаний [9].
При острой дорсалгии необходимо назначение НПВП в первые 24-48 ч от начала заболевания (уровень доказательности А). При этом можно воспользоваться схемой, предложенной в методических рекомендациях «Боли в спине в практике врача»: кеторолак в/м 60-90 мг/сут в течение 2 сут, затем перейти на пероральное применение кеторолака 20-40 мг/сут в течение 3 сут и, наконец, на пероральный прием нимесулида (Найз) 200 мг/сут в течение 10 сут [9]. Такая схема зарекомендовала себя как эффективная и безопасная, предотвращающая переход заболевания в хроническую форму.
Лекарственное взаимодействие
Достаточно часто больным, получающим НПВП, назначаются и другие лекарственные препараты. В этом случае необходимо учитывать возможность их взаимодействия друг с другом. Известно, что нимесулид может потенцировать действие непрямых антикоагулянтов и пероральных гипогликемических средств. В то же время анальгезирующий эффект нимесулида потенцирует применение наркотических анальгетиков и седативных средств. Предлагаемая стратегия лечения применяется в неврологическом отделении СОКБ. По нашим данным ретроспективного исследования больных с болевым синдромом в области нижней части спины, нежелательных лекарственных взаимодействий не наблюдалось.
Заключение
Таким образом, очевидно, что вопрос диагностики и лечения болей в спине стоит остро для врачей разных специальностей. Дорсалгия — без преувеличения крупная проблема современного общества, которая ежегодно наносит экономический ущерб, сравнимый с бюджетом небольшого государства. Данную ситуацию усугубляет отсутствие четко разработанных стандартов ведения больных с болями в спине, поэтому вопросом первоочередной важности является привлечение неврологов и врачей других специальностей, которые сталкиваются с такими больными, к изучению данной проблемы. Высокотехнологичные методы исследования значительно облегчают и сокращают время постановки диагноза, упрощают дифференциальную диагностику болей в спине, что способствует назначению раннего этиологического и патогенетического лечения. Рациональная терапия оказывает положительный экономический эффект напрямую за счет уменьшения затрат на фармакологические препараты, а также косвенно, способствуя повышению качества жизни больных с дорсалгиями и тем самым уменьшая количество дней нетрудоспособности и случаев хронизации процесса.
Литература
- Hoy D. et al. The global burden of low back pain: estimates from the global burden of disease 2010 study//Ann. Rheumatic Diseases. 2014. Vol. 73, № 6. P. 968-974.
- Vos T. et al. Years lived with disability (YLDs) for 11600 sequelae of 289 diseases and injuries 1990-2010: a systematic analysis for the Global Burden of Disease Study 20010 // Lancet. 2012. Vol. 380, № 9859. P. 2163-2196.
- Juniper М. et al. The epidemiology, economic burden, and pharmacological treatment of chronic low back pain in France, Germany, Italy Spain and the UK: a literature-based review // Exp. Opin. Pharmacother. 2009. Vol. 10, № 16. P. 2581-2592.
- Wenig CM et al. Costs of back pain in Germany// Eur. J. Pain. 20009. Vol. 13, № 3. P. 280-286.
- Rentenversicherung, Deutsche, «RentenversicherunginZahlen», 2013, http://www.deutsche-ren-tenversicherung.de/cae/servlet/contentblob/238692/publicationFile/61815/01_rvJn_zahlen_2013.pdf.
- Хамцова Е.И., Ивашкина АА., Азаренко М.В. Особенности течения дорсалгий в зависимости от социального статуса пациентов // Вестник Смоленской медицинской академии. 2011. №3. C. 38-40.
- Хамцова Е.И. и др. Терапия при затяжных вертеброгенных синдромах// Врач. 2011. № 5. С. 66-69.
- Малахов И.С., Хамцова Е.И. Психологические аспекты болевых синдромов в практической неврологии //Актуальные проблемы современной неврологии: сборник трудов научно-практической конференции. Смоленск, 2005. С. 74-76.
- Нестерова А.И. и др. Боли в спине в практике врача: метод. рекомендации. М.: МЕДпресс-информ, 2014.
- Каратаев А.Е. Нимесулид: мифы и реальность // Справочник поликлинического врача. 2013. № 4. С. 56-61.
- Хайкин А.М. и др. Анализ представлений провизоров и фармацевтов о клинических эффектах и современной тактике применения нестероидных противовоспалительных средств // Вестник Смоленской медицинской академии. 2011. № 2.
- Хамцова Е.И. и др. Эффективность применения комплексных витаминных препаратов у больных с хронической дорсопатией // Вестник Смоленской медицинской академии. 2011. №2. С. 76-78.
- Голубева В.Л. и др. Избранные лекции по неврологии. М.: МЕДпресс-информ, 2012. С.179-192.
14. Левин Я.И., Демина Е.Н., Добровольская Л.С. Венлафаксин (велафакс) в терапии хронических болей в спине // Врач. 2007. № 10. С. 62-66.









Комментировать