Факторы, способствующие возникновению воспалительных заболеваний мочевыделительной системы у беременных. Бессимптомная бактериурия. Пиелонефрит беременных. Клиническая картина и диагностика.
Т.Н. Демина
Среди инфекционных заболеваний у беременных инфекции мочевой системы занимают значительное место. Они представлены: бессимптомной бактериурией, острым циститом и пиелонефритом. Бессимптомная бактериурия встречается у 4-7% беременных; у 1-2% — развивается острый цистит; пиелонефрит отмечается у 1-11% беременных и является одним из наиболее серьезных осложнений беременности. В последние годы частота данной патологии неизменно повышается.
При пиелонефрите в 40% случаев беременность осложняется преэклампсией, анемией и преждевременными родами.
Факторы, способствующие возникновению воспалительных заболеваний мочевыделительной системы у беременных
Инфицирование у беременных женщин чаще всего происходит восходящим путем — из уретры через мочевой пузырь, мочеточник и почечную лоханку. Кроме того, возможен гематогенный путь инфицирования. Лимфогенное инфицирование не доказано.
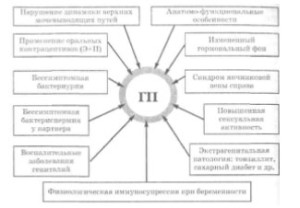
Развитию инфекционных заболеваний у беременных женщин способствуют: анатомофункциональные особенности женских мочеполовых органов и изменения уродинамики верхних мочевых путей (УВМП) при беременности.
Строение вместилищ для околопочечной жировой клетчатки у женщин иное, чем у мужчин, что облегчает опущение почек. У женщин более низкое, пологое, почти горизонтальное расположение мочевого пузыря, больше его физиологическая вместимость и есть особенности в строении мочеиспускательного канала (уретры). Женская уретра значительно короче и шире мужской (длина — от 3 до 5 см, ширина — около 1 см), в связи с чем у женщин чаще возникают острые и хронические воспалительные заболевания мочевого пузыря и вышележащих мочевых путей. Наружное отверстие уретры открывается в преддверии влагалища, где присутствует микробная флора. Это обстоятельство не исключает попадания бактерий из влагалища, особенно при воспалительных изменениях (цервицит, парауретрит, вагинит). Более частому инфицированию мочевого пузыря и развитию цистита, что является исключительно женским страданием, способствует турбулентность уродинамики в мочевом пузыре и уретре при мочеиспускании. Обратное давление, возникающее при переходе мочи из более широкой начальной части уретры в более узкую, конечную, приводит к возврату первых порций мочи в мочевой пузырь и тем самым к его инфицированию бактериальной флорой уретры. Далее процесс становится восходящим, в его развитии важную роль играет пузырно-мочеточниково-лоханочный рефлюкс (ПМЛР).
При беременности наблюдаются гипотония и расширение чашечно-лоханочной системы (ЧЛС) и мочеточников, что выявляется методами экскреторной урографии, радионуклидной ренографии, ультразвуковой диагностики. Указанные нарушения УВМП и функции почек при беременности и их роль в возникновении или обострении урологических заболеваний почек известны давно. Одни авторы придают основную роль гормональным, другие — механическим факторам.
Исходя из особенностей эмбрионального происхождения мочеполового тракта, можно предположить, что гормональные изменения, происходящие во время беременности, способствуют физиологической релаксации матки и патологической — отделов мочевыделительной системы.
В эксперименте и при клинических исследованиях установлено, что эстрогены вызывают гипертоническое и гиперкинетическое состояние мочевых путей, а прогестерон приводит к их гипотонии и гипокинезии. А.И. Емельянова и соавт. утверждают, что нарушение УВМП при беременности зависит от изменений содержания и соотношения гормонов: при резко выраженной гипотонии отмечены существенные отклонения от средних величин концентрации гормонов (чаще снижено содержание прогестерона). В крови женщин с ПБ уровень эстрогенов, прогестерона и кортизола значительно превышал таковой в соответствующие сроки у здоровых беременных.
По мнению Ю.А. Пытеля и И.И. Золотарева, расстройство УВМП возникает в результате нарушения гормонального баланса и воздействия соответствующих гормонов на рецепторы, расположенные в мочеточнике, что проявлялось гипокинезией, гипотонией и дискинезией ЧЛС и мочеточников. Авторы пришли к заключению, что так называемый первичный пиелонефрит, особенно у женщин, является по существу вторичным, и предлагают проводить коррекцию наблюдаемых при нем гормональных нарушений. По их мнению, подтверждением гормонального генеза дилатации мочеточников служит быстрое восстановление их тонуса после родов.
Результаты, полученные другими авторами, свидетельствуют о том, что введение гестагенов вне беременности не вызывает существенных изменений тонуса стенок мочеточника, а большие дозы эстрогенов, прогестерона и хорионического гонадотропина не приводят к изменениям мочеточника и ЧЛС при экскреторной урографии.
Исходя из гормональной теории нарушения УВМП, можно предположить, что у женщин, принимающих оральные контрацептивы, имеется дилатация мочевыводящих путей, но D.I. Marchant не обнаружил изменений ЧЛС и мочеточников у 44 женщин, принимавших в течение 6-12 месяцев гормональные препараты.
Длительное употребление препаратов, подавляющих овуляцию, считается предрасполагающим к патологии, если при этом рН влагалищного секрета изменяется до 5,5-7,0. Биологическая защита от инфекций при таких показателях рН снижена. Candida albicans, кишечная палочка, протей и фекальный стрептококк в такой среде растут лучше. После длительного приема комбинаций эстрогенов и гестагенов наблюдаются тяжелые инфекции мочевых путей и расширение мочеточников. Исследования Е.М. Harle и соавт. показали, что эстрогены, по-видимому, способствуют росту патогенных для мочевых органов бактерий (прежде всего кишечной палочки в почках) и при отсутствии пиелонефрита. Возможно, это связано со снижением функции лимфоцитов. Другие авторы получили данные о том, что прогестерон и эстрогены способствуют развитию пиелонефрита у крыс только при уже имеющейся инфекции.
Согласно гормональной теории патогенеза ПБ, нельзя объяснить его более частую локализацию справа, развитие преимущественно во II и III триместрах беременности, расширение мочеточников только выше безымянной линии таза.
В опытах на животных показано, что под воздействием прогестерона и эстрадиола дипропионата происходят изменения в мочеточнике на всем его протяжении и одинаковые справа и слева, что не позволяет объяснить наблюдаемые у беременных значительные изменения мочеточника выше тазового кольца справа больше, чем слева, только гормональным влиянием. Следовательно, гормональным факторам принадлежит второстепенная, фоновая роль в развитии этих изменений или они могут иметь самостоятельное значение только в малые сроки беременности, когда влияние механических факторов исключается. Можно также предположить, что гормональные изменения при беременности благоприятствуют развитию инфекционного процесса в мочевыводящих путях; дилатация мочеточников и ЧЛС является следствием инфекции. Это положение подтверждает сообщение F.I. Spiro и соавт. о том, что расширение мочеточников у небеременных в большинстве случаев является следствием инфекции.
Многие авторы считают, что основную роль в возникновении клинически выраженных нарушений УВМП у беременных играет механический фактор, связанный с топографическими взаимоотношениями между передней брюшной стенкой, тазовым кольцом, беременной маткой и мочеточниками. Гидронефроз развивается только у человека и обезьян, что связано с их прямохождением: у четвероногих животных при беременности гидронефроз не возникает, так как матка не сдавливает мочеточники. По-видимому, этим можно объяснить то, что при экскреторной урографии у беременных крыс и крольчих не обнаруживают существенного расширения мочеточников по сравнению с небеременными животными.
Результаты функциональных исследований почек и верхних мочевых путей у беременных существенно зависят от положения тела: в положении на спине получены наихудшие показатели; в коленно-локтевом положении расширение верхних мочевых путей исчезает.
В пользу механической теории возникновения ПБ говорят также данные о том, что дилатация верхних отделов мочевыделительного тракта у здоровых женщин при беременности до 20 недель наблюдается редко. При прогрессировании беременности расширение лоханок и мочеточников происходит относительно быстро, а затем стабильно сохраняется до 40 недель беременности, что можно объяснить выходом беременной матки из полости малого таза и ее давлением на мочеточники выше уровня тазового кольца.
К факторам, способствующим механическому давлению беременной матки на мочеточники, относятся многоводие, многоплодие, узкий таз, крупный плод и др. Частота расширения почечных лоханок прямо зависит от массы тела детей при рождении, составляя 45,7% при массе тела более 3500 г; 58,6% — при массе до 4000 г; 75% — при массе 4000 г. Локализация плаценты не влияет на частоту расширения ЧЛС.
К другим не менее важным причинам, предрасполагающим к нарушениям УВМП, относятся врожденные пороки развития почек и мочевых путей (6-18%); камни почек и мочеточников (6,1%); пузырно-мочеточниковый рефлюкс при цистите и цистоцеле; нефроптоз; особенности структуры органов мочеполового тракта, что часто впервые проявляется во время беременности.
Все перечисленные факторы способствуют усиленной компрессии мочеточников беременной маткой, создают условия к расстройству
уродинамики в виде дискинезии верхних мочевых путей, крайней степенью которой является ПМЛР.
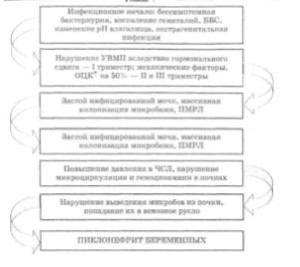
Во время беременности чаще поражается правая почка. Острый правосторонний ПБ встречается в 65,2%, левосторонний — в 21,9%, двусторонний — в 12,9% случаев. Расширение правого мочеточника и лоханки у здоровых беременных обнаруживается в 76% наблюдений, левого — в 36%. Более частое правостороннее поражение почки и отделов ЧЛС при беременности объясняется двумя причинами: во-первых, положением беременной матки (ее отклонение вправо и поворот вокруг продольной оси); во-вторых, так называемым синдромом яичниковой вены — пересечением правой яичниковой вены, впадающей в нижнюю полую вену, с правым мочеточником на уровне безымянной линии, в то время как левая яичниковая вена, впадающая в почечную, идет параллельно левому мочеточнику. Поскольку яичниковая вена и мочеточник проходят в одном соединительнотканном влагалище, при расширении сосуда во время беременности мочеточник сдавливается. Степень сдавления зависит от расположения вен вокруг мочеточника. По мере увеличения матки увеличивается и яичниковое сплетение. Кроме того, матка сдавливает глубокие вены таза, с чем связано значительное наполнение яичниковых сосудов. Отмечают также, что синдром яичниковой вены связан с более частой локализацией плаценты в правом трубном углу матки.
Известна роль мужа (партнера) в инфицировании бессимптомной бактериоспермией (ББС) мочевыводящих путей женщины. У половых партнеров, страдающих инфекцией мочеполовых путей, из спермы высеивают Escherichia coli (14%), Streptococcus faecalis (38%), Str. albus (38%), Staphylococcus epidermidis (10%), стрептококки (18%), протей (5%), анаэробы (5%). Этим объясняют так называемые утренние «циститы субботы или воскресенья», возникающие у женщин после полового сношения с недельным интервалом (оптимальный срок с точки зрения инкубации) с мужчиной, страдающим ББС. Лечение мужчины, а также использование презерватива уменьшают число рецидивов инфекций мочеполовых путей у женщины.
Важным источником инфицирования мочевого тракта являются воспалительные изменения в женских половых органах и окружающей тазовой клетчатке, где бактерии могут длительно находиться в «дремлющем» состоянии. При этом у 87% больных с ПБ возбудитель попадает в мочевой пузырь и впоследствии в почки. Восходящее распространение микроорганизмов при вагините во время беременности происходит особенно часто: среди 114 беременных с вагинитом у 66,7% в моче обнаружены те же микроорганизмы, что и во влагалищном секрете; среди 730 больных сальпингитом, эндометритом или параметритом воспалительные изменения почек и мочевых путей обнаружены у 13,2% . Е. Klempner у 40% больных сальпингитом или параметритом наблюдал инфекцию мочевых путей и нарушение опорожнения мочеточников.
Немаловажно состояние клеточного и гуморального иммунитета во время беременности. В норме беременность протекает на фоне заметной иммунодепрессии. А.И. Емельянова и соавт. установили достоверное снижение IgG в сыворотке крови при 21-22 неделях беременности, что, по их мнению, в сочетании с гормональной дискоординацией и нарушением уродинамики способствует более частому возникновению пиелонефрита именно в эти сроки. По данным Л.Е. Тумановой и соавт. (2002), показатели клеточного иммунитета у здоровых беременных в III триместре снижены по сравнению с соответствующими показателями (реакция спонтанного розеткообразования, бласттрансформации лимфоцитов) здоровых небеременных женщин. Это может, ио мнению автора, способствовать рецидивированию и обострению ПБ. Перенесенные ранее или существующие во время беременности инфекционные или экстрагенитальные заболевания также способствуют снижению иммунитета.
ПБ во многих случаях является обострением предшествующего пиелонефрита. А по мнению О.Л. Тиктинского, пиелонефрит, начавшись в детском возрасте, часто принимает латентную форму, тянется годами и десятилетиями и обостряется в период полового созревания, в начале половой жизни, при беременности и после родов. Существует даже мнение, что острый ПБ всегда является обострением ранее латентно протекавшего пиелонефрита. Так, W. Schreiber сообщает, что 69% женщин с острым ПБ имеют в анамнезе заболевания мочевых путей. Н. Kremling установил, что среди 212 женщин с ПБ 92,5% ранее лечились по поводу инфекции мочевых путей; у части этих женщин воспаление впервые возникло в детском возрасте.
Итак, обобщая и анализируя все приведенные выше данные, логическую цепочку патогенеза восходящего ПБ можно представить следующим образом. Инфекционное начало имеется в мочевых путях до беременности (в виде ББ), или инфекционный агент проникает в них восходящим путем в связи с анатомофункциональными особенностями мочеполовых органов, при наличии воспалительных заболеваний (цервицит, вульвовагинит, парауретрит, кольпит и т. д.), несоблюдении правил личной гигиены, ББС у мужа, при катетеризации, изменении рН влагалищного секрета, значительной половой активности. Возникающее нарушение УВМП, причиной которого являются в I триместре гормональные, а во II и III триместрах — механические факторы (сдавление мочеточников беременной маткой, синдром яичниковой вены, камни, стриктуры, врожденные пороки развития мочевыводящих путей и т. д.), приводит к застою инфицированной мочи, что способствует более массивной колонизации бактерий и дискинезии верхних мочевых путей, крайней степенью которых становится ПМЛР. Повышение внутрилоханочного и внутричашечного давления ведет к ухудшению микроциркуляции и гемодинамики в почке, клинически это подтверждается снижением температуры почек, что необходимо для большинства бактерий, особенно условно-патогенных. В дальнейшем происходит сдавление тонкостенных вен почечного синуса, что нарушает выведение из почки микроорганизмов, попавших в нее с артериальной кровью, или разрыв форникальных зон чашек с прямым попаданием возбудителя из лоханки в венозное русло. Из большого количества факторов, способствующих развитию ПБ, практическому врачу надо сконцентрировать внимание на бессимптомной бактериоурии (ББ), нарушении УВМП, патологической микрофлоре влагалища.
Бессимптомная бактериурия
Бессимптомная бактериурия встречается у 47% беременных и не сопровождается ни локальными явлениями (дизурия, увеличение частоты мочеиспускания), ни общей симптоматикой (лихорадка). У 1-2% беременных развивается острый цистит, который проявляется болью в надлобковой области, учащенным и болезненным мочеиспусканием. В 25-30% случаев не леченная инфекция мочевых путей у беременных осложняется пиелонефритом.
При ББ определяется 100 000 (105 КОЕ/мл) и более бактериальных тел уропатогенного вида в 1 мл средней порции мочи, по меньшей мере в 2-х последовательных пробах при полном опорожнении мочевого пузыря или в одной пробе, взятой катетером.
ББ в известной степени зависит от социального происхождения женщины, что, по всей видимости, связано с несоблюдением правил личной гигиены. Это подтверждается массивным инфицированием мочевого тракта при беременности микроорганизмами толстой кишки (кишечная палочка является наиболее частым ассоциантом при инфицировании органов мочевого тракта); в 85-92% случаев возбудителями как гестационного, так и хронического ПБ являются микроорганизмы почечного происхождения. Бактериурию часто отмечают у женщин черной расы, у беременных с расширением ЧЛС, при наличии серповидных эритроцитов, недостаточности сфинктера мочевого пузыря. Среди 154 беременных, страдающих недержанием мочи, бактериурия была обнаружена у 25,3%, а в контрольной группе (196 беременных) — только у 4,6%. Бактериурия и пиелонефрит при недостаточности сфинктера мочевого пузыря наблюдаются тем чаще, чем длительнее недержание мочи.
Одни авторы утверждают, что не всегда можно решить, является ли впервые обнаруженная во время беременности ББ действительно приобретенной в этот период или она представляет собой проявление хронического пиелонефрита. Другие высказываются за то, что беременность сама по себе не предрасполагает к возникновению бактериурии. Так, только 1,5% беременных с исходно отрицательным посевом мочи приобретают это заболевание во время беременности, а у большинства оно отмечается и до беременности.
На частоту ББ, несомненно, влияет половая активность. Бактериурия наблюдается у 1-2% незамужних, в замужестве ее частота увеличивается, достигая 7%.
Приблизительно у половины больных с ББ она имеет почечную природу, а у остальных исходит из мочевого пузыря, но с практической точки зрения определение источника ББ имеет малое значение.
Одноразовая катетеризация мочевого пузыря приводит к развитию бактериурии у 1% небеременных и 20% беременных женщин. Если катетер находится в мочевом пузыре в течение 48 часов, то бактериурия наблюдается у 71% больных; если его вводят на 4 дня, то инфицирование часто достигает 100%. Патогенные организмы могут попадать в мочевой пузырь как через просвет катетера, так и между стенкой катетера и слизистой оболочкой уретры. У 25-40% беременных с нелеченной бактериурией и только у 1,1% женщин, прошедших курс лечения, развивается пиелонефрит, поэтому все беременные должны пройти скрининговое обследование на ББ во время первого посещения врача. Тем, у кого посев мочи дал положительные результаты, необходимо назначить лечение и последующие культуральные исследования мочи при диспансерном наблюдении. Разовая доза антибиотиков (ампициллин, аугментин, цефалексин, амоксациллин, флемоксин, фосфамицина брометамол) достаточно эффективно купирует бактериурию у 2/3 больных, у 12% женщин отмечаются рецидивы. Независимо от схемы или продолжительности лечения (однократное применение антибиотика, короткий, 3-5 дней, или длительный, 10-24 дней, курс) приблизительно у 1/3 больных во время беременности возникает рецидив или повторное инфицирование. У таких женщин необходимо производить повторные контрольные посевы мочи на протяжении всей беременности.
Пиелонефрит беременных
Пиелонефрит — самое частое и опасное заболевание почек у беременных. Пиелонефрит представляет собой воспалительный процесс в почке с преимущественным ее поражением интерстециальной ткани, обусловленный неспецифической бактериальной инфекцией, с вовлечением в этот процесс лоханок и чашечек. Воспалительный процесс может наблюдаться во время беременности, в родах и после родов, т. е. на протяжении всего гестационного периода. В связи с этим выделено понятие «гестационный пиелонефрит».
Гестационный пиелонефрит (ГП) — это не особая нозологическая форма, он лишь совпадает по времени с гестационным периодом. Возникновение и развитие гестационного пиелонефрита обусловлено наличием ряда факторов (рис. 7.1), среди которых ведущими являются: нарушение уродинамики верхних мочевыводящих путей и наличие инфекционного очага в организме.
Возбудителями гестационного пиелонефрита в основном (65%) являются микроорганизмы группы энтеробактерий (кишечная палочка, клебсиелла, протей) и энтерококк (23%). У беременных в посевах мочи чаще отмечается рост кишечной палочки, тогда как у родильниц возбудителем пиелонефрита является, как правило, энтерококк. Реже встречаются стафилококк, синегнойная палочка и др. Следует отметить, что более чем в половине случаев (56%) преобладает смешанная флора.
В отделяемом из цервикального канала у родильниц с гестационным пиелонефритом в 20% случаев обнаруживаются хламидии, в 34% — гарднереллы, в 46% — грибы рода Candida.
Пути проникновения инфекции в почку различны: гематогенный, уриногенный и др. (рис. 7.2). Инфицирование происходит в основном гематогенным путем. Возможность проникновения возбудителей инфекции в почку по лимфатическим путям маловероятна, такк как движение лимфы при отсутствии воспалительного процесса в почках имеет направление от поочек, а не наоборот. Ретроградный ток лимфы воозникает только при лимфадените. Уриногенный, восходящий путь проникновения инфекции в поччку реализуется при наличии пузырно-мочеточникковых рефлюксов и особенно — пиелоренальныхх рефлюксов.
Основные черты морфологических изменений в почках, характерные для пиелонефрита, выражаются в наличии полиморфности и очаговости. Воспалительные изменения в почке, будучи вначале очаговым процессом, с каждой новой атакой приобретают диффузный характер. Поражение воспалительным процессом межуточной ткани почек влечет за собой нарушение межклеточного обмена веществ. Как и всякое воспаление, пиелонефрит носит вначале серозный, а затем приобретает гнойный характер. При серозном воспалении наблюдается отек межуточной ткани и сдавление почечных канальцев. Острый гнойный пиелонефрит проявляется в виде гнойничкового (апостематозного) нефрита, солитарного абсцесса и карбункула почки. По окончании воспалительного процесса в почке отсутствует истинное восстановление межуточной ткани, и на месте воспалительных очагов в интерстиции разрастается рубцовая ткань.
Клиника
Клинически гестационнный пиелонефрит протекает в острой или хрронической форме. При обострении хроническоггоо пиелонефрита заболевание следует рассматриивать как острое воспаление.
Острому пиелонефритту беременных и родильниц присущи черты тяжеелого общего инфекционного заболевания с выыраженной интоксикацией организма и наличием характерных локальных симптомов; последние менее выражены у родильниц, чем у беременнных. В начале заболевания преобладают общиие симптомы тяжелого инфекционного процессса. Местные проявления могут полностью отсутсствовать или быть слабо выраженными.
В первые дни болезнни при гнойном пиелонефрите нередко наблюдааются потрясающие ознобы, сопровождающиеся высокой температурой, головной болью, ломотойй во всем теле, тошнотой, временами рвотой, с посследующим обильным потоотделением и снижениием температуры, иногда до нормальных цифр. Дыхание и пульс учащены, язык сухой. В промежутках между ознобами больные обычно вялые, адинамичные.
В процессе развития заболевания к общим симптомам постепенно присоединяются локальные: боли в поясничной области, соответствующей стороне поражения, с иррадиацией в верхнюю часть живота, паховую область, большие половые губы, бедро. Иногда боль определяется по ходу мочеточника. Усиление болей заставляет думать о переходе воспалительного процесса на капсулу почки или околопочечную клетчатку. Возникающее у больных через определенные промежутки времени гектическое повышение температуры тела можно связать с развитием в почке множественных гнойных очагов.
Спустя несколько дней от начала заболевания боли обычно локализуются в области пораженной почки. По ночам отмечается усиление болей, особенно в положении больной на спине или на стороне, противоположной больной почке. Нередко боли появляются или усиливаются при глубоком вдохе, кашле.
При бимануальной пальпации на пораженной стороне отмечаются болезненность и напряжение мышц живота. Наблюдается болезненность при пальпации в определенных точках: сзади на уровне перекреста нижнего края XII ребра с длинными поясничными мышцами и спереди соответственно верхней «мочеточниковой» точке, которая расположена на три поперечных пальца слева и справа от пупка. У некоторых больных имеются явления сколиоза в сторону пораженной почки. Симптом Пастернацкого не всегда бывает положительным.
Серозный пиелонефрит протекает при субфебрильной или даже нормальной температуре, без ознобов, симптомов интоксикации и часто без болей в пояснице. Распознается он преимущественно по лабораторным признакам.
Хронический пиелонефрит во время гестационного процесса — явление весьма частое. Ему присущи тупые боли в поясничной области, усиливающиеся при движении и физической нагрузке, головная боль, быстрая утомляемость, общая слабость. Однако часто женщины никаких жалоб не предъявляют. Симптом Пастернацкого может быть положительным. У 16% женщин отмечается гипохромная анемия. В анализах мочи определяются умеренная протеинурия (менее 1 г/л), лейкоцитурия, микрогематурия, которая возможна и при отсутствии камней в почках и мочеточниках. Анализы мочи нужно делать несколько дней подряд, однократное исследование редко дает указание на пиелонефрит.
Самыми частыми признаками хронического пиелонефрита являются: лейкоцитурия, боли в поясничной области, высокая степень бактериурии, протеинурия, анемия, характерные признаки, выявляемые при экскреторной урографии; реже встречаются функциональные нарушения, которые обнаруживаются при хромоцистоскопии.
Клиническая картина гестационного пиелонефрита в различные периоды беременности имеет типичные особенности. Они обусловлены степенью нарушения пассажа мочи из верхних мочевыводящих путей. Если в I триместре беременности могут наблюдаться выраженные боли в поясничной области с иррадиацией в нижние отделы живота и наружные половые органы (при этом боли по своему характеру напоминают почечную колику), то во II и III триместрах боли обычно неинтенсивные.
Особенности клинического течения гестационного пиелонефрита:
- длительная бессимптомная бактериурия;
- признаки эндогенной интоксикации без температуры и сдвига в крови (слабость, утомляемость, головокружение, тахикардия и др.);
- раннее начало развития анемии без эффекта от лечения препаратами железа;
- длительное рецидивирующее течение с быстрым переходом в тяжелое течение, вплоть до шока;
- акушерские осложнения: угроза прерывания беременности и неэффективность токолитиков, хроническая гипоксия плода, ФПН, внутриутробное инфицирование плода, преждевременные роды, кровотечения, эндометриты после родов.
Диагностика
Из клинико-лабораторных исследований основными для диагностики и уточнения клиникоанатомической формы острого пиелонефрита являются клинический, биохимический, бактериологический анализы крови и мочи.
Для пиелонефрита характерны:
— изогипостенурия и никтурия;
— патогномоничные изменения в формуле крови: сдвиг влево вплоть до миелоцитов и юных форм, лейкоцитоз, анэозинофилия, лимфопения в сочетании с выраженной анемией (ниже 90 г/л);
— гиперазотемия, особенно гиперкреатининемия.
У больных с гнойно-деструктивными формами пиелонефрита, особенно с его торпидным течением, на фоне малоэффективной консервативной терапии развивается картина токсического гепатита: желтушность склер и кожных покровов, увеличение печени, гипербилирубинемия, повышение активности аланиновой и аспарагиновой трансаминаз.
Патологические изменения в осадке мочи (лейкоциты, эритроциты, цилиндры) наблюдаются далеко не у всех беременных с острым пиелонефритом. Более информативны и достоверны клиническое и бактериологические исследование мочи, полученной при катетеризации мочеточника, при этом тотальная лейкоцитурия выявляется у 70-80% беременных с острым пиелонефритом.
Из современных методов ведущая роль в диагностике пиелонефрита беременных принадлежит ультразвуковому исследованию почек. УЗИ не только дает представление о ретенционных изменениях чашечно-лоханочной системы почки, но и обнаруживает очаговые (карбункул, абсцесс) изменения ее паренхимы, воспалительную реакцию паранефральной клетчатки. Экскреторная урография применяется только в экстремальных случаях, когда речь идет о жизни беременной (двустороннее поражение, неясное анатомофункциональное состояние противоположной почки и т. д.).
Лечение
Основой лечения острого пиелонефрита и бессимптомной бактериурии является применение антибактериальных препаратов. Пенициллины представляют наиболее безопасную и широко используемую группу антибактериальных препаратов во время беременности. К ним относят: аугментин (1,2 г х 1 раз в день), оксациллин (3-4 г в сутки) или ампициллин (0,5 г х 4 раза в сутки), флемоксин (1,5 г в сутки), флемоклав (0,5 г х 2 раза в день), фосфамицина брометамол (3,0 г однократно). Цефалоспорины I и II поколения (в первую очередь цефазолин, цефокситин, цефуроксин, цефметозол, цефалотин), а также цефалоспорины III поколения (цефтриаксон) рассматриваются как эффективные и достаточно безопасные антибактериальные средства у беременных. Например: (зиннат 250 мг х 2 раза в день), цепорин, цефалоридин, кефзол, клафоран (0,5-1,0 г 3-4 раза в сутки в/в или в/м). Лечение антибактериальными препаратами проводится в течение 8-10 дней. Аминогликозиды (канамицин, гентамицин) вызывают нефро- и ототоксический эффект, поэтому их следует назначать лишь в исключительных случаях при сохранной функциональной способности почек и отсутствии заболеваний органа слуха. Стрептомицин, левомицетин, тетрациклин беременным противопоказаны.
При выявлении хламидийной инфекции в осадке мочи назначают эритромицин — по 500 мг 4 раза в день в течение 7 дней; ровамицин — 3 млн ед. 2 раза в сутки в течение 10 дней. Местно: инстиляция раствором цитеала в разведении 1:10 с экспозицией 2, № 10.
При микоплазменной инфекции: эритромицин — по 500 мг 4 раза в день в течение 7 дней; ровамицин — 3 млн ед. 2 раза в день № 8-10. Указанные антибиотики применяются после 12 недельного срока беременности. Целесообразно одновременное проведение витаминотерапии, применение иммуноглобулинов, адаптагенов и других общестимулирующих препаратов, местное лечение — то же, что и при хламидиозе.
Со II триместра применяют антибактериальные препараты — 5-НОК (2 таблетки х 4 раза — 4 дня, затем 1 таблетка х 4 раза — 10 дней), невиграмон (2 капсулы х 4 раза — 4 дня, затем 1 капсула х 4 раза — 10 дней), аугментин — 1,2 г 1 раз в день на протяжении 7-10 дней, зиннат — 250 мг 2 раза в день на протяжении 8-10 дней, монурал — 3,0 г однократно в день на протяжении 3-х дней.
В послеродовом периоде лечение основывается на тех же принципах, что и во ІІ-ІІІ триместрах, но необходимо помнить, что гентамицин, канамицин, линкомицин, эритромицин долго сохраняются в молоке, поэтому их назначать не рекомендуется. Родильницам можно назначать аугментин, зиннат (зинацеф), флемоксин, флемоклав в тех же дозах, что и при беременности.
В комплексное лечение включается десенсибилизирующая терапия: супрастин, димедрол, дипразин. Диета с ограничением острой пищи.
В случаях неуспешности консервативной терапии показана операция — нефростомия, декапсуляция почки, нефрэктомия.
Тактика ведения беременности. Своевременно и правильно леченный пиелонефрит не представляет серьезной опасности для развития беременности и плода. Несмотря на это, больные пиелонефритом должны быть отнесены к группе высокого риска по возникновению осложнений в периоде гестации: анемия, преэклампсия, острая почечная и хроническая почечная недостаточность, гипоксия плода, риск внутриутробного инфицирования плода.
М.М. Шехтман (1987), В.Н. Серов и соавт. (1989) выделяют 3 степени риска. К I степени риска относятся больные с неосложненным пиелонефритом, возникшим во время беременности; ко 11 степени риска — больные хроническим пиелонефритом, существовавшим до беременности; к III степени риска — больные с гипертензией или азотемией, пиелонефритом единственной почки. Больным с I и II степенями риска разрешается беременность. Они должны находиться на диспансерном учете. При III степени риска беременность противопоказана. Больные с I степенью риска могут получать помощь и рожать в родовспомогательных учреждениях II уровня аккредитации; со II степенью риска — обязательно должны быть переведены в больницы III уровня аккредитации.
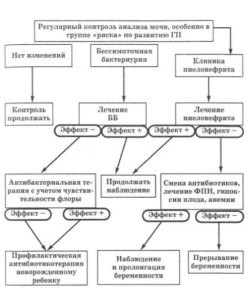
Беременные, больные пиелонефритом, должны быть госпитализированы при каждом обострении заболевания, при появлении признаков преэклампсии или ухудшении состояния плода (гипоксия, гипотрофия). В последние годы для лечения тяжелых пиелонефритов беременных успешно применяют эфферентные методы лечения (плазмаферез, АУФОК, озонотерапию). Алгоритм ведения пациенток с ГП представлен на рисунке 7.3.
Родоразрешение. При пиелонефрите рекомендуется родоразрешение через естественные родовые пути. В родах следует назначать спазмолитики, анальгетики, проводить профилактику асфиксии плода. Родоразрешение кесаревым сечением производится только по строгим акушерским показаниям.
Рис. 7.3. Алгоритм ведения пациенток с гестационным пииелонефритом (ГП)
Эти новорожденные составляют группу риска развития гнойно-септических заболеваний. Им назначается антибактериальная и инфузионная терапия. При необходимости дети должны быть переведены в специализированный педиатрический стационар.
Особенности ведения послеродового периода у родильниц с ГП
- Следует помнить, что у многих женщин с бессимптомной бактериурией во время беременности дебют пиелонефрита может происходить в послеродовом периоде. Поэтому данная группа родильниц должна находиться под тщательным наблюдением терапевта с обязательным контролем общего анализа мочи и анализа мочи по Нечипоренко.
- Лечение пиелонефрита в послеродовом периоде должно проводиться с учетом лактации. Поэтому антибиотиками выбора в данном случае следует считать цефалоспорины и полусинтетические пенициллины (в первую очередь — амоксициллин, флемоксин солютаб, флемоклав, зиннат (зинацеф)).
- Обязательными в лечении послеродовых пиелонефритов являютсся: соответствующая диета, дезинтоксикационнаяя терапия, профилактика атонии мочевыводящих ппутей с помощью витаминов группы В.
- Включение плазмаффереза в комплексную терапию послеродовых пиеелонефритов (особенно у женщин с аллергией к вышеперечисленным группам антибиотиков) позвооляет эффективно и быстро достичь клинического результата и нормализовать показатели гомеостааза.
- К факторам, предррасполагающим к возникновению пиелонефрита у беременных относятся следующие: изменение ггормонального и иммунного статуса, вызванного наличием беременности, анатомо-функциональныее особенности мочевыводящих путей у женщин, наличие воспалительных заболеваний половых пуутей (цервицит, вульвовагинит, кольпит, парауреттрит и др.), наличие половой активности во время беременности и др.
Выводы
- К факторам, предррасполагающим к возникновению пиелонефрита у беременных относятся следующие: изменение ггормонального и иммунного статуса, вызванного наличием беременности, анатомо-функциональныее особенности мочевыводящих путей у женщин, наличие воспалительных заболеваний половых пуутей (цервицит, вульвовагинит, кольпит, парауреттрит и др.), наличие половой активности во время беременности и др.
- Бессимптомная бакктериурия является высоким риском развития воссходящей инфекции мочевыделительной системыы (острый цистит, пиелонефрит); независимо от кконцентрации КОЕ в моче беременным женщинам проводится антибактериальная терапия до получения результатов посева мочи. Катетеризация мочевого пузыря приводит к распространению инфицирования и ухудшению воспалительного процесса.
- Гестационный пиелонефрит сопровождается поражением интерстициальной ткани, лоханок и чашечек почек, возбудителем которого могут быть как условно-патогенная флора, так и ЗППП, в том числе ВПГ и ЦМВ. Во время беременности протекает без манифестных проявлений и маскируется под соматическую патологию (анемия, вегетососудистая дистония и др.) и акушерские осложнения (угроза прерывания беременности, хроническая гипоксия плода, плацентарная недостаточность, внутриутробное инфицирование плода, тяжелые формы преэклампсии и др.).
- При заболевании мочевыделительной системы беременность может ухудшить течение основного заболевания вплоть до декомпенсированного состояния, в результате чего ставится вопрос о досрочном прерывании беременности по медицинским показаниям, что решается комиссией в составе нефролога (уролога) и акушерагинеколога.
Литература
- Багній Н.І. Комплексний метод профілактики гнійно-запальних ускладнень у породіль гестаційними пієлонефритами // Педіатрія, акушерство та гінекологія. — 1998. — № 1. — С. 89-92.
- Медведь В.И., Быкова Л.М., Данылкив О.Е., Шкабаровская Е.Н. Патогенетическое обоснование и эффективность усовершенствованной терапии пиелонефрита у беременных с сахарным диабетом // Репродуктивное здоровье женщины. — 2003. — № 2 (14). — С. 35-38.
- Вдовиченко Ю.П., Шкоба Л.С. Перспективы применения Канефрона Н в акушерской практике // Здоровье женщины. — 2001. — № 4. — С. 46.
- Вдовиченко Ю.П., Шкоба Л.С. Применение канефрона при интраамниальном инфицировании // Здоровье женщины. — 2002. — № 1 (9). — С. 10-12.
- Возіанов О.Ф., Пасєчніков СП.,Сайданова Н.О. та ін. Оптимізація тактики ведення хворих на гострий пієлонефрит // Урологія. — 1998. — № 4. — С. 4-8.
- Вороній А.В., Туманова Л.Е. Екстрагенітальна патологія, аномалії розвитку жіночих статевих органів і вагітності // Акушерство: Підручник для лікарів-інтернів / За ред. В.І. Грищенка. — Харків: Основа, 1996. — С 264-305.
- Грищенко О.В., Щербакова В.Ю. Гестационный пиелонефрит. // Междунар. мед. журнал. — 1998. — Т. 4, № 2. — С 77-81.
- Друца І.О., Міцкан П.Ю., Бушансъкий В.В., Фортуна І.О., Савченко Ю.Б. Клініко-ехографічні та допплерографічні зміни стану нирок у вагітних жінок з гестаційним пієлонефритом, які перенесли патологічну крововтрату під час пологів / Збірник наукових праць Асоціації акушерів-гінекологів України. — К.: ТМК, 1999. — С 5254.
- Дудка Г.Ю. Заболевание почек и беременность // Вісник Асоціації акушерівгінекологів України. — 1999. — № 2. — С. 87-95.
- Никольская И.Г., Тареева Т.Г., Микаэлян А.В., Мазурская Н.М., Ефимочкина В.И. Пиелонефрит и беременность. Профилактика, принципы диспансерного наблюдения, лечение, родоразрешение.
- Давидова ІА. Сучасні аспекти патогенетичної ролі мікробіологічних факторів у розвитку ускладнень у вагітних з пієлонефритом // Одеський мед. журнал. — 2003. — № 3 (76). — С. 8587.
- Комплексная профилактика послеродовых гнойно-септических заболеваний у женщин с гестационным пиелонефритом / А.П. Ломыкин, B.C. Артамонов, С.Я. Сольский, Г.Ч. Ворона // Ліки України. — 2002. — № 4 (57). — С. 2-4.
- Основы репродуктивной медицины: Практическое руководство / Под ред. проф. В.К. Чайка. — Донецк: ООО «Атьматео», 2001. — 608 с.
- Павлова Л.П., Сайдакова Н.О., Стпарцева Л.М. Основні показники урологічної допомоги в Україні за рік (відомче видання). — К., 2002.
- Пасєчніків СП., Руденко А.В., Мітченко М.В. Роль мікоплазм в етіології первинного гострого пієлонефриту / Матеріали конференції «Первинний пієлонефрит. Інтерстиціальний нефрит. Дисметаболічні нефропатії». — К., 1995. — С 48-50.
- Пернаков С.Н., Князева Н.В., Галасу СИ., Митюков В А. Роль женской консультации при наблюдении беременных с пиелонефритом / Збірник наукових праць. Асоціації Воронин К.В., БерезницкаяАТ. Особенности микробиоценозов толстого кишечника и половых путей у беременных с острым пиелонефритом // 36. наук, праць Асоціації акушерівгінекологів України. — К.: Інтермед, 2004. —С. 430433.









Комментировать