Анатомо-функціональні особливості лютеїнової фази менструального циклу у жінок з аутоімунним тиреоїдитом на фоні еутиреозу. Лютеінова фаза менструального циклу, тиреоїдит, еутиреоз
Н. Ю. Касянчук, Національна медична академія післядипломної освіти ім. П.Л. Шупика, Київ, К. Л. Аветисьян, Київський міський клінічний ендокринологічний центр, Л. М. Захарцева, Київська міська онкологічна лікарня
ВСТУП
Безплідність у шлюбі — одна з найбільш актуальних і вагомих проблем сучасної медицини, її частота коливається у межах 10–18% (Акимова И.К. и соавт., 2005), причому у структурі ендокринного фактора безплідності вагоме місце належить патології щитовидної залози (ЩЗ) (Bals-Pratsch M. et al., 1993; Бардин С., Вейн А.М., 1998; Барроу Дж.Н., 1998; Grassi G. et al., 2001). Згідно з даними літератури (Бардин С., Вейн А.М., 1998; Барроу Дж.Н., 1998; Lincoln S.R. et al., 1999; Grassi G. et al., 2001) серед різних варіантів тиреоїдної дисфункції у жінок репродуктивного віку провідне місце належить гіпотиреозу та аутоімунному тиреоїдиту (АІТ), що є найчастішою причиною первинного гіпотиреозу (Барроу Дж.Н., 1998; Татарчук Т.Ф. и соавт., 2003).
Патогенетичною основою клінічних проявів гіпотиреозу є порушення енергетичного обміну внаслідок нестачі тиреоїдних гормонів, що призводить до зниження основного обміну. Внаслідок метаболічних змін виникають порушення функціонування різних органів і систем, у тому числі розвиваються клінічні прояви дисфункції репродуктивної системи. (Bals-Pratsch M. et al., 1993; Барроу Дж.Н., 1998; Lincoln S.R. et al., 1999; Татарчук Т.Ф. и соавт., 2003). Специфічний зв’язок репродуктивної системи та системи гіпоталамус — гіпофіз — ЩЗ підтверджують зміни функціональної активності ЩЗ протягом статевого дозрівання, різних фаз оваріальноменструального циклу, в період вагітності, після аборту та в клімактеричний період (Барроу Дж.Н., 1998; Татарчук Т.Ф. и соавт., 2003). Досить важко коректно віднести АІТ до причин (імунологічних чи ендокринних?), що спричиняють безплідність у жінок із зазначеною тиреоїдною патологією, адже суто імунологічні неендокринні порушення з утворенням органо-специфічних тиреоїдних антитіл у жінок з еутиреозом поступово призводять до руйнації тироцитів та розвитку спочатку субклінічного, а потім і маніфестного гіпотиреозу (O’Connor G., Davies T.F., 1990; Бойчук А.В., Петренко Н.В., 2005), що належить до ендокринних факторів безпліддя.
У наш час допоміжні репродуктивні технології (ДРТ) є методом вибору для лікування безплідності будь-якого генезу, включаючи також ендокринний та імунологічний фактори (Дахно Ф.В., 1995; Illions E.H., 2000). Та незважаючи на наявність у наукових джерелах значної кількості публікацій, присвячених акушерським і перинатальним особливостям після використання ДРТ, у літературі відсутні дані щодо передгравідарної підготовки (ПП) у жінок із патологією ЩЗ (Glinoer D. et al., 1994; Geva E E. et al., 1995). Також, на жаль, не можна залишити без уваги достатньо високу частоту невдалих спроб лікування безплідності методами ДРТ як у загальній популяції, так і серед жінок з тиреоїдною патологією (Singh A. et al., 1995).
За даними різних авторів (Geva E E. et al., 1995; Poppe K. et al., 2002) наявність АІТ чітко корелює з погіршенням запліднюваності яйцеклітин, негативно впливає на розвиток ембріонів, їх імплантацію в програмах ДРТ та, вірогідно, може служити маркером зниження рівня позитивних результатів таких програм. Більше того, відомі роботи (Lejeune B. et al., 1993; Sieiro Netto L. et al., 2004), результати яких свідчать, що навіть при досягненні вагітності, тиреоїдні антитіла можуть значною мірою погіршувати процес її виношування. На думку деяких авторів (Bussen S.S., Steck T., 1997; Prummel M.F., Wiersinga W.M., 2004), антитіла до ЩЗ безпосередньо впливають на розвиток трофобласту, однак інші вважають їх дію опосередкованою внаслідок підвищеної активації Т-клітин та продукції Т-лімфоцитами токсичних цитокінів.
На нашу думку, заслуговують на увагу дані щодо негативного вливу гіпотиреозу на диференціацію та функціонування гранульозних клітин оваріального фолікула та, як наслідок, на секрецію прогестерону (Пг) жовтим тілом (He H H., 1993; Datta M. et al., 1998). Можна припустити, що у жінок з АІТ, як на фоні, так і без гіпотиреозу, однією з причин порушення фертильності може бути недостатність лютеїнової фази (НЛФ) менструального циклу.
НЛФ циклу відзначають у 3–4% жінок, які не можуть завагітніти, та у 35% жінок з повторними мимовільними абортами в анамнезі (Gompel C., Muller C., 1983; Silverberg S.G., 2007). Цей дефект може бути спричинений двома основними причинами: скороченям у часі лютеїнової фази циклу, коли інтервал між овуляцією та менструацією не перебільшує 10 днів, а також власне НЛФ при нормальному інтервалі між овуляцією та менструацією. При скороченні лютеїнової фази характерний низький рівень гонадотропінів крові, що етіологічно зумовлено дисфункцією гіпоталамо-гіпофізарної системи. А власне НЛФ, у свою чергу, спричиняють такі чинники:
• гормональна недостатність жовтого тіла;
• відносна гіперестрогенія;
• локальні порушення рецепції ендометрію до стероїдних гормонів (Gompel C., Muller C., 1983; Vogler A. et al.,1989; Moyer D.L. et al., 2001; Rosai J., 2004; Silverberg S.G.,2007).
При будь-якій з вищезазначених ситуацій у жінки спостерігаються овуляторні менструальні цикли, проте морфофункціональний стан ендометрію не відповідає дню циклу. Для підтвердження діагнозу НЛФ необхідне проведення аспіраційної біопсії ендометрію з метою з’ясування кількості днів такої невідповідності, при цьому відставання гістологічних змін на 2 та більше днів слід вважати проявом НЛФ (Gompel C., Muller C., 1983).
Отже, необхідність проведення дослідження зумовлена як підвищенням частоти патології ЩЗ (Бойчук А.В., Петренко Н.В., 2005) у жінок репродуктивного віку та зростанням рівня безплідності серед мешканок нашої країни (Акимова И.К. и соавт., 2005), так і поширенням використання методів ДРТ, результативність використання яких у жінок із зазначеною патологією потребує подальшого вдосконалення (Poppe K. et al., 2002; Sieiro Netto L. et al., 2004).
ОБ’ЄКТ І МЕТОД И ДО СЛІДЖЕННЯ
Дослідження проводили на базі Київського міського клінічного ендокринологічного центру (КМКЕЦ) у відділенні реабілітації хворих із патологією ЩЗ та у гінекологічному відділенні № 1. У ході дослідження виокремлено такі клінічні групи.
До основної групи (ОГ) увійшли 12 жінок (середній вік — 30,9±2,6 року) із клінічно, лабораторно та інструментально підтвердженим діагнозом «Аутоімунний тиреоїдит. Еутиреоз». Контрольна група (КГ) включала 50 соматично та гінекологічно здорових жінок (середній вік — 32,6±0,7 року).
У пацієнток виконували такі гормональні дослідження:
• Визначали рівні фолікулостимулюючого (ФСГ), лютеїнізуючого (ЛГ) гормонів, естрадіолу (Е2) та пролактину (Прл) у 1–3-й день менструального циклу.
• У середині ІІ фази менструального циклу (на 7–9й день після овуляції) визначали рівень Пг у сироватці крові.
• Вивчали концентрацію тиреотропного гормону (ТТГ).
За даними імунологічного дослідження визначали наявність і рівень антитіл до тиреопероксидази (АТТПО) в сироватці крові.
За допомогою ультразвукових досліджень (УЗД) у І фазі менструального циклу (9–14-й день циклу) вивчали особливості фолікулярного апарату яєчників, наявність чи відсутність домінантного фолікула, товщину і структуру ендометрію. В ІІ фазі менструального циклу (7–9-й день після овуляції) проводили УЗД щодо наявності та розмірів жовтого тіла в яєчниках та відповідних секреторних змін ендометрію з метою визначення показань для аспіраційної біопсії ендометрію.
Аспіраційну біопсію ендометрію з різних ділянок порожнини матки виконували на 7–9-й день після овуляції після УЗД, яке проводили для визначення сонографічних ознак наявності та розміру жовтого тіла, а також секреторної трансформації ендометрію.
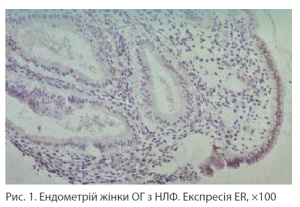
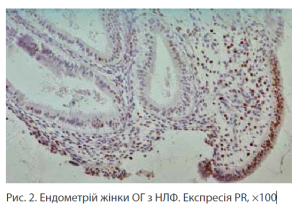
Імуногістохімічне досліджнення експресії рецепторів стероїдних гормонів (ER — естрогенових та PR — прогестеронових рецепторів) в отриманих аспіратах ендометрію виконували за допомогою авідин-біотинпероксидазного методу. Результати імуногістохімічних реакцій оцінювали напівкількісним методом, ER та PR підраховували у 10 полях зору при 200-кратному збільшенні. Дані верифікували як відсоток забарвлених клітин від усієї клітинної популяції у кожному полі зору. Інтенсивність реакції оцінювали за 4-бальною шкалою:
++++ >91% клітин з позитивною реакцією;
+++ 51–90% клітин з позитивною реакцією;
++ 11–50% клітин з позитивною реакцією;
+ <10% клітин з позитивною реакцією (Yamamoto Y. et al., 1992).
Позитивна реакція антиген-антитіло проявлялась у вигляді коричневих забарвлених ядер на світлоблакитному фоні антитілонегативних ділянок тканини.
РЕЗУЛЬТАТИ ТА ЇХ ОБГОВОРЕННЯ
Результати клінічних, гормональних та УЗД у обстежених жінок. У ході дослідження виявилося, що у жінок з АІТ на фоні еутиреозу відзначають овуляторні менструальні цикли з недосконалим оогенезом. Це підтверджується статистично достовірним зниженням концентрації Е2 на фоні нормальних рівнів гонадотропінів (табл. 1), а також зменшенням ехоскопічного розміру до-мінантного фолікула за даними УЗД органів малого тазу в І фазі циклу.
Таблиця 1. Концентрація тиреоїдних та репродуктивних гормонів у сироватці крові у жінок ОГ та КГ
| Показник | Група | |
ОГ | КГ | |
| ТТГ, мМО/л | 1,89±0,19 | 1,51±0,11 |
| АТ-ТПО, МО/мл | 578,04±143,31* | 11,95±0,90 |
| ФСГ, МО/мл | 7,46±0,38 | 7,46±0,38 |
| ЧЛГ, МО/мл | 6,06±0,55* | 4,72±0,29 |
| Е2, пг/мл | 56,83±4,18* | 71,90±2,06 |
| Прл, нг/мл | 8,02±0,89 | 8,44±0,44 |
| ЛГ/ФСГ | 0,81±0,05 | 0,82±0,05 |
*Різниця достовірна щодо відповідного показника КГ; р<0,001.
Для оцінки особливостей лютеїнової фази менструального циклу у обстежених жінок порівняли рівень Пг у сироватці крові на 7–9-й день після овуляції, яку визначили пацієнтки за допомогою уринарних тестів на овуляцію (табл. 2).
Очевидно (див. табл. 2), що концентрація Пг у сироватці крові у жінок ОГ достовірно (р<0,001) нижча, ніж у жінок КГ. Виходячи з отриманих даних, ми вирішили дослідити, чому у жінок ОГ рівень Пг достовірно нижчий, ніж у КГ. Порівнювали ехоскопічні розміри жовтого тіла у обстежених пацієнток і виявили, що середній розмір жовтого тіла у жінок ОГ достовірно менший, ніж у пацієнток КГ (16,92±0,21 та 21,05±0,21 відповідно; р<0,001). Отримані дані пояснюємо зниженням рівня естрадіолу (див. табл. 1) та відповідно порушеним розвитком домінантного фолікула у жінок з АІТ на фоні еутиреозу, що є причиною зменшення і розмірів жовтого тіла у них. Причому між розміром жовтого тіла і рівнем Пг у сироватці крові пацієнток ОГ визначено прямий кореляційний зв’язок середньої сили (r=0,363±0,173; р<0,05), тобто у жінок з АІТ на фоні еутиреозу виявляється гормональна недостатність жовтого тіла. Клінічно 41,7±14,2% пацієнток ОГ мають скарги на періодичні скудні кров’янисті виділення зі статевих шляхів за 5–6 днів до початку менструації.
Дані гістологічного та імуногістохімічного досліджень у жінок ОГ
Як зазначалося вище, зниження концентрації Пг у сироватці крові у ІІ фазі менструального циклу у жінок ОГ є наслідком гормональної недостатності жовтого тіла, що вважається однією з причин НЛФ (Gompel C., Muller C., 1983; Vogler A. et al., 1989; Moyer D.L. et al., 2001; Rosai J., 2004; Silverberg S.G., 2007). Для гістологічного підтвердження цієї патології у відділенні патоморфології КМКЕЦ виконували морфологічне дослідження аспіраційного матеріалу, отриманого з різних ділянок порожнини матки пацієнток ОГ у ІІ фазі менстуального циклу. Оцінювали гістологічні особливості ендометрію лише у жінок ОГ для виявлення можливого впливу порушень їх гормонального гомеостазу на структуру ендометрію, оскільки однією з причин зниження шансів на вагітність у цього контингенту жінок може бути ендометріальний фактор (Prummel M.F., Wiersinga W.M., 2004; Sieiro Netto L. et al., 2004). Аспіраційну біопсію ендометрію не проводили здоровим жінкам КГ у зв’язку з відсутністю у них показань до виконання цієї інвазивної маніпуляції.
Результати гістологічного дослідження отриманих тканин ендометрію свідчать про відставання морфологічної структури ендометрію від реального дня циклу на 2,75±0,18 дня у 100% пацієнток ОГ, що дозволило нам гістологічно підтвердити у них діагноз НЛФ. Далі в ході докринолога. На другому етапі підготовки до вагітності пацієнток ОГ рекомендуємо призначення комбінованого гормонального препарату, що містить дидрогестерон та естрадіол (по 1 таблетці 1 раз на добу протягом 3 менструальних циклів перед спробами лікування безплідності). Адже натуральні естрогени (мікронізований 17-β естрадіол), що містяться в цьому препараті, мають здатність покращувати якість оогенезу та рецепцію ендометрію до стероїдних гормонів яєчників (Бардин С., Вейн А. М., 1998), у той час як гестагенний компонент цього препарату (дидрогестерон), що виявляє також імуносупресивні властивості, буде компенсувати існуючу у жінок ОГ прогестеронову недостатність Dah125moun M. et al., 1999). Тобто ми зможемо подіяти одночасно на дві причини НЛФ, виявлені у жінок ОГ: знижену експресію ендометріальних ER та PR та гормональну недостатність жовтого тіла. Адже при АІТ на фоні еутиреозу, згідно з отриманими результатами досліджень, спостерігається достовірне зниження рівня Е2 у сироватці крові у 1–3-й день менструального циклу при нормальних рівнях гонадотропінів, а також зниження рівня Пг крові на 7–9-й день після овуляції.
ВИСНОВКИ
1. При АІТ на фоні еутиреозу виявляють нормальні рівні гонадотропінів, достовірне зниження концентрації естрадіолу та зменшення ехоскопічного розміру домінантного фолікула в І фазі овуляторних менструальних циклів, що є свідченням недосконалості фолікулогенезу у жінок із зазначеною тиреоїдною патологією.
2. У жінок з АІТ та еутиреозом відзначають достовірне зниження рівня Пг в сироватці крові та зменшення сонографічного діаметра жовтого тіла у ІІ фазі циклу, що є наслідком неадекватного оогенезу в І фазі менструального циклу.
3. Результати морфологічного дослідження ендометрію свідчать про наявність у жінок з АІТ на фоні еутиреозу морфофункціональних ознак НЛФ: відставання морфологічної структури ендометрію від реального дня циклу на 2,75±0,18 дня.
4. При імуногістохімічному дослідженні тканин ендометрію пацієнток з АІТ та еутиреозом визначено зниження рецепції ендометрію до стероїдних гормонів яєчників (експресія ER у стромі ендометрію становить <10%, в ендометріальних залозах — 0% та експресія PR становить у стромі 40–50%, у залозах — 10%).
5. З метою передгравідарної підготовки жінок з АІТ і еутиреозом після проходження етіопатогенетичного лікування у ендокринолога рекомендується прийом естроген-гестагенних препаратів із натуральними естрогенами для патогенетичної терапії НЛФ: підвищення рівня Пг та збільшення чутливості ендометрію до статевих стероїдів.
ЛІТЕРАТУРА
Акимова И.К., Попова М.В., Луцик В.В., Межова О.К. (2005) Индивидуальное прогнозирование бесплодия. Зб. наук. праць Асоціації акушерів-гінекологів України. Інтермед, Київ, с. 468–471.
Бардин С., Вейн А.М. (1998) Система гипофиз — яичники. В кн.: С.С.К. Йен, Р.Б. Джаффе (ред.) Репродуктивная эндокринология (Пер. с англ.). В 2 т. Медицина, Москва, Т. 1, с. 239–269.
Барроу Дж. Н. (1998) Щитовидная железа и репродукция. В кн.: С.С.К. Йен, Р.Б. Джаффе (ред.) Репродуктивная эндокринология (Пер. с англ.). В 2 т. Медицина, Москва, Т. 1, с. 587–612.
Бойчук А.В., Петренко Н.В. (2005) Диференційовані підходи до корекції ендокринного непліддя у жінок з різною активністю щитовидної залози. Здоровье женщины, 3(23): 131–134.
Дахно Ф.В. (1995) Биотехнология «оплодотворения ин витро». Теория и практика репродуктивного потенциала супругов. В кн.: Б.М. Ворник (ред.) Сексопатология и андрология. Киев, с. 148–158.
Татарчук Т.Ф., Косей Н.В., Исламова А.О. (2003) Тиреоидный гомеостаз и дисгормональные нарушения репродуктивной системы женщины. В кн.: Т.Ф. Татарчук, Я.П. Сольский. Эндокринная гинекология (клинические очерки). Заповіт, Київ, Ч. 1, с. 200–217.
Bals-Pratsch M., Schober O., Hanker J.P. et al. (1993) Disorders of thyroid function and sterility in the woman. Zentralbl. Gynakol., 115(1): 18–23.
Bussen S.S., Steck T. (1997) Thyroid antibodies and their relation to antithrombin antibodies, anticardiolipin antibodies and lupus anticoagulant in women with recurrent spontaneous abortions (antithyroid, anticardiolipin and antithrombin autoantibodies and lupus anticoagulant in habitual aborters). Eur. J. Obstet. Gynecol. Reprod. Biol.,74(2): 139–143.
Dahmoun M., Boman K., Cajander S. et al. (1999) Apoptosis, proliferation, and sex hormone receptors in superficial parts of human endometrium at the end of the secretory phase. J. Clin. Endocrinol. Metab., 84(5): 1737–1743.
Datta M., Roy P., Banerjee J., Bhattacharya S. (1998) Thyroid hormone stimulates progesterone release from human luteal cells by generating a proteinaceous factor. J. Endocrinol., 158(3): 319–325.
Geva E., Amit A., Lerner-Geva L. et al. (1995) Autoimmune disorders: another possible cause for in-vitro fertilization and embryo transfer failure. Hum. Reprod., 10(10): 2560–2563.
Glinoer D., Riahi M., Grun J.P., Kinthaert J. (1994) Risk of subclinical hypothyroidism in pregnant women with asymptomatic autoimmune thyroid disorders. J. Clin. Endocrinol. Metab., 79(1): 197–204.
Gompel C., Muller C. (1983) Endometrial biopsy in hormonal imbalance. Ann. Pathol., 3(2): 101–117.
Grassi G., Balsamo A., Ansaldi C. et al. (2001) Thyroid autoimmunity and infertility. Gynecol. Endocrinol., 15(5):389–396.
He H. (1993) Diagnosis of basal body temperature, serum progesterone and endometrial biopsy for lutel phase defect. Zhonghua Fu Chan Ke Za Zhi, 28(2): 82–84,122–123.
Illions E.H. (2000) Infertility: etiologies, evaluation and treatments. Drugs Today (Barc.), 36(6): 369–382.
Lejeune B., Grun J.P., de Nayer P. et al. (1993) Antithyroid antibodies underlying thyroid abnormalities and miscarriage or pregnancy induced hypertension. Br. J. Obstet. Gynaecol., 100(7): 669–672.
Lincoln S.R., Ke R.W, Kutteh W.H. (1999) Screening for hypothyroidism in infertile women. J. Reprod. Med., 44(5):455–457.
Moyer D.L., Felix J.C., Kurman R.J., Cuffie C.A. (2001) Micronized progesterone regulation of the endometrial glandular cycling pool. Int. J. Gynecol. Pathol., 20(4): 374–379.
O’Connor G., Davies T.F. (1990) Human autoimmune thyroid disease: a mechanistic report. Trends Endocrinol. Metab., 1: 266–272.
Poppe K., Glinoer D., Van Steirteghem A. et al. (2002) Thyroid dysfunction and autoimmunity in infertile women. Thyroid, 12(11): 997–1001.
Prummel M.F., Wiersinga W.M. (2004) Thyroid autoimmunity and miscarriage. Eur. J. Endocrinol., 150(6):751–755.
Rosai J. (2004) Controversies in surgical pathology. Int. J. Surg. Pathol., 12(4): 299–300.
Sieiro Netto L., Medina Coeli C., Micmacher E. et al. (2004) Influence of thyroid autoimmunity and maternal age on the risk of miscarriage. Am. J. Reprod. Immunol., 52(5):312–316.
Silverberg S.G. (2007) The endometrium. Arch. Pathol. Lab. Med., 131(3): 372–382.
Singh A., Dantas Z.N., Stone S.C., Asch R.H. (1995) Presence of thyroid antibodies in early reproductive failure: biochemical versus clinical pregnancies. Fertil. Steril., 63(2):277–281.
Vogler A., Rainer S., Lenasi H., Hudnik-Plevnik T. (1989) Luteal phase endometrial cytosol and nuclear progesterone receptors in infertile women. Acta. Eur. Fertil., 20(4): 211–215.
Yamamoto Y., Izumi K., Otsuka H. (1992) An immunohistochemical study of epithelial membrane antigen, cytokeratin, and vimentin in papillary thyroid carcinoma. Recognition of lethal and favorable prognostic types. Cancer, 70(9): 2326–2333.
РЕЗЮМЕ
Известно, что аутоиммунный тиреоидит, даже на фоне эутиреоза, негативно влияет на состояние женской репродуктивной системы. По результатам исследования, данные которого представлены в публикации, при аутоиммунном тиреоидите и эутиреозе отмечают овуляторные менструальные циклы с несовершенным фолликулогенезом. Также у женщин с указанной тиреоидной патологией выявляют гистологически подтверджденную недостаточность лютеиновой фазы менструального цикла, что вызвано у них как гормональной недостаточностью желтого тела, так и локальным нарушением рецепции эндометрия к половым стероидным гормонам. На основании проведенных исследований представлены рекомендации относительно двухэтапной предгравидарной подготовки данного контингента женщин.









Комментировать