Аускультация. Модель стеноза общей сонной артерии. Дифференциальная диагностика шумов, выслушиваемых на шее. Дифференциальная диагностика сосудистых шумов, выслушиваемых в животе и на сосудах таза.
Форма пульса. Исследование вен. Осмотр и пальпация вен. Венный пульс.
Основные свойства пульса описаны в сообщении «Физические методы исследования артерий и вен. Часть II. Аускультация»
Подробнее о некоторых изменениях артериального пульса, которые можно выявить при непосредственном исследовании.
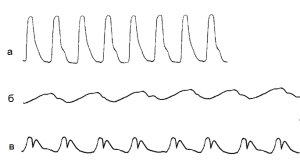
Форма пульса характеризуется скоростью и высотой подъема и снижения пульсовой волны, а также величиной дикротической волны. В полной мере можно понять изменение формы пульса, сравнивая ее у здорового человека и пациентов с аортальной недостаточностью (скорый, быстрый пульс, см. рис.2в) и выраженным аортальным стенозом (медленный пульс. рис.2б). Типичный дикротический пульс, когда отчетливо ощущаются две волны пульса (первая – систолическая и вторая – более слабая, дикротическая), наблюдается у больных с низким тонусом артерий, например, при лихорадке, ярко выражен дикротический пульс у больных брюшным тифом (рис.2а).
Рис.1. Нормальный артериальный пульс.
Рис.2. Сверху вниз
а – быстрый, высокий, частый (pulsus celer, altus, frequens) при аортальной недостаточности б – медленный и редкий (tardus, rarus) пульс при аортальном стенозе
в – дикротический пульс (pulsus dicroticus)
Другие изменение ритма и свойств пульса при различной патологии.
Pulsus inaequalis – пульсовые волны различной величины без регулярного чередования.
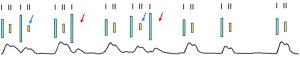
Pulsus irregularis – неритмичное чередование пульсовых волн. Pulsus inaequalis и рulsus irregularis наблюдаются при мерцательной аритмии (рис.3).
Рис.3. Пульс при мерцательной аритмии рulsus irregularis et inaequalis. Вверху – тоны сердца. После коротких диастолических пауз I тон становится громче, II тон тише (синие стрелки), вплоть до исчезновения (красные стрелки).
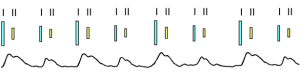
Pulsus intermittens – наблюдается при редких экстрасистолах. На фоне регулярного пульса с волнами одинаковой величины наблюдается появление преждевременных волн меньшей величины с большим интервалом после них или выпадение отдельных пульсовых волн. I тон экстрасистолы усилен, II ослаблен, вплоть до исчезновения (рис.4). Частые экстрасистолы по данным аускультации сердца и характеристике пульса иногда невозможно отличить от мерцания предсердий.
Рис.4. Две экстрасистолы на фоне регулярного ритма. Пульсовые волны при экстрасистолах показаны стрелками: более слабые (тонкая стрелка) или не ощущаются – выпадение пульса (контурная стрелка).
Pulsus bigeminus – правильное чередование пульсовых волн нормальной и меньшей величины, при этом интервал после пульсовых волн большей величины короче, чем после волн меньшей величины (компенсатоная пауза). Наблюдается при экстрасистолической бигеминии, когда каждое второе сокращение сердца преждевременное (рис.5).
Рис.5. Пульс при бигеминии. Экстрасистолический I тон громче нормального, II тон, наоборот, более тихий. Сравни с рис.6.
Pulsus alternans – чередование пульсовых волн нормальной и меньшей величины, интервалы между которыми одинаковы, хотя может быть удлинение интервалов перед более слабыми пульсовыми волнами (рис.6). Pulsus alternans может наблюдаться при тяжелом поражении миокарда, громкость тонов также уменьшается соответственно более слабым пульсовым волнам.
Рис.6. Альтернирующий пульс. Объяснение в тексте. Сравни с рис.5.
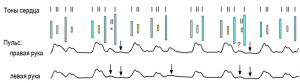
Pulsus differens – пульсовые волны на правой и левой лучевыми артериями отличаются по величине, что обусловлено уменьшением просвета одной из подмышечных артерий. Наблюдается при атеросклерозе, неспецифическом аортоартериите, выраженном митральном стенозе.
В последнем случае происходит сдавление левой подключичной артерии резко увеличенным левым предсердием, и, кроме pulsus irregularis et inaequalis, определяется и pulsus differens, что приводит к выпадению слабых пульсовых волн (pulsus differens) на левой руке чаще, чем на правой (рис.7). Для выявления этого феномена необходимо участие трёх человек. Один в течение минуты считает частоту сердечных сокращений, второй частоту пульса на правой лучевой артерии, третий – на левой, за ту же минуту.
Рис.7. Pulsus irregularis, inaequalis, deficiens, differens. Объяснение в тексте. Мерцательная аритмия у больного митральным стенозом (стрелками показаны неощутимые пульсовые волны – дефицит пульса).
Pulsus filiformis – частый малый мягкий пульс. Наблюдается при острой сердечной или сосудистой недостаточности. В последнее время при описании нитевидного пульса упускают определение частый. Однако при pulsus differens, например, у больного с неспецифическим аортоартериитом очень слабый пульс на одной из лучевых артерий нельзя назвать нитевидным.
Pulsus paradoxus – пульс, величина которого уменьшается во время вдоха. Причины парадоксального пульса могут быть экстраи интраторакальными.
Экстраторакальный механизм – сдавление одной или обеих подключичных артерий во время вдоха между первым ребром и ключицей. В этом случае ослабление пульса во время вдоха наблюдается только на руках (или одной руке), в то время как на артериях нижних конечностей пульс не изменяется. Интраторакальный механизм имеет два варианта.
1. Динамический. В норме во время вдоха, вследствие снижения внутригрудного давления, воздух поступает через дыхательные пути в легкие, одновременно увеличивается приток крови из полых вен в правый желудочек, т.к. он легко растягивается отрицательным давлением благодаря небольшой толщине его стенки. У здоровых людей выброс из левого желудочка остается почти таким же, как и во время выдоха, т.к. уменьшение поступления крови в левый желудочек небольшое, и разница в величине пульса на вдохе и выдохе не ощущается.
Если же имеется нарушение поступления воздуха в легкие (препятствие в дыхательных путях, большой объем плеврального экссудата, обширная воспалительная инфильтрация легких), отрицательное давление в грудной клетке способствует большему всасыванию крови из полых вен и задержке крови в легких. В левый желудочек крови поступает меньше, поэтому наполнение левого желудочка, систолический выброс и величина пульса на артериях большого круга заметно уменьшаются. Во время выдоха уже первая пульсовая волна становится существенно больше, чем во время вдоха.
2. Механический парадоксальный пульс. Заметная разница диастолического наполнения левого желудочка сердца во время вдоха (уменьшение наполнения) и выдоха наблюдается при большом количестве жидкости в полости перикарда. При механическом парадоксальном пульсе пульсовые волны постепенно уменьшаются во время вдоха и увеличиваются во время выдоха. Кроме парадоксального пульса, у этих пациентов во время вдоха наблюдается набухание шейных вен, тогда как в норме они спадаются.
Так как парадоксальный пульс зависит от разницы сердечного выброса во время вдоха и выдоха, изменяется и систолическое АД (САД). Поэтому точнее, чем пальпаторные ощущения, о наличии парадоксального пульса свидетельствует изменение САД, измеряемое методом Короткова. После определения САД пальпаторно по исчезновению пульса давление в манжете поднимают на 20-30 мм рт.ст. выше найденного САД. Выслушивают плечевую артерию в локтевом сгибе, постепенно снижая давление в манжете и наблюдая за дыханием пациента. При появлении тонов прекращают выпускание воздуха из манжеты и записывают величину САД (первый показатель). Если тоны слышны только во время вдоха, речь идет о парадоксальном пульсе. Продолжают снижать давление в манжете, и записывают показания манометра в тот момент, когда тоны будут слышны как на вдохе, так и на выдохе (второй показатель). Разница между этими двумя показателями является мерой парадоксального пульса.
Измерение артериального давления
Несмотря на наличие большого ассортимента удобных автоматических аппаратов для измерения артериального давления (АД), определять его по Н.С.Короткову (метод предложен в 1905 г. и признан во всем мире) иногда бывает необходимо.
Важ но собл юд ать об щ ие требования, которые требуются при измерении АД:
— в течение 30 мин. перед измерением АД пациент не должен принимать пищи, курить, важно исключить физическое напряжение и воздействие холода;
— в течение 5 минут перед измерением необходимо спокойно посидеть или полежать (в зависимости от выбранного положения тела, при котором будет производиться измерение) и расслабиться;
— плечо пациента должно быть свободно от одежды;
— манжетка накладывается на плечо плотно, но не туго, нижний ее край должен быть на 2,5 см выше локтевого сгиба;
— при измерении АД в положении сидя спина должна иметь опору (спинка стула, кресла), средняя точка плеча должна находиться на уровне сердца (IV межреберье);
— в положении лежа рука должна располагаться вдоль тела и быть слегка приподнятой до уровня середины грудной клетки (под плечо и локоть следует положить небольшую подушечку);
— во время измерения нельзя разговаривать и делать резкие движения; при одинаковом пульсе на обеих лучевых артериях измерение производится на правой руке двукратно с интервалом не менее 2 мин., определяется средняя величина;
— при разной величине пульса АД измеряют на обеих руках; в историю болезни записывают показатели АД на обеих руках; ориентировка проводится по той руке, где АД больше.
Совершенно ясно, что измерение АД в поликлинике не имеет какой-либо пользы для контроля за лечением пациентов с гипертонической болезнью. Больной должен измерять АД дважды в день, соблюдая все правила, и вести дневник, по которому врач будет корректировать лечение.
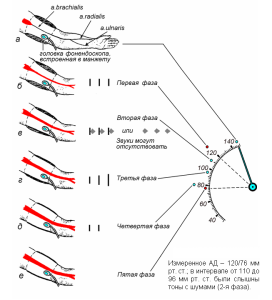
При измерении АД по Короткову можно выслушать 5 фаз изменения звуковой картины (рис.8): вначале появляются тоны (первая фаза), затем выслушиваются тоны, сопровождающиеся шумами, или только шумы (вторая фаза), вновь появляются тоны, громкость которых постепенно нарастает (третья фаза), громкость тонов довольно резко уменьшается (четвертая фаза), тоны полностью исчезают (пятая фаза). После исчезновения звуков продолжают слушать, пока АД не снизится еще на 10-20 мм рт. ст., чтобы точнее определить диастолическое давление. В некоторых случаях аортальной недостаточности, при слабом тонусе плечевой артерии, например, при невозможности плотно приложить воронку стетоскопа без сдавления артерии наблюдается «бесконечный тон», который выслушивается вплоть до полного выпускания воздуха из манжеты. В этом случае диастолическое давление отмечают по 4-й фазе, что отмечают в истории болезни.
У детей диастолическое давление определяют по четвертой фазе (резкое уменьшение громкости тонов). Может показаться странным, что, выслушивая 5 фаз, у взрослых людей мы отмечаем АД только по первой и пятой, соответственно систолическое и диастолическое. Дело в том, что вторая фаза может быть немой – никаких звуков не слышно. Не учитывая этого момента, можно сделать ошибку в измерении давления, определив вторую немую фазу как пятую или третью как первую. В таком случае систолическое или диастолическое давление будет определено неверно, а пульсовое давление (разница между систолическим и диастолическим) окажется очень небольшим. Предварительное определение систолического АД по пульсу, как указано выше, предотвращает возможную ошибку.
Надо помнить, что при переходе из горизонтального положения в вертикальное диастолическое АД несколько повышается, а систолическое остается без изменений или несколько понижается.
Рис.8. Измерение АД по Короткову:
а – давление в манжетке выше систолического, пульс на артериях дистальнее манжетки отсутствует,
б – появление первого тона при понижении давления в манжетке соответствует систолическому давлению,
в – появление шума или тона с шумом, в этой фазе звуки могут отсутствовать,
г – исчезновение шумов и нарастание громкости тонов,
д резкое ослабление громкости тонов, е – полное исчезновение звуков
Хотя бы один раз АД надо измерить на обеих руках. Если есть разница в показателях, последующие измерения надо делать на той руке, где давление выше. Обычно разница показателей на двух руках не превышает 10 мм рт. ст. При любых подозрениях на стенотическое поражение артерий АД необходимо измерить на всех четырех конечностях. Чаще всего признаками таких поражений являются: ослабление пульсации артерий на одной или двух верхних или нижних конечностях, выявление стенотических шумов на любой артерии, артериальная гипертония.
При измерении АД на бедре надо иметь в виду, что для этого часто требуется специальная манжета с камерой большей длины и ширины. Если же измерять давление на бедре, используя обычную манжету, надо помнить, что давление обычно бывает завышено на 20-30 мм рт. ст.
Если специальной манжеты нет, и не удается наложить обычную манжету на бедро из-за его большого объема, можно измерить систолическое АД на голени. После наложения манжеты находят пульс на тыльной артерии стопы или на задней большеберцовой артерии, нагнетают воздух в манжету до исчезновения пульса (отмечают систолическое давление), еще немного повышают давление в манжетке (на 20-30 мм рт. ст.), затем постепенно выпускают воздух и вновь отмечают систолическое АД при появлении пульса. Если удастся поместить головку стетоскопа над одной из этих артерий без их искусственного сужения, можно измерить давление методом Короткова и на голени. Существенной разницы АД на плече и голени обычно нет.
У пациентов с мерцательной аритмией или частых экстрасистолах необходимо очень тщательно выслушивать появление первых тонов (систолическое АД) и исчезновение тонов (диастолическое АД), очень медленно понижая давление в манжете в эти периоды, а иногда даже повторно чуть подкачивая воздух в манжету, т.к. громкость тонов существенно меняется и они могут даже периодически выпадать.
Результаты измерения АД, частота пульса, а при дефиците и частота сердечных сокращений заносятся в температурный лист, лучше в виде графика.
Преимущества метода измерения АД автоматическими апппаратами:
не требуется предварительное определение систолического АД по пульсу,
результат не зависит от индивидуальных особенностей человека, производящего измерение (хорошие зрение и слух, координация системы «руки-зрение-слух»),
устойчивость к шумовым нагрузкам,
позволяет производить определение АД при немой 2-й фазе, «бесконечном тоне», слабых тонах Короткова,
позволяет измерять АД без потери точности через тонкую ткань одежды,
не требует специального обучения.
Недостатком метода является необходимость полной неподвижности руки при измерении АД.
Существуют аппараты для измерения АД с манжетой для плеча и для запястья. Последняя очень удобна при толстом плече или плече конической формы.
Исследование вен
Осмотр и пальпация вен проводятся по областям тела (см. часть I) одновременно с осмотром и пальпацией артерий. Важно проводить исследование в положении стоя и лежа. Необходимо отметить:
· видны ли вены (они только просвечивают через кожу или набухают)?видимую пульсацию шейных вен (венный пульс)
· как развит венозный рисунок (нормальный, избыточный, обеднен)
· одинаков ли он на симметричных участках туловища и конечностей
· видны ли клапаны на венах рук и ног
· как меняется наполненность вен при перемене положения тела
· состояние стенки вены (мягкая, упругая, уплотнена)
· есть ли болезненность при пальпации
· просвечивание через кожу в виде различной ширины голубых иногда ветвящихся линий,
· набухание вен, чаще на конечностях в вертикальном положении тела или на шее при горизонтальном положении; на венах конечностей у лиц физического труда часто видны утолщения, где располагаются клапаны; при пальпации набухшие вены мягкие или слегка упругие, но легко сдавливаются,
· набухание и пульсацию шейных вен в горизонтальном положении пациента с определенным углом наклона.
Венный пульс
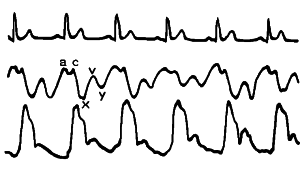
Венный пульс состоит из двух положительных и двух отрицательных волн (рис.9), которые образуются следующим образом:
а (atrium) – предсердная волна отражает повышение давления в правом предсердии при его сокращении, прекращение или даже остановку кровотока в яремных венах (их просвет увеличивается, что и обусловливает положительную волну); сразу после волны а иногда хорошо видна волна c (carotis – раньше считалось, что она отражает пульсацию сонной артерии, расположенной под веной), эта волна обусловлена закрытием трехстворчатого клапана и выпячиванием его створок в полость правого предсердия в начале систолы желудочков;
х – отрицательная волна, обусловленная быстрым опорожнением вен вследствие смещения атриовентрикулярной перегородки в апикальном направлении в начале систолы желудочков – скорость кровотока в яремных венах возрастает, давление падает, просвет уменьшается, волна х лишь чуть отстает от пульса на сонной артерии;
v (ventriculum) – положительная желудочковая волна, обусловленная повышением давления в правом предсердии в конце систолы начале диастолы правого желудочка (до открытия трикуспидального клапана) – в яремных венах вновь замедляется кровоток и они набухают за счет притока крови из вен головы; другим фактором, вызывающим волну v, является возвращение атриовентрикулярной перегородки в краниальном направлении в исходное положение в начале диастолы желудочков, вершина волны v по времени отвечает фазе открытия трехстворчатого клапана;
y – вторая отрицательная волна во время быстрого наполнения правого желудочка во время диастолы, когда кровь из полых вен транзитом течет через правое предсердие в правый желудочек. В конце систолы желудочков происходит систола предсердий и вновь появляется положительная волна a.
Рис.9. Венный пульс. ЭКГ, флебограмма и каротидная сфигмограмма (по В.Йонашу). Объяснение в тексте.
Венный пульс лучше всего оценивать на правой яремной вене у лежащего на спине пациента с несколько приподнятым головным концом постели при хорошем боковом освещении, одновременно пальпируя левую общую сонную артерию и выслушивая сердце. Обычно хорошо видны две положительные и две отрицательные волны. Самая выраженная отрицательная волна х, лишь немного отставая от пульса на сонной артерии видна в систолической паузе, что послужило основанием называть нормальный венный пульс отрицательным. Иногда видны только одна положительная волна а и одна отрицательная волна х.
Близкое расположение сонной артерии, пульсация которой часто хорошо видна, затрудняет оценку венного пульса. Надо иметь в виду, что пульсация внутренней яремной вены лучше видна снаружи от внутренней ножки кивательной мышцы, в то время как пульсация сонной артерии между кивательной мышцей и щитовидным хрящом гортани. Важно одновременно пальпировать сонную артерию на противоположной стороне. Иногда хорошо виден пульс на наружной (подкожной) яремной вене, оценка которого не вызывает затруднений. Коротко говоря, наличие двойной пульсации (+-+-) во время одного сердечного цикла, можно быть уверенным, что это венный пульс.
Положительный венный пульс наблюдается при недостаточности трехстворчатого клапана, двойная пульсация отсутствует, единственная положительная волна совпадает с пульсом на сонной артерии.
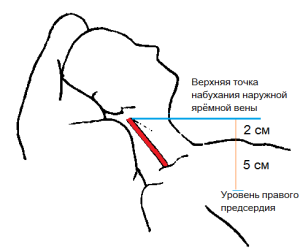
Венозное давление (ВД) в обычной врачебной практике можно определять на глаз по набуханию и пульсации шейных вен. При нормальном ВД у пациента, находящегося в вертикальном положении (стоя, сидя), подкожные вены шеи не набухают и не видна пульсация внутренней яремной вены. В положении лежа на спине шейные вены набухают. Можно определять ВД по точке, выше которой наружная яремная вена находится в спавшемся состоянии (рис.10). Ниже этой точки вена слегка набухшая, и можно видеть ее пульсацию. Надо придать пациенту возвышенное положение, приподняв головной конец кровати под таким углом, когда эта точка становится хорошо видимой (в положении сидя она опускается ниже ключицы, в положении лежа поднимается выше нижней челюсти, в том и другом случае она не видна). Угол наклона, под которым находится туловище пациента, зависит от уровня давления: он тем больше (по отношению к горизонтали), чем выше ВД.
Рис.10. Уровень венного давления. Наружная яремная вена: граница между наполненной нижней частью и спавшейся верхней. Объяснение в тексте.
Найдя искомую точку, измеряют расстояние от нее до угла Луи (сочленение рукоятки и тела грудины) по вертикали. Этот угол при любом наклоне тела находится примерно на 5 см выше правого предсердия. Измеренное расстояние плюс 5 см и будет величиной ВД, выраженной в сантиметрах или миллиметрах водного столба (точнее – кровяного столба, т.к. относительная плотность крови выше). В норме измеренное таким способом давление обычно не более 8 см. Целесообразно определять ВД с обеих сторон, т.к. одностороннее набухание вены может иметь местную причину.
Если описанную точку определить не удается, можно измерить давление по точке максимальной пульсации внутренней яремной вены. Так как эта вена прикрыта кивательной мышцей, видна только передаточная пульсация, поэтому для определения ВД необходимо отдифференцировать венный пульс от артериального (см. выше).
Иногда удобнее судить об уровне ВД по наполненности вен верхней конечности. Лежащий на спине пациент опускает руку вниз, в это время вены наполняются и резко контурируются. Затем он медленно поднимает руку. Когда она оказывается несколько выше горизонтальной плоскости, проведенной через угол Людовика (Луи), при нормальном ВД вены тыла кисти спадаются. Если они остаются наполненными и четко выступают при поднимании руки, ВД является повышенным. Высота, на которую необходимо поднять руку, чтобы вены кисти перестали выбухать, ориентировочно соответствует ВД.









Комментировать