Поширеність неінфекційних захворювань в XXI столітті змусив лікарів і вчених, що займаються медичними дослідженнями, замислитись над проблемою ранньоїсмертностілюдей.

Харківський національний
медичний університет
Смерть від ішемічної хвороби, ускладненої серцевою недостатністю і аритміями, а також полиморбидность патологічних процесів в клініці внутрішніх хвороб змусила задуматися над природою комплексу метаболічних і структурно-функциональных перебудов в організмі людини. У основі грізних розладів і симптомів захворювання перше місце займає порушення кровообігу в системі окремих ділянок міокарду внаслідок зміни судинної стінки і ендотелію, що призводять до ішемії міокарду, що характеризується невідповідністю можливостей доставки кисню до міокарду і потреб в ньому останнього для підтримки достатнього рівня окислювальних процесів, перш за все, в мітохондріях клітин.
Такий дисбаланс між можливістю і потребою, що відображають ступінь ішемічного пошкодження при тривалій і глибокій ішемії стає основою необоротніх змін клітин-кардіоміоцитів, що закінчуються некрозом.
Стосовно пошкодження серця при ІХС кардиопротективною дією володіє будь-який агент або метод дії, здатний шляхом прямого впливу на міоцит поліпшити виживаність при ішемії.
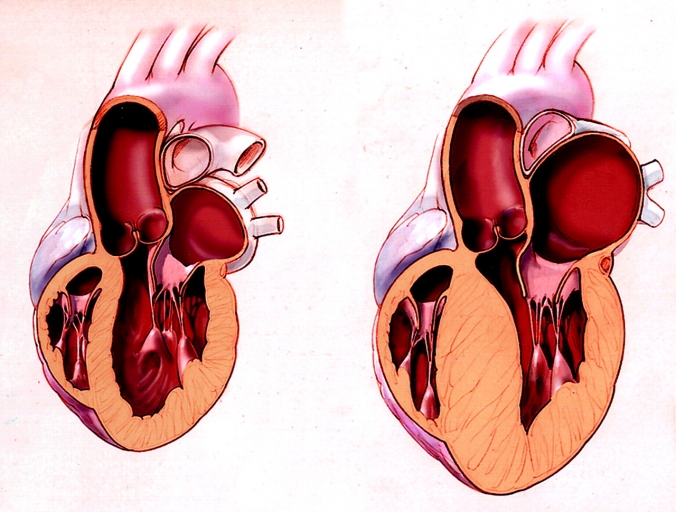
При ішемічній хворобі серця у хворих постінфарктним кардіосклерозом на тлі дисфункції лівого шлуночку (ЛЖ) відбувається його дилятация і зміна геометричної форми лівого шлуночку, при цьому розширюється його порожнина, стоншуються стінки і падає скоротлива здатність міокарду, знижується ударний об’єм і фракція викиду. Цей патологічний процес отримав назву ремоделювання міокарду. При усіх вказаних порушеннях розвивається скоротлива слабкість ЛШ, знижується ударний об’єм і фракція выбороса після даних УЗІ серця. Перевантаження об’ємом і тиском лівих відділів серця веде до легеневої гіпертонії, тим самим наступає недостатність по малому і великому кругу кровообігу, що погіршує прогноз захворювання, що вимагає негайного медикаментозного лікування [10].
Фармакотерапія при дисфункції лівого шлуночка у хворих на ХСН
Фармакотерапія ХСН є однією з основних складових її терапії.
Основні засоби — ліки, ефект яких доведено, сумнівів не викликає і які рекомендовані саме для лікування хронічної серцевої недостатності (ступінь доведеності А):
- Інгібітори АПФ, які показані всім хворим з хронічною серцевою недостатністю незалежно від етіології, стадії процесу та типу декомпенсації.
- Бета-адреноблокатори (β-АБ) — нейрогормональні модулятори, застосовувані «зверху» (додатково) до іАПФ.
- Антагоністи рецепторів до альдостерону, що застосовуються разом з іАПФ і β-АБ у хворих з вираженою хронічною серцевою недостатністю, а також при непереносимості іАПФ.
- Діуретики — показані всім хворим при клінічних симптомах хронічної серцевої недостатності, пов’язаних з надмірною затримкою натрію і води в організмі.
- Серцеві глікозиди — в малих дозах і з обережністю при синусовому ритмі, хоча при миготливої аритмії вони залишаються засобом вибору.
Основними препаратами в лікуванні ХСН є ІАПФ (бісопролол, карведілол, метопролол пролонгованої дії і небіволол) і блокатори бета-адренорецепторів, оскільки тільки вони можуть дієво впливати на темпи прогресу порушень основних функцій серця і настання смертельного результату від ХСН. Патогенетично в основі ХСН лежить падіння скоротності міокарду і пониженню насосної функції серця з падінням серцевого викиду.
У процес пристосування пониженої фракції викиду (ФВ) включається ренін-ангіотезин-альдостеронова (РААС) і симпатико-адреналова нервова система (САНС). Спочатку розвитку серцевої недостатності включається симпатична система і її активація, що виявляється викидом норадреналіну і адреналіну, які ведуть до підвищення частоти серцевих скорочень під час фізичних навантажень, що ассоціїруется з несприятливим прогнозом при ХСН [1,2].
Застосування інгібіторів ангиотензин-перетворюючого ферменту (ІАПФ)
У хворих з атеросклерозним і постінфарктним кардіосклерозом ремоделювання ЛЖ розвивається рідше і поволі прогресує.
Широке вивчення клінічних аспектів ремоделювання серця почалося в 90-ті роки після публікації класичних досліджень Пфеффера і Браунвальда по ремоделювання лівого шлуночка після гострого інфаркту міокарда, особливо після дослідження SAVE, який показав, що використання інгібітора АПФ у комплексному лікуванні інфаркту міокарда сприяє гальмування процесу постінфарктного ремоделювання лівого шлуночка (ЛШ), що супроводжується значним поліпшенням перебігу захворювання та прогнозу пацієнтів. Інгібітори АПФ здійснюють анти-цитокінову ефек діют через зниження синтезу ангіотензину II, який стимулює вироблення фактора некрозу пухлин (ТNFά) та блокатори ангіотензинових рецепторів першого типу.
Інгібітори АПФ знижують ризик смерті на 20-30% у найважчих хворих з ХСН і додаванням до них бета-адреноблокаторов покращують прогноз і дозволяють понизити ризик загальної смертності на 30-35% [13,14].
Основні позиції щодо застосування іАПФ в лікуванні хронічної серцевої недостатності:
- іАПФ показані всім хворим на хронічну серцеву недостатність (при будь-якої етіології і стадії процесу).
- іАПФ покращують клінічну симптоматику, якість життя, уповільнюють прогресування хвороби, знижують захворюваність і покращують прогноз хворих з хронічною серцевою недостатністю, а також запобігають наступ клінічно вираженій декомпенсації, тобто дозволяють досягти всіх шести цілей в лікуванні хронічної серцевої недостатності.
- Ці препарати ефективні від самих початкових стадій хронічної серцевої недостатності, включаючи безсимптомну дисфункцію лівого шлуночка, до найпізніших стадій декомпенсації.
- Чим раніше починається лікування, тим більше шансів на успіх і продовження життя пацієнтів.
- іАПФ є найбільш обґрунтованим способом лікування і хронічної серцевої недостатності із збереженою систолічною функцією серця.
- Не призначення іАПФ не може вважатися виправданим і веде до свідомого підвищення ризику смерті декомпенсованих хворих.
- іАПФ в меншій мірі здатні знижувати смертність у жінок, особливо з безсимптомною дисфункцією лівого шлуночка. При наявності клінічних ознак хронічної серцевої недостатності іАПФ надають позитивний ефект, хоча і дещо менш виражений, ніж у чоловіків.
Застосування бета-адреноблокаторі.
Позитивний вплив бета-адреноблокаторів на функцію міокарду обумовлений негативним хроно- і інотропним ефектом і як наслідок зменшенням енергетичних потреб міокарду. Здатні захищати міокард від токсичної дії катехоламінів і володіють антиаритмічними і вазодилатирующим ефектами [15].
Принципами етапного лікування бета-адренергичними блокаторами ХСН є їх призначення всім хворим з ХСН, що обумовлено такими факторами:
- відсутностю специфічних протипоказань;
- проведення повільної тітрації з підвищенням дози, яка закінчується і досягненням цільових або максимально переносимих значень;
- пониження доз переважно, чим повна відміна.
Хворий повинен бути попереджений, що не слід чекати швидкого регресу симпоматики, ймовірно і деяке тимчасове погіршення, яке в ніякому випадку не означає, що препарат необхідно відмінити. У випадку, якщо у хворих під час тітрації посилюються симптоми серцевої недостатності або з’являються інші небажані явища, лікарюі пропонується застосовувати діуретики і метаболічну терапію (панангин, предуктал, пумпан) [18,19].
До позитивних властивостей β-АБ при хронічній серцевій недостатності відноситься здатність:
- Зменшувати дисфункцію і загибель кардіоміоцитів (наступаючу як в результаті некрозу, так і в результаті апоптозу).
- Зменшувати кількість гібернірующего (що знаходяться в «сплячці») кардіоміоцитів.
- При тривалому застосуванні за рахунок збільшення зон скорочується міокарда покращувати показники гемодинаміки.
- Підвищувати щільності і афінність β-блокатори, яка різко знижена у хворих з хронічною серцевою недостатністю.
- Зменшувати гіпертрофію міокарда.
- Знижувати ЧСС, що є дзеркалом успішного застосування β-АБ у хворих з хронічною серцевою недостатністю. Зменшення ЧСС мінімум на 15% від початкової величини характеризує правильне лікування β-АБ хворих з хронічною серцевою недостатністю.
- Зменшувати ступінь ішемії міокарда в спокої і особливо при фізичній активності.
- Кілька зменшувати частоту шлуночкових аритмій.
- Надавати антіфібрілляторного дію, що знижує ризик раптової смерті.
До теперішнього часу завершено більше 30 плацебо-контрольованих досліджень, які включили більше 20 000 хворих на хронічну серцеву недостатність, які показали здатність бета-блокаторів знижувати смертність хворих з декомпенсацією на 29% (що навіть більше, ніж при застосуванні іАПФ). Хоча, справедливості заради, потрібно відзначити, що в більшості випадків бета-адреноблокатори застосовувалися додатково до іАПФ.
О.І. Шушляпін, к.м.н
Харківський національний
медичний університет
Продолжение следует








Комментировать