Определение информативных эхографических маркеров невынашивания в первом триместре для прогнозирования исхода беременности как необходимого диагностического алгоритма для своевременной оптимизации тактики ведения беременности. Ультразвуковой метод в структуре комплексной диагностики невынашивания беременности как самый высокоинформативный, неинвазивный и безопасный тест.
Введение
Среди важнейших проблем практического акушерства одно из первых мест занимает невынашивание беременности. Преждевременные роды являются наиболее частым осложнением течения беременности, а недонашивание -одна из основных причин перинатальной заболеваемости и смертности.
Несмотря на определенные успехи, достигнутые в диагностике, терапии, профилактике данного осложнения, частота преждевременных родов в последние пять лет выросла на 9% [1]. Перинатальная смертность при преждевременных родах в 25 раз выше, чем при своевременных, мертворождаемость при них достигает 50%, случаи ранней неонатальной смертности 70% [1, 2].
Частота самопроизвольных выкидышей в I триместре остается стабильной в течение многих лет и составляет 15-20% всех желанных беременностей. В структуре акушерских осложнений данная патология занимает II место [3]. В связи с этим необходимо создание диагностического алгоритма у пациенток с невынашиванием беременности для своевременной оптимизации тактики их ведения в I триместре. Ультразвуковой метод занимает ведущее место в структуре комплексной диагностики данного осложнения, являясь высокоинформативным, неинвазивным, безопасным диагностическим тестом [4-6].
Цель настоящей работы -определение наиболее информативных эхографических маркеров невынашивания в I триместре для прогнозирования исхода беременности.
Материалы и методы
Основную группу составили 128 женщин с угрожающим и начавшимся самопроизвольным выкидышем на сроке 8-13 недель, находившихся в отделении невынашивания беременности Перинатального центра Краснодара. Исследования проводились до начала комплексной терапии.
В I триместре беременности УЗдиагностика осуществлялась с применением двух стандартных методик, наиболее информативной из которых была трансвагинальная эхография, а также методики трансабдоминального сканирования с наполненным мочевым пузырем. Все исследования проводились на современных ультразвуковых аппаратах с использованием трансвагинального датчика 6,5 МГц и конвексных датчиков 3,5 и 5 МГц в двухмерном эхорежиме; также применялось допплеровское исследование в импульсном и цветном режимах.
Результаты исследования
Для I триместра беременности использовали следующие основные эхографические критерии угрожающего и начавшегося самопроизвольного выкидыша, которые условно были разделены на три группы:
1. Эхографические признаки патологии экстраэмбриональных структур:
- гипоплазия амниона выявлена у 6 (4,7%) беременных. Гипоплазией считался диаметр амниотической полости меньше 10-12 мм, измерение проводилось в двух взаимно перпендикулярных плоскостях при продольном сканировании;
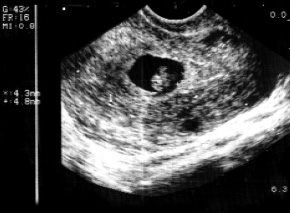
- гипоплазия хориона выявлена у 8 (6,25%) беременных. В норме максимальная толщина хориона соответствует сроку гестации или отстает от него на 2-4 мм. Отставание толщины хориона более 5 мм рассматривалось как гипоплазия. Измерение проводилось трехкратно в средней трети хориона (рис. 1);
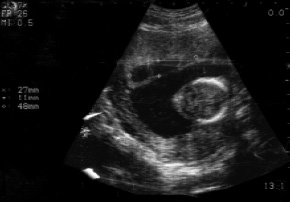
- фрагментированный хорион определялся у 2 (1,56%) беременных. В структуре фрагментированного хориона визуализируются анэхогенные структуры неправильной формы, размерами 5-10 мм (рис. 2);
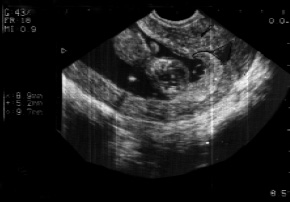
- предлежание ветвистого хориона выявлено у 14 (10,9%) беременных. При этом хорион частично или полностью перекрывает область внутреннего зева (рис. 3);
- выравнивание эхогенности трех экстраэмбриональных полостей (хориальной, амниотической и полости желточного мешка) выявлено у 2 (1,56%) беременных. В норме вследствие различия биохимического и клеточного состава содержимое хориальной, амниотической полостей и полости желточного мешка имеет различную эхогенность [5]. При первичном инфицировании в результате выраженной пролиферативноэкссудативной реакции амниотической оболочки и желточного мешка происходит повышение эхогенности данных полостей.
2. Эхографические признаки патологии эмбриона и плодного яйца:
- деформированное плодное яйцо; данный признак определялся у 35 (27,3%) беременных;
- низкое расположение плодного яйца имело место у 2 (1,56%) беременных. Малый процент выявления данного признака связан со сроками гестации 8-13 нед, при которых плодное яйцо занимает большую часть полости матки;
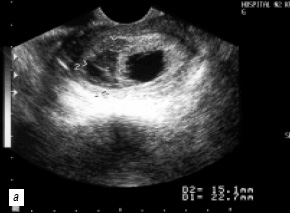
- ретрохориальная гематома выявлена у 12 (9,4%) беременных. Имеет значение характер локализации гематомы (полюсной или пристеночный) и время ее образования (эхографические признаки организации гематомы) (рис. 4а,б);
- брадикардия эмбриона (ЧСС меньше 90 ударов в 1 мин) выявлена у 2 (1,56%) беременных. ЧСС эмбриона определялась с помощью спектральной допплерометрии;
- раннее маловодие выявлено у 4 (3,1%) беременных. Несоответствие диаметра плодного яйца гестационному сроку. Измерение проводилось в трех взаимно перпендикулярных плоскостях, по внутреннему контуру плодного яйца;
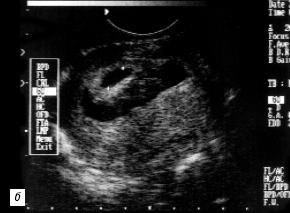
- нарушение дифференцировки основных анатомических структур эмбриона по срокам гестации выявлено у 6 (4,7%) беременных (рис.5, 6);
- отставание темпов прироста копчико-теменного размера (КТР) выявлено у 4 (3,1%) беременных. В норме с 8 нед беременности прирост КТР составляет 10-12 мм в неделю
3. Эхографические признаки патологии матки и яичников:
- локальное утолщение миометрия (гипертонус) определялось у 100 (78,1%) беременных основной группы;
- отсутствие в яичниках кисты желтого тела выявлено у 74 (57,8%) беременных;
- размеры придаткового образования, превышающие 70 мм, диагностированы у 5 (3,9%) беременных. Имеет значение фактор механического сдавления матки, приводящий к гипертонусу миометрия.
Допплерометрические критерии при невынашивании беременности рассматривались изолированно:
- диссоциированный кровоток в маточных артериях имел место у 40 (31,3%) беременных. Разница систоло-диастолического отношения (СДО) в правой и левой маточных артериях составляла 10-12% или 0,5 условных единиц;
- при цветовом допплеровском картировании (ЦДК) -отсутствие трофобластического кровотока или прерывистая васкуляризация (т.е. отдельные цветовые локусы в структуре хориона) выявлены у 3 (2,3%) беременных.
Обсуждение
Проведенное нами исследование позволило установить, что при наличии у беременных с угрожающим самопроизвольным выкидышем трех и более ультразвуковых «маркеров» невынашивания беременности в I триместре самопроизвольный выкидыш до 12 недель произошел в 15 (11,7%) случаях, поздний самопроизвольный выкидыш с 13 по 22 неделю в 7 (5,5%) случаях и преждевременные роды у 8 (6,25%) женщин.
Следует отметить, что при наличии одного или двух эхографических маркеров далеко не во всех случаях имели место выраженные клинические симптомы угрожающего самопроизвольного выкидыша. Так, из 100 (78,1%) беременных с УЗпризнаками гипертонуса миометрия и 74 (57,8%) с отсутствием кисты желтого тела только у 30 (23,4%) беременных имел место факт достоверных клинических признаков. В то же время все беременные, у которых были выявлены эхографические маркеры патологии экстраэмбриональных структур, маркеры патологии эмбриона и плодного яйца относились к группе высокого риска развития самопроизвольного выкидыша и преждевременных родов.
Обоснованность того или иного эхографического критерия определяет степень точности прогноза невынашивания беременности в I триместре, а с практической точки зрения необходимо знать, насколько объективно данный признак позволит прогнозировать самопроизвольное прерывание беременности. Практическая применимость критериев зависит от их чувствительности и специфичности. Чувствительность -это доля женщин, у которых были выявлены данные эхографические критерии и беременность закончилась самопроизвольным прерыванием, т.е. число истинно положительных результатов. Специфичность -это доля женщин, у которых не были установлены данные признаки и беременность прогрессировала, т. е. число истинно отрицательных результатов (таблица).
Таблица Чувствительность и специфичность основных эхографических критериев невынашивания беременности в I триместре
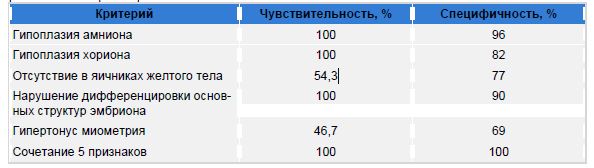
Таким образом, в диагностике невынашивания беременности методом трансвагинальной эхографии наиболее значимыми для прогнозирования исхода данной беременности являются эхографические маркеры патологии эмбриона и экстраэмбриональных структур, а наличие ультразвуковых признаков патологии матки и яичников не всегда приводит к неблагоприятному исходу беременности.
Литература
- Сидельникова В.М. Актуальные проблемы невынашивания беременности. Клинические лекции. -М., 1999.
- Сидельникова В.М. Невынашивание беременности. -М.: Медицина, 1986.
- Айламазян Э.К. Акушерство: Учеб. пособие для студентов вузов. -Л., 1996, 250 с.
- Демидов В.Н., Стыгар А.М. Клини-6. Персианинов Л.С., Демидов В.Н. ческое значение эхографии в ранние сроки бере-Ультразвуковая диагностика в акушерстве //Атлас. менности //Акуш. и гин. — 1985. — N 10. — С. 63-67. -М.: Медицина, 1982. -С. 336.
- Митьков В. В. Клиническое руководство по ультразвуковой диагностике. -М.: 1996. Т. 2. -С. 9 — 78.








Комментировать