А.А. ЗАЙЦЕВ, ФГКУ «Главный военный клинический госпиталь им. Н.Н. Бурденко» Минобороны России, Москва, С.В. ОКОВИТЫЙ, ОУ ВПО «Санкт-Петербургская государственная химико-фармацевтическая академия» Минздрава России
Аннотация
Публикация посвящена актуальным вопросам ведения пациентов с кашлем. Представлены эпидемиология кашля, его клиническая классификация, анализ причин, перечень необходимых методов диагностики и направления фармакотерапии. Уделено внимание дифференциальной диагностике различных патологических состояний и заболеваний, ведущим клиническим признаком которых является кашель. Авторы приводят подробную характеристику лекарственных препаратов для лечения кашля, принципы рациональной противокашлевой и мукоактивной фармакотерапии.
Ключевые слова: кашель, дифференциальный диагноз, противокашлевые средства, мукоактивная терапия.
- АПФ — ангиотензинпревращающий фермент
- БА — бронхиальная астма
- ГЭРБ — гастроэзофагеальная рефлюксная болезнь
- МЦК — мукоцилиарный клиренс
- ОБ — острый бронхит
- ОРВИ — острые респираторные вирусные инфекции
- СОБ — слизистая оболочка бронхов
- ТЭЛА — тромбоэмболия легочной артерии
- ФБС — фибробронхоскопия
- ХБ — хронический бронхит
- ХК — хронический кашель
- ХОБЛ — хроническая обструктивная болезнь легких
Больные, жалующиеся на кашель, представляют одну из наиболее многочисленных групп в практике терапевта [1, 2]. По мнению британских врачей, острый кашель, сопровождающий течение острых респираторных вирусных инфекций (ОРВИ), наблюдается у 45—48 млн больных в Великобритании ежегодно, при этом около 12 млн обращаются за медицинской помощью [3]. Хронический кашель (ХК) является наиболее частым симптомом различных бронхолегочных заболеваний и обусловливает от 10 до 38% обращений за медицинской помощью к пульмонологу. Актуальность ХК подчеркивают результаты эпидемиологических исследований, согласно которым до 18% жителей США, 16% населения Великобритании, по 11% в Швеции и Италии предъявляют жалобы на постоянный кашель [2, 4—6]. Подобное исследование проведено и в Рязанской области Российской Федерации, в котором отмечено, что жалобы на ХК предъявляли 14,8% опрошенных [2].
Таким образом, принимая во внимание ежегодные цифры официальной статистики по заболеваемости ОРВИ (27,3 — 41,2 млн случаев ежегодно, из которых по крайней мере 1/3 — обращения к врачу с жалобами на кашель [7]), распространенность хронических заболеваний верхних (риниты, синуситы) и нижних дыхательных путей (хронический бронхит — ХБ, бронхиальная астма — БА, пневмония и пр. [8, 9]), становится очевидным, что кашель занимает одно из ведущих мест в отечественной клинической практике.
Причины, характеристика, классификация кашля. В настоящее время выделяют более 50 различных заболеваний/патологических состояний, протекающих с возникновением кашля [2, 3, 10]. Среди них заболевания органов дыхания (острый бронхит — ОБ, ХБ, БА, пневмония, абсцесс легкого, туберкулез, сдавление трахеи и бронхов увеличенными лимфатическими узлами средостения — саркоидоз, лимфома), опухоли средостения, интерстициальные заболевания легких, плевриты); заболевания сердечнососудистой системы (сердечная недостаточность, тромбоэмболия легочной артерии — ТЭЛА, перикардит, пороки сердца); заболевания ЛОР-органов (риносинуситы, фарингиты, опухоли гортани, рефлекторный кашель при патологии наружного и среднего уха); заболевания желудочно-кишечного тракта (гастроэзофагеальная рефлюксная болезнь — ГЭРБ, грыжи пищеводного отверстия диафрагмы); побочное действие лекарственных препаратов (ингибиторы ангиотензинпревращающего фермента — АПФ, аэрозольные средства, кислород); психогенный, невротический кашель.
По характеру кашля выделяют непродуктивный, или сухой, и продуктивный (т.е. с выделением/экспекторацией мокроты). Продуктивный кашель наблюдается при заболеваниях, связанных с воспалительными/инфекционными поражениями дыхательных путей, сопровождающихся гиперпродукцией бронхиальной слизи. В этом контексте важно выделять ложную продуктивность кашля, которая может наблюдаться при постназальном затеке у больных с заболеваниями ЛОР-органов (синуситы, риниты). По интенсивности выделяют покашливание, легкий и сильный кашель. По продолжительности кашлевого акта: эпизодический кратковременный или приступообразный и постоянный кашель.
Наиболее важным критерием, позволяющим уточнить основные причины кашля, является его длительность (см. рисунок). Выделяют острый (кратковременный) кашель продолжительностью менее 3 нед и хронический (длительный) кашель, наблюдающийся более 8 нед. В случае кашля длительностью от 3 до 8 нед принято говорить о подостром (затяжном), или «постинфекционном», кашле. Данная клиническая классификация позволяет актуализировать перечень причин кашля и определить направления диагностического поиска и лечения [2, 10—15].
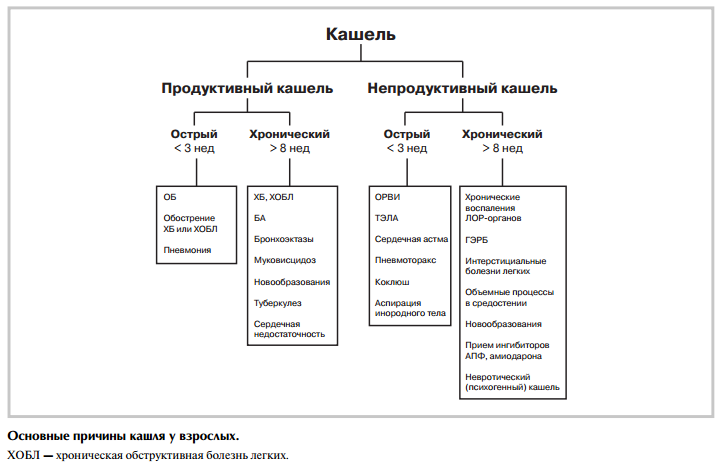
Так, острый кашель, как правило, обусловлен острыми вирусными инфекциями верхних и нижних дыхательных путей, наблюдается при пневмонии, при обострениях БА, ХОБЛ. Подострый («постинфекционныгй») кашель чаще всего обусловлен гиперреактивностью бронхов вследствие перенесенной вирусной или вирусноподобной (Mycoplasma pneumoniae, Chlamydophila pneumoniae) инфекции. Недооцененной причиной подострого кашля у взрослых может также быть коклюш [16].
Длительный (более 8 нед) продуктивный кашель может наблюдаться при ХОБЛ, бронхоэктатической болезни, новообразованиях в дыхательных путях и легких, абсцессе легкого. Сухой длительный кашель нередко наблюдается у пациентов с хроническими заболеваниями ЛОР-органов (синусит, ринит), больных ГЭРБ.
Основные диагностические подходы к ведению пациентов с кашлем. Диагностическая программа ведения больного с кашлем включает анализ жалоб, уточнение анамнеза заболевания, объективный осмотр пациента, проведение лабораторных, инструментальных исследований. Расспрос больного должен отражать характеристику кашля по его длительности, характеру (сухой или продуктивный), интенсивности, анализ провоцирующих факторов (аллергены, прием лекарственных препаратов, физические усилия и пр.), в какое время суток возникает, чем купируется и др. Приводится анализ отделяемой мокроты — количество, цвет, характер. Анализируются анамнестические данные: факт курения с определением длительности, семейный анамнез в отношении БА, туберкулеза, связь с приемом препаратов, профессиональные вредные факторы.
В ряде случаев в дифференциальной диагностике помогает тщательный анализ клинических особенностей кашлевого акта. Например, приступообразный «лающий» кашель (кашлевые репризы — частые, следующие друг за другом кашлевые толчки) характерен для инфекции, вызванной Bordatella pertussis (коклюш). Грубый, приступообразный кашель, усиливающийся во время разговора, смеха, характерен для синдрома трахеобронхиальной дискинезии (экспираторный стеноз трахеи). Приступообразный ночной кашель является нередким симптомом БА, а малопродуктивный утренний кашель характерен для ХБ «курильщика». Кашель, усиливающийся в положении лежа, может быть признаком патологического процесса в средостении (лимфаденопатия при саркоидозе, лимфопролиферативном или неопластическом процессе). Напротив, исчезающий в горизонтальном положении, кашель, возможно, связан с заболеванием плевры.
Анализ количества, характера и цвета мокроты в случае продуктивного кашля также имеет огромное диагностическое значение. Так, увеличение объема обычно отделяемой мокроты пациентом, страдающим ХБ/ХОБЛ, служит критерием обострения, а усиление ее гнойности (мокрота приобретает зеленоватый оттенок/цвет) — одним из показаний к назначению антибактериальной терапии. Постоянное обильное выделение, как правило, пенистой мокроты от 1 до 3 л в сутки (бронхорея) является патогномоничным симптомом при бронхиоло-альвеолярном раке. Для пациентов с отеком легкого, обусловленного острой левожелудочковой недостаточностью, характерно отделение большого количества пенистой розовой мокроты. Вязкая, трудно отделяемая, так называемая стекловидная мокрота наблюдается при БА. При крупозной пневмонии больные нередко жалуются на отделение «ржавой» мокроты. Отделяемое в виде «смородинового» или «малинового» желе характерно для пневмонии, вызванной Klebsiella pneumoniae. В желтый цвет мокроту окрашивают эозинофилы (БА, эозинофильные процессы в легких).
Особую настороженность должны вызывать больные с жалобами на кровохарканье. В числе основных причин кровохарканья стоит выделить ТЭЛА, новообразования, аутоиммунные заболевания (синдром Гудпасчера, гранулематоз Вегенера).
При объективном обследовании необходимо тщательно осмотреть ротоглотку, обращая внимание на миндалины, гиперемию задней стенки. Наличие на задней стенке слизи свидетельствует в пользу синусита или ринита (постназальный затек).
Аускультация легких является важным элементом осмотра. Наличие сухих свистящих хрипов свидетельствует о поражении нижних отделов дыхательных путей — ОБ, обострение ХБ или БА. Выявление участка влажных мелкопузырчатых хрипов служит типичным признаком пневмонии. Множественные фокусы влажных хрипов наблюдаются при отеке легких. Инспираторная крепитация («треск целлофана») характерна для интерстициальных заболеваний легких.
Большое значение имеет общеклиническое исследование мокроты, позволяющее определить наличие клеточных элементов (нейтрофилы, эозинофилы, эритроциты), специфических показателей — спирали Куршмана, кристаллы Шарко—Лейдена. Наличие в мокроте эозинофилов, спиралей Куршмана, кристаллов Шарко—Лейдена свидетельствует в пользу БА. Высокое содержание нейтрофилов свидетельствует о воспалительном процессе (например, обострение ХБ) и требует решения о назначении антибактериальной терапии. Наличие эритроцитов в мокроте должно насторожить врача в плане исключения ТЭЛА, неопластического процесса.
У пациентов с воспалительными процессами (пневмония, обострение ХБ) необходимо выполнение бактериоскопии с окраской по Граму и микробиологического исследования образца мокроты.
При обследовании больного, предъявляющего жалобы на кашель, обязателен осмотр отоларинголога с целью исключения заболеваний ЛОР-органов.
Ключевым моментом является проведение рентгенологического исследования, позволяющего определить ряд патологических процессов, сопровождающихся кашлем (пневмония, синусит и пр.) или по крайней мере уточнить круг заболеваний, обусловливающих необходимость дальнейшего обследования, а также, напротив, вовсе исключить патологию легких из дифференциально-диагностического поиска.
При подозрении на экспираторный стеноз трахеи (трахео-бронхиальная дискинезия) рекомендовано выполнение рентгенографии трахеи с функциональными тестами (кашель, резкий выдох). Обязательным при обследовании больного с кашлем является проведение рентгенографии околоносовых пазух. При наличии показаний выполняется компьютерная томография высокого разрешения, позволяющая уточнить характер поражения легочной ткани, средостения.
Исследование функции внешнего дыхания дает возможность уточнить характер изменений вентиляционной способности легких — обструктивныш или рестриктивныш тип нарушений. При наличии обструкции необходимо выполнение теста на ее обратимость с бронхолитиком (сальбутамол 400 мкг, ипратропия бромид 80 мкг) для исключения БА.
Диагностическая фибробронхоскопия (ФБС) должна быть зарезервирована для диагностики неопластических процессов, саркоидоза, аспирации инородного тела. Помимо осмотра трахеобронхиального дерева при ФБС выполняют взятие материала для цитологического и гистологического исследований, а в случае необходимости исключения специфического процесса — для выполнения микробиологической и ПЦР-диагностики. Для диагностики саркоидоза выполняется трансбронхиальная биопсия легкого, лимфатических узлов.
Если имеется подозрение на ГЭРБ, проводят гастроскопию.
Общие лечебные подходы к ведению пациента с кашлем. Лечение кашля в первую очередь должно быть этиотропным, т.е. направленным на устранение причины кашля. С целью ликвидации/уменьшения кашля используют два основных метода: фармакологический и немедикаментозный. В числе немедикаментозных методов стоит упомянуть отказ от курения (позволяет уменьшить выраженность кашля у курильщиков, пациентов с ХОБЛ), повышенное употребление жидкости у больных с ОРВИ, обеспечение достаточной влажности воздуха в помещении, отмена провоцирующих кашель препаратов. Фармакологический метод предполагает назначение противокашлевых средств.
Противокашлевые препараты включают лекарственные средства, подавляющие кашель в центральном или периферическом звене, и мукоактивные препараты.
Назначение препаратов, подавляющих кашлевой рефлекс может быть оправдано только в случае сухого кашля, значительно снижающего качество жизни пациента [2, 10, 14, 17]. Например, у больных с новообразованиями дыхательных путей, при сухом непереносимом ночном кашле у больных с коклюшем, трахео-бронхиальной дискинезией.
К средствам, позволяющим управлять кашлем через изменение количества и свойств бронхиального секрета, относятся мукоактивные препараты. Среди них выделяют следующие 3 основные группы:
- мукокинетики — препараты, влияющие на реологические свойства (объем, вязкость, подвижность) преимущественно золевого компонента бронхиального секрета;
- муколитики — препараты, влияющие на реологические свойства (вязкость, эластичность, адгезивность) преимущественно гелевого компонента бронхиального секрета;
- мукорегуляторы — лекарственные средства, изменяющие продукцию бронхиального секрета и соотношение основных типов клеток в слизистой оболочке бронхов (СОБ) [10, 14, 17, 18];
К этим 3 группам примыкают стимуляторы мукоцилиарного клиренса (МЦК) — препараты, восстанавливающие или поддерживающие функциональную активность цилиарных клеток СОБ. Как правило, они оказывают бронхолитическое действие.
Характеристика лекарственных препаратов для лечения кашля
Опиоидные противокашлевые средства. К наиболее известным опиоидным противокашлевым средствам относят кодеин (табл. 1). Действие препарата основано на взаимодействии с μ-опиатными рецепторами кашлевого центра мозга с подавлением его функции. Для кодеина характерно сочетание противокашлевого, обезболивающего и успокаивающего действия. При этом он уменьшает дыхательный объем и секрецию бронхиальных желез. Это приводит к повышению вязкости бронхиального секрета, что противопоказано при ряде клинических ситуаций (ОБ, обострение БА, ХОБЛ). Кроме того, противокашлевое действие опиоидных препаратов не является избирательным, одновременно они могут угнетать дыхательный центр. При регулярном применении кодеина наблюдается привыкание и может развиться зависимость. С 1 июня 2012 г. в Российской Федерации прекращен оборот безрецептурных содержащих кодеин препаратов.

Декстрометорфан — синтетическое противокашлевое средство, по химической структуре близкое к опиатам. Механизм противокашлевого действия опосредуется за счет подавления активности кашлевого центра и блокады NMDA-рецепторов в центральной нервной системе. В отличие от кодеина декстрометорфан не дает обезболивающего или успокаивающего эффекта, при его применении, как правило, не наблюдается выраженного угнетения дыхательного центра, сухости во рту, подавления функции реснитчатого эпителия бронхов. Декстрометорфан по противокашлевому эффекту уступает опиоидным препаратам.
Противокашлевые средства периферического действия блокируют периферические звенья кашлевого рефлекса за счет снижения чувствительности рецепторов нервных окончаний блуждающего нерва, расположенных в органах дыхания и небольшого бронхорасширяющего действия. По выраженности терапевтического эффекта значительно уступают препаратам центрального действия.
Мукокинетики (отхаркивающие средства) разделяются по механизму действия на препараты прямого и рефлекторного действия (табл. 2).
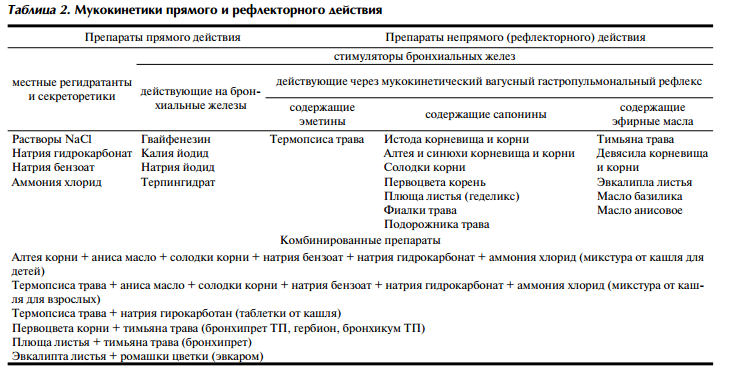
Препараты прямого действия после всасывания в желудочно-кишечном тракте способны выделяться СОБ, увеличивая гидратирование и объем слизи (секретолитическое действие), повышая ее подвижность, уменьшая сопротивление движению ресничек в перицилиарном слое, что способствует отхождению мокроты. Следует отметить, что препараты этой группа никогда не подвергались серьезному клиническому изучению и терапевтическая ценность их неочевидна.
Мукокинетики рефлекторного действия способны раздражать рецепторы слизистой оболочки желудка, что в свою очередь через рвотный центр продолговатого мозга увеличивает активность бронхиальных желез и усиливает сокращение мышц бронхов. Растительные препараты, содержащие слизеобразные полисахариды, при выделении через СОБ, помимо мукокинетического, оказывают дополнительно обволакивающее, мягчительное и противовоспалительное действие. Мокрота становится более обильной, жидкой и легче откашливается. Следует учитывать, что большинство этих препаратов в дозах, достаточных чтобы значимо усилить секрецию, могут вызывать тошноту, рвоту и даже бронхоспазм. Поэтому в настоящее время мукокинетики в значительной мере вытеснены гораздо более эффективными и безопасными муколитическими препаратами.
Единственным препаратом, получившим широкое распространение, является гвайфенезин, обладающий свойствами мукокинетика и муколитика [17]. Препарат стимулирует секреторные клетки СОБ, вырабатывающие нейтральные полисахариды, и способствует деполимеризации кислых мукополисахаридов, улучшая реологические свойства слизи, снижая вязкость и увеличивая объем мокроты. Под влиянием гвайфенезина происходит активация цилиарного аппарата бронхов, облегчается удаление мокроты, что способствует переходу непродуктивного кашля в продуктивный.
Муколитики и мукорегуляторы. По действию на бронхиальный секрет принято выделять 2 группы препаратов — средства, реализующие свой эффект преимущественно в просвете бронхов, и преимущественно нормализующие образование бронхиального секрета (табл. 3).

Основными целями муколитической терапии являются уменьшение образования мокроты, ее регидратация, разжижение и стимуляция выведения.
Муколитическое действие содержащих тиол препаратов, в частности ацетилцистеина, реализуется в просвете бронхов и основывается на наличии в его молекуле сульфгидрильных (SH-) групп, которые разрывают дисульфидные связи мукополисахаридов мокроты, делая ее менее вязкой. Помимо этого ацетилцистеин оказывает прямое (за счет сульфгидрильных групп) и непрямое (за счет активации синтеза глутатиона) антиоксидантное действие.
Действие ферментных препаратов основано на расщеплении комплекса мукопротеинов или нуклеиновых кислот, что тем самым уменьшает вязкость мокроты. Клинические возможности данной группы ограничиваются в настоящее время использованием дорназа альфа у больных муковисцидозом.
Особую группу составляют препараты, нормализующие внутриклеточное образование бронхиального секрета. Речь идет о бромгексине, амброксоле и карбоцистеине. Бромгексин является пролекарством и в организме метаболизируется с образованием активного метаболита — амброксола, который и определяет основные эффекты препарата. Они оказывают муколитическое и секретолитическое действие [19], повышают активность лизосом бокаловидных клеток эпителия дыхательных путей, вследствие чего происходит высвобождение лизосомальных ферментов, гидролизующих мукопротеиды и мукополисахариды. Происходит восстановление МЦК за счет стимуляции выработки нейтральных полисахаридов и сурфактанта. Отличительной особенностью бромгексина является его небольшое самостоятельное противокашлевое действие.
Карбоцистеин обладает одновременно мукорегулирующим и муколитическим свойствами. Механизм действия препарата связан с активацией сиаловой трансферазы бокаловидных клеток СОБ и нормализацией соотношения кислых и нейтральных сиаломуцинов в секрета бронхов (восстановление вязкости и эластичности слизи), что роднит его с муколитиками. Собственно мукорегуляторное действие заключается в уменьшении в СОБ при патологии избыточного количество бокаловидных клеток и снижения количества вырабатываемой слизи. Применение карбоцистеина сопровождается восстановлением секреции IgА, улучшением МЦК за счет восстановления активности реснитчатых клеток и реализуется на всем протяжении респираторного тракта (полость носа, околоносовые пазухи, верхние и нижние дыхательные пути), имеющих сходное строение эпителия и наличие реснитчатых клеток.
Эрдоцистеин — муколитический препарат смешанного действия, содержащий 2 сульфгидрильные группы, которые освобождаются в процессе метаболизма. В результате образуется 3 активных метаболита, которые обладают муколитическими и антиоксидантными свойствами. Механизм влияния на МЦК опосредуется за счет снижения вязкости мокроты (разрыв дисульфидных мостиков), усиления секреторной функции эпителия дыхательных путей, стимуляции моторной функции, препарат также дает умеренный противокашлевой эффект [10]. Благодаря сульфгидрильным группам у эрдоцистеина присутствует антиоксидантное действие за счет снижения образования активных форм кислорода. Эрдоцистеин увеличивает концентрацию IgA в слизистой оболочке дыхательных путей.
Стимуляторы МЦК. Среди стимуляторов МЦК наибольшее признание нашли селективные β2-адреномиметики (сальбутамол, фенотерол) [17]. Применение метилксантинов в настоящее время ограничено в связи с их непредсказуемой фармакокинетикой и узким терапевтическим интервалом. Сальбутамол, являющийся селективным агонистом β2-адренорецепторов, способен увеличивать МЦК, повышать секрецию слизистых желез и продукцию сурфактанта. Он оказывает дозозависимое бронхолитическое действие (при наличии бронхообструкции), снижает продукцию и высвобождение гистамина, медленно реагирующей субстанции анафилаксии из тучных клеток, факторов хемотаксиса из нейтрофилов. Помимо этого препарат стимулирует митотическую активность и восстановление реснитчатого эпителия дыхательных путей, а также модулирует холинергическую нейротрансмиссию. Все эти свойства позволяют использовать сальбутамол как модулятор МЦК и бронхолитическое средство. В определенных клинических ситуациях (например, у пациентов с ОБ, обострением ХОБЛ) терапия β2-агонистами вкупе с муколитическими препаратами является наиболее целесообразной.
Комбинированные мукоактивные препараты
В случае, если у больного имеет одновременно несколько симптомов поражения трахеобронхиального дерева (кашель, трудно отделяемая мокрота, бронхообструкция), целесообразно использовать комбинированные препараты. Примером эффективной мукоактивной комбинации является препарат аскорил, содержащий муколитик (бромгексин), муколитик/мукокинетик (гвайфенезин) и β2-адреномиметик (сальбутамол). Все компоненты оказывают синергичное действие, улучшая МЦК, регулируя секрецию мокроты и ее реологические свойства, снижая избыточный тонус бронхов. В результате происходит быстрое очищение бронхов от измененного трахеобронхиального секрета и уменьшение/исчезновение кашля. Аскорил одновременно воздействует практически на все звенья патогенеза острых и хронических бронхолегочных заболеваний, сопровождающихся образованием трудно отделяемого вязкого секрета (БА, ОБ и ХБ, пневмония и др.).
Препарат имеет высокий профиль безопасности, а его эффективность изучена в целом ряде клинических исследований у взрослых и детей [20—25]. Его применение позволяет снизить длительность лечения заболевания, уменьшить количество применяемых лекарственных средств и риск побочных эффектов, повысить приверженность больного лечению.
Нефармакологические методы воздействия на МЦК
Высокочастотная перкуссионная вентиляция легких. Данный метод респираторной терапии основан на подаче пациенту маленьких объемов воздуха («перкуссия») через маску или загубник с высокой регулируемой частотой (60—400 циклов минуту) и управляемым уровнем давления через специальный открытый дыхательный контур. Другим методом является методика высокочастотных колебаний (осцилляции) грудной стенки, которые через грудную клетку передаются на дыхательные пути и проходящий по ним поток газа. Высокочастотные колебания создаются с помощью надувного жилета, который плотно облегает грудную клетку и соединен с воздушным компрессором [8].
Кинезитерапия включает различные методы дыхательной гимнастики, общую лечебную физкультуру, проведение ингаляционной терапии. Наиболее простыми и эффективными методами кинезитерапии являются дренажные положения тела, упражнение «сантиметр», дыхательная гимнастика, в том числе с сопротивлением выдоху, флаттер-терапия, клопф-массаж, хаффинг [26].
Общие принципы рациональной фармакотерапии при кашле
Рациональная мукоактивная терапия предполагает назначение препаратов, необходимых в конкретной клинической ситуации с учетом их прогнозируемого клинического эффекта и безопасности для пациента. Так, наиболее частой причиной обращения за медицинской помощью больного с острым кашлем является ОРВИ (простуда, острый фарингит). В данной ситуации целесообразны назначение смягчающих, увлажняющих средств, обильное питье теплых растворов, щелочные ингаляции. Назначение мукоактивных препаратов чаще всего не требуется. Применение муколитиков может быть зарезервировано у больного с ОРВИ с жалобами на продуктивный кашель (нередко такая ситуация наблюдается у курильщиков). Противокашлевые препараты не рекомендуется назначать пациентам с острым кашлем, а также для подавления продуктивного кашля, так как в указанной ситуации их назначение может сопровождаться застоем мокроты в дыхательных путях и способствовать развитию инфекционных осложнений (пневмония). Назначение препаратов, подавляющих кашель, может быть оправдано только при сильном надсадном сухом кашле, нарушающем сон и дневную активность пациента. Одновременный прием противокашлевых и мукоактивных препаратов недопустим.
Напротив, пациенты с ОБ, симптомами которого являются продуктивный кашель, одышка, свистящее дыхание, повышение температуры тела, общее недомогание и сухие хрипы, выслушиваемые при аускультации легких, нуждаются в мукоактивной терапии (бромгексин, амброксол, ацетилцистеин, сироп плюща). В случае нередкого сочетания продуктивного кашля с бронхообструктивным синдромом (ОБ, ХОБЛ) применяются комбинированные препараты, дающие, как муколитический, так и бронходилатирующий эффекты (аскорил). Применение бронхолитиков (сальбутамол, фенотерол, ипратропия бромид) оправдано у пациентов с клинически выраженной бронхообструкцией, неотвязным кашлем и признаками бронхиальной гиперреактивности.
Чрезвычайно важна муколитическая терапия у больных пневмонией. Адекватное отделение мокроты способствует более быстрому разрешению заболевания. В данной ситуации возможно сочетание различных препаратов — муколитиков и мукокинетиков и путей их введения. У пациентов с тяжелыми формами заболевания целесообразен парентеральный или небулайзерный путь введения препаратов.
При стабильном течении ХОБЛ у пациентов с постоянным продуктивным кашлем (фенотип, характеризующийся частыми обострениями заболевания) существуют предпосылки к длительному приему мукоактивных препаратов, оказывающих антиоксидантный эффект (ацетилцистеин, карбоцистеин, эрдоцистеин). У больных с бронхоэктазами, муковисцидозом, выделяющими большой объем мокроты, целесообразно длительное применение мукорегуляторов (карбоцистеин), уменьшающих избыточное образование секрета.
Пациентам с БА, как правило, мукоактивная терапия не требуется. Продуктивный кашель регрессирует при усилении базисной противоастматической терапии. В случае присоединения бактериальной инфекции целесообразно добавление муколитической терапии. Использование препаратов для небулайзерного применения не рекомендуется из-за опасности провоцирования бронхоспазма.
Принципиальным моментом рациональной мукоактивной терапии является комбинирование фармакологических методов с немедикаментозными средствами. Дыхательная гимнастика с сопротивлением выдоху, методы кинезитерапии являются эффективным дополнением к стандартному лечению.
ЛИТЕРАТУРА
- Morice A. Epidemiology of cough. Pulm Pharmacol Ther 2002; 15: 253—259.
- Чучалин А.Г., Амбросимов В.Н. Кашель. М: Эхо 2012; 128.
- Morice A., McGarvey L., PavordI. et al. Recommendations for the management of cough in adults. Thorax 2006; 61: 1—24.
- Cullinan P. Persistent cough and sputum: prevalence and clinical characteristics in south east England. Respir Med 1992; 86: 143—149.
- Lundback B., Nystrom L., Rosenhall L. et al. Obstructive lung disease in northern Sweden: respiratory symptoms assessed in a postal survey. Eur Respir J 1991; 4: 257—266.
- Cerveri I., Accordini S, Corsico A. et al. Chronic cough and phlegm in young adults. Eur Respir J. 2003; 22 (3): 413—417.
- По данным отчетов Федерального государственного учреждения здравоохранения «Федеральный центр гигиены и эпидемиологии Роспотребнадзора РФ». Доступно на: http:// www.fcgsen.ru/
- Чучалин А.Г., Айсанов З.Р., Авдеев С.Н. и др. Федеральные клинические рекомендации по диагностике и лечению хронической обструктивной болезни легких. Москва 2014. Доступно на: http://www.pulmonology.ru/publications/ guide. php?clear_cache=Y
- Чучалин А.Г., Айсанов З.Р., Белевский А.С. Федеральные клинические рекомендации по диагностике и лечению бронхиальной астмы. Москва 2014. Доступно на: http://www.pulmonology.ru/publications/guide.php
- Синопальников А.И., Клячкина И.Л. Кашель. М: Медицинское информационное агентство 2013; 168.
- Curley F., Irwin R, Pratter M. et al. Cough and the common cold. Am Rev Respir Dis 1988; 138: 305—311.
- Ojoo J., Everett C, Mulrennan S. et al. Management of patients with chronic cough using a clinical protocol: a prospective observational study. Cough 2013; 9 (1): 2.
- McCrory D, Coeytaux R., Yancy W. et al. Assessment and Management of Chronic Cough [Internet]. Aviable at: http://www.ncbi.nlm.nih.gov/pubmed/23367526
- Зайцев А.А. Кашель. Подходы к диагностике и лечению. Consilium medicum 2013; 3: 50—54.
- Синопальников А.И., Клячкина И.Л. Дифференциальный диагноз. Кашель. Consilium Medicum 2004; 10. Доступно на: http://www.consilium-medicum.com/magazines/cm/medicum/article/12781
- Frumkin K. Pertussis and Persistent Cough: Practical, Clinical and Epidemiologic Issues. J Emerg Med 2012; 12. 10. Aviable at: http://www.ncbi.nlm.nih.gov/pubmed/23287746
- Оковитый С.В., Анисимова Н.А. Фармакологические подходы к противокашлевой терапии. Рус мед журн 2011; 23: 1150—1158.
- Клячкина И.Л. Выбор лекарственных препаратов при продуктивном кашле. Consilium Medicum. Пульмонология 2007; 1. Доступно на: http://consilium-medicum.com/magazines/magazines/cm/pylmo/article/9569
- Шмелева Н.М. Мукорегулирующая терапия при заболеваниях органов дыхания: возможности амброксола. Consilium Medicum 2012; 11. Доступно на: http://www.consilium-medicum.com/medicum/article/22064/
- Клячкина И.Л. Лечение кашля при острой респираторной инфекции и гриппе у пациентов группы риска. Фарматека 2010; 5: 125—132.
- Мещеряков В.В., Синевич О.Ю., Павлинова Е.Б. и др. Эффективность и безопасность оральной формы сальбутамола (на примере препарата Аскорил) в лечении обострений бронхиальной астмы у детей. Педиатрия 2003; 6: 68—70.
- Ровкина Е.И. Эффективность и безопасность отхаркивающего лекарственного средства Аскорил. Новые СПб врачебные ведомости 2000; 4: 54—55.
- Ainapure S, Desai A., Korde K. Efficacy and safety of Ascoril in the management of cough — National Study Group report. J Indian Med Assoc 2001; 99: 111—114.
- Jayaram S, Desai A. Efficacy and safety of Ascoril expectorant and other cough formula in the treatment of cough management in paediatric and adult patients — a randomized double-blind comparative trial. J Indian Med Assoc 2000; 98: 68—70.
- Prabhu Shankar S., Chandrashekharan S., Bolmall C.S., Baliga V. Efficacy, safety and tolerability of salbutamol + guaiphenesin + bromhexine (Ascoril) expectorant versus expectorants containing salbutamol and either guaiphenesin or bromhexine in productive cough: a randomised control comparative study. J Indian Med Assoc 2010; 108: 313—320.
- Амелина Е.Л., Анаев Э.Х., Красовский Л.К. и др. Мукоактивная терапия. Под ред. А.Г. Чучалина, А.С. Белевского. М: Атмосфера 2006; 127.






Комментировать