Критерии выявления гипертрофии миокарда. Трудности дифференциальной диагностики.
Шапошник И.И., Богданов Д.В.
Известно большое число заболеваний, проявляющихся развитием гипертрофии миокарда преимущественно левого желудочка (ЛЖ) [1]. При многих из этих состояний развивается гипертрофия межжелудочковой перегородки (МЖП), что может потребовать дифференциальной диагностики с гипертрофической кардиомиопатией (ГКМП).
ГКМП является генетически обусловленным заболеванием миокарда, обычно приводящим к выраженной гипертрофии стенок ЛЖ, преимущественно МЖП, без увеличения размера полости ЛЖ, с развитием диастолической дисфункции миокарда [1, 2]. Это самая частая из генетически обусловленных кардиомиопатий (до 20 на 10 000). Критерием ГКМП является утолщение стенок ЛЖ более 1,5 см. Выделяют обструктивную форму заболевания (ГОКМП) с наличием градиента обструкции в выносящем тракте ЛЖ в покое более 30 мм рт. ст., чаще всего в сочетании с выраженной асимметричной гипертрофией МЖП. Толщина миокарда может достигать 3–4 см [3]. Возможна скрытая обструкция – в таком случае указанный градиент появляется лишь при нагрузке. Менее изучена необструктивная ГКМП (ГНКМП), при этом градиент обструкции – ниже 30 мм рт. ст. в покое и при нагрузке.
К ГНКМП относится и апикальная форма ГКМП, при которой гипертрофия локализована преимущественно в области верхушки ЛЖ. ГКМП является аутосомно-доминантным заболеванием. В настоящее время известны уже более 40 основных мутаций генов, кодирующих белки саркомера, связанные с развитием ГКМП. Прямой взаимосвязи генотипа и фенотипа при ГКМП может не быть, возможно бессимптомное носительство соответствующих мутаций. Основную опасность для пациентов с ГКМП представляет внезапная сердечная смерть в молодом возрасте, она отмечена у 1–4% больных. В большинстве случаев ГКМП проявляется синдромом «малого сердечного выброса» – головокружениями, синкопальными состояниями, приступами стенокардии.
Другим важным синдромом являются нарушения сердечного ритма, преимущественно желудочковые. Выраженная хроническая сердечная недостаточность (ХСН) для ГКМП нехарактерна. В то же время, примерно у 7–20% больных может возникать дилатация полости ЛЖ со снижением фракции выброса и развитием тяжелой ХСН. У 47% больных отмечают медленное прогрессирование ГКМП, в основном в виде усугубления клинических проявлений и нарастания нарушений диастолической функции ЛЖ [3]. Увеличение выраженности ГЛЖ для ГКМП нехарактерно. В целом заболевание течет относительно благоприятно, есть наблюдения, что выживаемость сопоставима с таковой в общей популяции [3].
Следует определиться с критериями, позволяющими выявить гипертрофию миокарда с помощью ЭХО-КГ. Прежде всего, речь идет о гипертрофии левого желудочка (ГЛЖ). Существуют критерии ГЛЖ, основанные как на толщине стенок, так и на оценке индекса массы миокарда (т. е. массы миокарда, отнесенной к площади тела больного – ИММЛЖ). В Российских рекомендациях по диагностике и лечению артериальной гипертензии (АГ) критериями ГЛЖ являются для мужчин ИММЛЖ ≥125 г/м2, для женщин – ИММЛЖ ≥110 г/м2 [4]. В последние годы произошел пересмотр критериев ГЛЖ в сторону их понижения. Для мужчин ГЛЖ диагностируется при ИММЛЖ ≥115 г/м2, для женщин – ИММЛЖ ≥95 г/м2 [5]. Более подробно вопросы ремоделирования ЛЖ описаны в Рекомендациях по количественной оценке структуры и функции камер сердца [5]. Здесь оговариваются критерии толщины стенок ЛЖ – увеличением считается толщина стенок ≥1,0 см для женщин и 1,1 см – для мужчин. Большое внимание уделяется вариантам ремоделирования ЛЖ. Для этого вводится понятие индекса относительной толщины стенок (ИОТ), ИОТ = (2хТЗС ЛЖ)/КДР ЛЖ. В норме ИОТ – менее 0,42. Если у пациента нормальный ИММЛЖ и нормальный ИОТ, то речь идет о нормальной геометрии ЛЖ. Увеличение ИММЛЖ и увеличение ИОТ ≥0,42 соответствует концентрической ГЛЖ, увеличение только ИММЛЖ при нормальном ИОТ отражает наличие эксцентрической ГЛЖ. Существует понятие концентрического ремоделирования – в этом случае ИОТ ≥0,42, но ИММЛЖ в норме. Для ГКМП часто используют показатель коэффициента асимметрии гипертрофии (отношение ТМЖП к ТЗС ЛЖ), который при асимметричной ГЛЖ превышает 1,3. Концентрическая ГЛЖ более характерна для нагрузки давлением, эксцентрическая – для нагрузки объемом или изотонической гиперфункции.
Для правого желудочка (ПЖ) в указанных рекомендациях приводят норматив толщины свободной стенки менее 0,5 см. Поперечный размер полости ПЖ различен на разных уровнях, для базальной части он должен быть менее 2,9 см, для срединной – менее 3,4 см [5].
Отметим некоторые особенности ГЛЖ при ГКМП у пациентов с явными фенотипическими проявлениями заболевания, по нашим собственным данным и данным литературы [1–3].
- При ГКМП толщина стенок ЛЖ больше или равна 1,5 см. При этом явные причины ГЛЖ должны отсутствовать. Возраст больных в большинстве случаев относительно молодой, хотя выявление заболевания возможно в любом возрасте.
- Полость ЛЖ не увеличена, а при выраженной ГЛЖ – уменьшена. При локализации гипертрофии в средних отделах стенок ЛЖ последний может приобретать форму «песочных часов».
- Если у пациента с ГКМП развивается «финальная», или дилатационная стадия заболевания, то полость ЛЖ увеличивается, но гипертрофия стенок сохраняется.
- Для большинства пациентов с ГКМП (независимо от наличия обструкции) характерна асимметрия ГЛЖ, с преобладанием утолщения МЖП. Коэффициент асимметрии в таких случаях – больше 1,3 и может достигать 2,0 и более. По нашим данным, у 67% больных с ГКМП имела место преимущественная гипертрофия МЖП, у 12% – гипертрофия верхушки и нижней трети МЖП, у 21% – диффузная гипертрофия [3]. Локализация гипертрофии МЖП может быть различной, в ряде случаев это может создавать иллюзию опухоли сердца. Наиболее часто утолщена базальная часть МЖП. При апикальной ГНКМП утолщена верхушка ЛЖ.
- МЖП при ГКМП малоподвижна. Это заметно при визуальной оценке МЖП в двухмерном режиме. Для расчета подвижности можно использовать как показатель экскурсии (ЭМЖП), так и параметр фракции утолщения (ФУМЖП). ЭМЖП в такой ситуации – ниже 0,5 см, ФУМЖП – ниже 50%. Напротив, подвижность задней стенки ЛЖ при ГКМП относительно сохранена.
- При ГКМП имеет место нарушение хода мышечных волокон в гипертрофированных участках миокарда. На ЭХО-КГ эти изменения отражаются как некоторая неоднородность, «пестрый» вид гипертрофированного миокарда, особенно в области малоподвижной МЖП.
- Гипертрофия может захватывать и переднюю стенку ПЖ, в наших исследованиях это выявлено у 59,5% больных ГКМП [3].
- Градиент обструкции (обычно в области выносящего тракта ЛЖ, хотя возможна также среднежелудочковая и правожелудочковая обструкция) обусловлен при ГКМП как наличием утолщенной МЖП, так и переднесистолическим движением передней створки митрального клапана. Градиент обструкции весьма лабилен, для его точной оценки могут потребоваться нагрузочные или фармакологические пробы. Клинически при наличии выраженного градиента обструкции возможен систолический шум с эпицентром в V точке аускультации, зависящий от нагрузки и натуживания.
- Диастолическая дисфункция ЛЖ всегда имеет место при ГКМП. Часто у таких пациентов определяется рестриктивный тип нарушения расслабления ЛЖ. Однако этот признак недиагностичен. Сократимость ЛЖ по показателю фракции выброса при ГКМП обычно сохранена или повышена (более 60%), несмотря на снижение подвижности МЖП. При использовании других методик расчета сократимости (например, фракции утолщения средних волокон) возможно выявление нарушений систолической функции у 35% больных с ГКМП. При дилатационной стадии ГКМП фракция выброса ЛЖ снижается менее 45%.
- Увеличение левого предсердия имеет место у 55–70% больных с ГКМП. Сократимость предсердия при этом снижается, сферичность его увеличивается.
- В динамике при ГКМП обычно отсутствует увеличение степени ГЛЖ, хотя нарушения преимущественно диастолической функции ЛЖ могут прогрессировать.
Следует обратить внимание и на особенности ЭКГ при ГКМП. ЭКГ-признаки ГЛЖ неспецифичны и не позволяют определить причину ГЛЖ. ЭКГ не позволяет дифференцировать гипертрофию и дилатацию желудочков. ЭКГ можно использовать для скрининга ГЛЖ как при АГ, так и при других причинах ГЛЖ. При обсуждении ЭКГ-признаков различных заболеваний, сопровождающихся ГЛЖ, мы обратим внимание не столько на сами признаки ГЛЖ, сколько на другие изменения ЭКГ.
ЭКГ при ГКМП не может быть нормальной. В большинстве случаев у пациентов обнаруживают признаки гипертрофии левого (а иногда и правого) желудочка. Интересно, что ЭКГ-признаки гипертрофии ПЖ при ГКМП являются в большинстве случаев «ложными» – высокая амплитуда зубцов R в правых грудных отведениях и глубокие зубцы S в левых грудных отведениях отражают, скорее, гипертрофию МЖП. Следует помнить, что среди пациентов с ГКМП чаще встречаются лица молодого возраста, для которых необходимо использовать другие критерии ГЛЖ (в частности, индекс Sokolov-Lyon для ЛЖ ≥45 мм). Обычным при ГКМП является наличие нарушений реполяризации в виде отрицательных зубцов Т и/или депрессии сегмента ST во многих отведениях. При этом амплитуда зубцов Т может быть очень велика. Выявление таких изменений ЭКГ у молодого пациента (иногда даже у детей) заставляет думать о ГКМП. При вторичных гипертрофиях миокарда столь выраженные нарушения реполяризации обычно отражают тяжелую ГЛЖ, часто с присоединением фиброза миокарда, характерную для пациентов более старших возрастов. Локализация отрицательных зубцов Т и/или депрессии сегмента ST при АГ – левые грудные отведения. Еще одним необычным признаком ЭКГ при ГКМП является появление глубоких зубцов Q, чаще в отведениях V2-V5. При значительной глубине (обычно более 1/4 R) ширина таких зубцов может не превышать 0,03 с. Такие зубцы Q отражают преимущественно гипертрофию МЖП. В отличие от патологических зубцов Q при ИБС при ГКМП отсутствует четкое соответствие локализации зубцов Q и зон гипокинезии по данным ЭХО-КГ [3]. Обычными для ГКМП являются нарушения ритма и проводимости, хотя фибрилляция предсердий встречается нечасто. ЭКГ при ГКМП признана значимым методом скрининга заболевания, в т. ч. и у родственников больного.
Среди форм ГКМП существует достаточно необычный вариант, характеризующийся выраженной гипертрофией области верхушки сердца. Это верхушечная, или апикальная, ГКМП (АГКМП), описанная в 1976 г. в Японии, но выявленная впоследствии и в европейских популяциях. Она характерна преимущественно для мужчин 40–60 лет, протекает благоприятно со стертой симптоматикой [1]. Обструкции выносящего тракта ЛЖ у таких больных обычно не возникает.
Существенные трудности может представлять дифференциальная диагностика поражения сердца при гипертонической болезни (ГБ) и ГКМП. ГЛЖ имеет место у 68% больных АГ. Для ГБ на ранних этапах ремоделирования более характерна некоторая асимметрия ГЛЖ, на более поздних стадиях – симметричная ГЛЖ. Все основные типы ремоделирования ЛЖ могут иметь место при АГ. Наиболее неблагоприятными в плане сердечно-сосудистых осложнений являются концентрическая и эксцентрическая ГЛЖ. У молодых мужчин с ГБ в 5% случаев имело место концентрическое ремоделирование ЛЖ, изолированная гипертрофия МЖП – у 6%, изолированная гипертрофия задней стенки ЛЖ – у 2%, эксцентрическая гипертрофия ЛЖ – у 9%, концентрическая гипертрофия – у 13% [6]. У пациентов более старших возрастов концентрическая ГЛЖ отмечена в 20% случаев, эксцентрическая – также в 20% случаев. Описаны случаи апикальной ГЛЖ при ГБ. При АГ может иметь место и гипертрофия свободной стенки ПЖ. В исследовании Е.П. Гладышевой и соавт. у 34% больных при ГБ имело место увеличение полости ПЖ со снижением его систолической и диастолической функции [7]. Увеличение полости ПЖ и его дисфункция выявлялись уже при ГБ I стадии. Умеренное снижение сократимости ПЖ обнаружено у 75% больных с ГБ I стадии. Дилатация полости ПЖ выявлена в 27% случаев при ГБ I стадии [7].
При вторичных причинах ГЛЖ (ИБС и АГ) встречается ГЛЖ с толщиной стенок более 1,5 см. В группе из 77 пациентов с ИБС и ГБ гипертрофия МЖП более 1,5 см обнаружена нами у 26 (34%) больных, а такая же гипертрофия ЗСЛЖ – у 5 (6,5%) больных [3]. При АГ встречается развитие асимметричной ГЛЖ с градиентом обструкции и переднесистолическим движением створки митрального клапана у 4–6% больных [3]. Анамнестические данные (гипертензивный анамнез) не всегда могут оказать помощь в диагностике. Изменения ЭКГ, столь характерные для ГКМП (в частности, глубокие отрицательные зубцы Т и появление патологических зубцов Q), могут встречаться при ГБ, в т. ч. и в сочетании с ИБС.
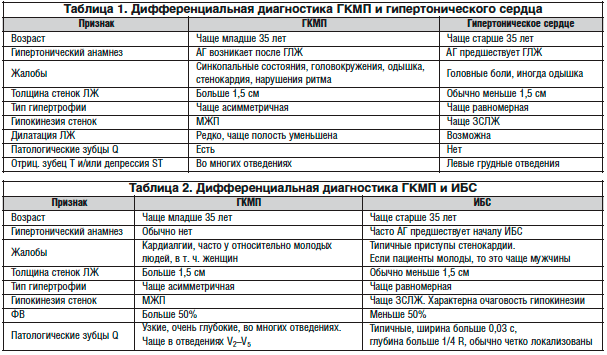
Описано возникновение ГЛЖ у лиц с отягощенной по ГБ наследственностью до появления стойкого повышения АД. Подобные данные приводят А.В. Сорокин и соавт. [8]. Однако эти изменения никогда не достигали такой выраженности, как при истинной ГКМП. Кроме того, они описаны у лиц с высокой напряженностью труда – таким образом, речь идет скорее о варианте «рабочей гипертрофии ЛЖ», по аналогии со «спортивным сердцем». С клинической точки зрения, невысокий уровень АД при недлительном гипертоническом анамнезе и выраженной ГЛЖ заставляет предполагать наличие ГКМП. В ряде случаев отмечено возникновение АГ у больных с ГКМП [3]. Однако достоверно судить о наличии сочетания двух заболеваний возможно либо при ДНК-диагностике ГКМП, либо при длительном наблюдении больного. Мы располагаем подобными наблюдениями, когда у пациентов с диагностированной в молодом возрасте ГКМП позднее присоединялась ГБ. Следует отметить, что «омоложение» АГ затрудняет дифференциальную диагностику с учетом того, что клиническая манифестация ГКМП может происходить в любом возрасте. Основные критерии дифференциальной диагностики ГКМП и гипертонического сердца приведены в таблице 1.
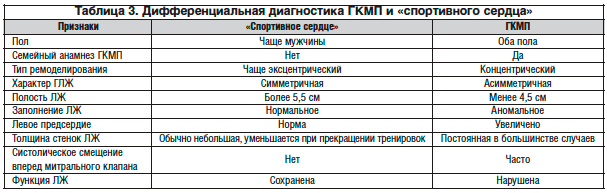
Сочетание ГБ и ИБС с ГКМП не является чем-то необычным ввиду возможности длительной выживаемости пациентов. Учитывая сходство клинических проявлений ГКМП и ИБС, в частности наличие стенокардии, представляется важным дифференцировать ГЛЖ при данных заболеваниях (табл. 2).
Выраженная ГЛЖ с диастолической дисфункцией достаточно часто имеет место при ИБС. Развитие диастолической дисфункции при ИБС может быть связано как с рецидивирующими эпизодами ишемии, так и с развитием ГЛЖ. Следует отметить, что асимметричная ГЛЖ может иметь место у 6,6–41% больных ИБС, чаще после повторных, преимущественно нижних, ОИМ [3]. Асимметричная ГЛЖ и диастолическая дисфункция ЛЖ характерны и для бессимптомно протекающей ИБС. При ИБС часто выявляются участки нарушенной сократимости миокарда ЛЖ, преимущественно гипокинезии. В то же время гипокинезия может быть принципиально обратимой в ответ на медикаментозные воздействия. При ГКМП можно ожидать необратимости гипокинезии миокарда, обусловленной не наличием участков «оглушенного» миокарда, а его структурными нарушениями.
Асимметричная ГЛЖ при ИБС часто обусловлена компенсаторной гипертрофией МЖП вследствие перенесенного ОИМ свободной стенки ЛЖ, т. е. при ИБС будет иметь место гипокинезия ЗСЛЖ, а не МЖП. Компенсаторная гипертрофия возможна как в зоне интактного миокарда, так и в зоне ишемии. В исследовании В.Л. Дмитриева показано, что процент суммарного поражения коронарных артерий напрямую коррелирует с ИММЛЖ, независимо от наличия АГ у пациентов с ИБС [9]. При этом чем выше был функциональный класс стенокардии, тем выше оказался ИММЛЖ и выше индекс сферичности ЛЖ. Таким образом, для ИБС более характерен эксцентрический тип ремоделирования ЛЖ, с увеличением его сферичности [9]. При ИБС весьма часто отмечается снижение систолической функции ЛЖ, особенно при асимметричной ГЛЖ. Для ГКМП это не характерно. При ИБС асимметричная ГЛЖ часто сочетается с развитием аневризмы сердца. Изменения аорты и клапанного аппарата при ИБС (уплотнение стенок аорты, кальцинаты, клапанные стенозы аорты) также позволяют исключить ГКМП, хотя у больных пожилого возраста ГКМП может сочетаться с возрастными атеросклеротическими изменениями. При ИБС и АГ возможно эксцентрическое ремоделирование миокарда, достигающее критериев дилатационной кардиомиопатии. В сложных диагностических ситуациях помощь может оказать визуализация коронарных артерий (коронароангиография либо методики, основанные на компьютерной томографии высокого разрешения). При коронароангиографии у больных ГКМП стенозы коронарных артерий обычно не характерны. Для асимметричной ГЛЖ при ИБС характерно поражение правой коронарной артерии.
Приведем клинический пример пациентки с выраженной асимметричной ГЛЖ вторичного происхождения.
Больная Ш., 64 лет. Жалобы на давящие боли за грудиной, возникающие при ходьбе до 15 м, с иррадиацией в шею. Боли проходят в покое в течение 5 мин, купируются приемом изосорбида динитрата. Отмечает эпизоды сердцебиений вне связи с физической нагрузкой, сопровождающиеся «предобморочным состоянием». Инспираторная одышка при небольших физических нагрузках. Изредка – приступы экспираторного удушья, сопровождающиеся кашлем, с эффектом от ипратропия и фенотерола. Из анамнеза заболевания известно, что повышение АД до 160/100 мм рт. ст. более 15 лет. «Привычные» цифры АД – 110/70 мм рт. ст. Последние несколько лет регулярно принимает дилтиазем 120 мг/сут, достигнут контроль АД. С 2005 г. отмечает приступы стенокардии. Из прочих кардиологических препаратов регулярно принимает АСК 75 мг, аторвастатин – 10 мг, триметазидин – 70 мг. Из анамнеза жизни: отец умер от инсульта в 38 лет, старшая сестра перенесла ОНМК, младший брат страдал ИБС. Работала в контакте со сварочным аэрозолем, наблюдается у профпатолога с диагнозом «Пневмокониоз, узелковая форма». Из сопутствующих заболеваний: с 2003 г. выставлен диагноз гормонозависимой бронхиальной астмы. В 2013 г. выявлен аутоиммунный тиреоидит, декомпенсированный гипотиреоз.
Объективный статус. Общее состояние удовлетворительное. В легких дыхание везикулярное, побочных дыхательных шумов нет. Область сердца при осмотре не изменена, перкуторные границы в норме. Тоны сердца приглушены, ритмичны, ЧСС – 78 уд./мин, мягкий систолический шум во всех точках аускультации с эпицентром на верхушке, без иррадиации. Отмечается снижение пульсации на артериях стоп. Больная обследована в ФЦССХ г. Челябинска. При проведении ЭКГ – синусовая брадикардия, ЧСС – 54 уд./мин. Гипертрофия миокарда ЛЖ с гемодинамической перегрузкой. Нельзя исключить очаговые изменения перегородки. При проведении холтеровского мониторирования ЭКГ в январе 2013 г. на фоне синусового ритма зарегистрированы 4 эпизода фибрилляции предсердий, на фоне физической нагрузки – эпизоды депрессии ST до 2 мм от исходной.
Судя по данным амбулаторной карты, в 2009 г. при проведении ЭХО-КГ выявлена толщина МЖП 1,72 см, задней стенки ЛЖ – 1,15 см, градиент обструкции – 19,6 мм рт. ст.
В динамике ЭХО-КГ в ФЦССХ в марте 2013 г. – увеличение толщины МЖП до 2,2 см, градиента обструкции – до 39–43 мм рт. ст., в июле 2013 г. – 71–78 мм рт. ст., после 25 приседаний градиент достиг 141 мм рт. ст. Постоянно определялся поток регургитации 2–3 степени на митральном клапане, аортальная и трикуспидальная регургитация 1 степени. Выявлена умеренная гипокинезия МЖП в базальном и среднем сегментах. Стенки аорты уплотнены, яркие. В июле 2013 г. пациентке проведена коронароангиография. Заключение – правый тип коронарного кровотока, стеноз до 50% средней трети ПМЖВ, в прочих коронарных артериях достоверных стенозов нет. Уровень BNP составил 1038 пкг/мл, при норме менее 100 пкг/мл. Уровень общего холестерина – 5,1 ммоль/л. Креатинин крови – 109 мкмоль/л; СКФ (MDRD) – 47 мл/мин/1,73 м2, что соответствует ХБП 3 стадии. По результатам обследования в ФЦССХ было высказано предположение о наличии у больной ГОКМП в сочетании с ГБ. Однако против диагноза ГОКМП свидетельствовали следующие факты:
- длительный гипертонический анамнез, наследственный анамнез инсульта, ИБС, АГ;
- наличие сопутствующей легочной патологии, способствующей развитию гипертрофии МЖП, а также патологии щитовидной железы;
- нарастание выраженности ГЛЖ и градиента обструкции за время наблюдения.
Таким образом, заключительный диагноз:
Гипертоническая болезнь III стадии, достигнутое нормальное АД, риск 4.
ИБС. Стенокардия напряжения III ФК. Безболевая ишемия миокарда. Пароксизмальная форма фибрилляции предсердий, EHRA-1, CHA2DS2-VASc – 4 балла, HAS-BLED – 1 балл. ХСН IIа, III ФК. Оперативное лечение пациентке не показано. Рекомендовано продолжить прием дилтиазема, статинов. Показан прием оральных антикоагулянтов.
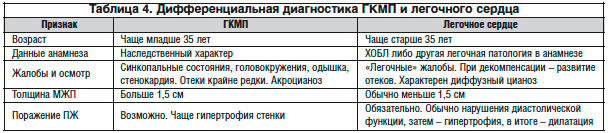
Учитывая тот факт, что у атлетов толщина миокарда ЛЖ может достигать 16 мм (в большей степени у мужчин), весьма актуальна дифференциальная диагностика ГКМП и «спортивного сердца». Это важно ввиду молодого возраста спортсменов и опасности внезапной смерти на высоте физических нагрузок. В последнее время предлагается подозревать ГКМП у спортсменов при толщине миокарда более 1,2–1,3 см. Большое внимание уделяется ЭКГ-скринингу. Выявление гипертрофии левого предсердия, признаков ГЛЖ, патологических зубцов Q, блокад ножек пучка Гиса, удлинения QТ, нарушений ритма и проводимости требует исключения у спортсменов заболевания сердца [1]. По нашим данным, у пациентов со «спортивным сердцем» имела место наименее выраженная ГЛЖ, без нарушения функции сердца и проявлений ремоделирования [3]. При «спортивном сердце» преобладает эксцентрическое ремоделирование с сохранной функцией ЛЖ. Лишь силовые виды спорта с изометрической нагрузкой способствуют развитию концентрического ремоделирования. Для «спортивного сердца» характерно обратное развитие после прекращения спортивных занятий не менее чем на 3 мес. Не исключено, что именно этим объясняется описание обратного развития ГЛЖ на ранних этапах изучения ГКМП, когда диагностические критерии данного заболевания были малоизучены [10]. В таблице 3 представлены критерии дифференциальной диагностики ГКМП и «спортивного сердца».
Гипертрофия МЖП возникает также при легочном сердце. Это заболевание поражает преимущественно правые отделы сердца, но общая стенка двух желудочков – МЖП, также подвергается ремоделированию. Кроме того, при легочном сердце происходят изменения и ЛЖ, в частности его диастолическая дисфункция. В таблице 4 приводятся основные дифференциально-диагностические признаки ГКМП и легочного сердца.
Таким образом, дифференциальная диагностика гипертрофий миокарда различного происхождения представляет существенные трудности. Тем не менее, можно выделить некоторые отличительные особенности различных гипертрофий миокарда, пригодные для использования в повседневной клинической практике.
Литература
- Беленков Ю.Н., Привалова Е.В., Каплунова В.Ю. Гипертрофическая кардиомиопатия. М.: ГЭОТАР-Медиа., 2011. 392 с.
- Gersh B.J., Maron B.J., Bonow R.O. et al. 2011 ACCF/AHA Guideline for the Diagnosis and Treatment of Hypertrophic Cardiomyopathy // Circulation. 2011. Vol. 124. P. 2761–2796.
- Шапошник И.И., Богданов Д.В. Гипертрофическая кардиомиопатия. М.: ИД «Медпрактика-М», 2008. 127 с.
- Чазова И. Е., Ратова Л. Г., Бойцов С.А., Небиеридзе Д. В. Диагностика и лечение артериальной гипертензии // Системные гипертензии. 2010. № 3. С. 5–26.
- Рекомендации по количественной оценке структуры и функции камер сердца / Под ред. Ю.А. Васюка // Рос. кардиолог. журнал. 2012. № 3 (95). 28 с.
- Шапошник И.И., Синицын С.П., Бубнова В.С., Чулков В.С. Артериальная гипертензия в молодом возрасте. М.: ИД «Медпрактика-М», 2011. 140 с.
- Гладышева Е.П., Богданов Д.В., Эктова Н.А. Сопоставление ремоделирования правого желудочка при гипертрофической кардиомиопатии и гипертонической болезни // II-ая итоговая научно-практическая конференция молодых ученых ЧелГМА. Челябинск, 2004. С. 104–105.
- Алексеева И.С., Сорокин А.В. Взаимосвязь дезадаптивных реакций и ремоделирования сердца у лиц высокой напряженности труда с нормальным артериальным давлением // Вестник Южно-Уральского гос. ун-та. Серия «Образование, здравоохранение, физическая культура». 2010. Вып. 25, № 37. С. 58–61.
- Дмитриев В.Л. Ремоделирование миокарда левого желудочка у больных стабильной стенокардией по данным сопоставления вентрикулографии и эхокардиографии // От артериальной гипертонии к сердечной недостаточности: Материалы Рос. конф. кардиологов. М., 2001. С. 9.
- Goodwin J.F. The frontiers of cardiomyopathy // Br. Heart J. 1982. Vol. 48. P. 1–18.









Комментировать