Рекомендации, разработанные Комитетом экспертов Всероссийского научного общества кардиологов
Эпидемиология и этиология ОСН
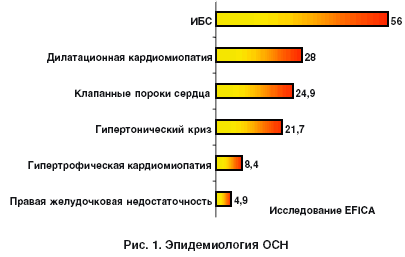
Эпидемиология ОСН представлена на рисунке 1.
Причины ОСН многообразны. Чаще всего она является следствием декомпенсации хронической сердечной недостаточности (ХСН), хотя может возникать у больных без предшествующего заболевания сердца. Наряду с прогрессированием болезни, лежащей в основе ОСН, ее появлению могут способствовать сердечные и несердечные провоцирующие факторы. Ближайшие и отдаленные прогнозы при ОСН неблагоприятны.
Определение и клиническая классификация ОСН
ОСН клинический синдром, характеризующийся быстрым возникновением симптомов, характерных для нарушенной систолической и/или диастолической функции сердца (сниженный сердечный выброс [СВ]), недостаточной перфузией тканей, повышенным давлением в капиллярах легких, застоем в тканях). Выделяют впервые возникшую ОСН (de novo) у больных без известного нарушения функции сердца в анамнезе и острую декомпенсацию ХСН. При быстром развитии ОСН, в отличие от постепенно нарастающей симптоматики и острой декомпенсации ХСН, обычно отсутствуют признаки задержки жидкости в организме.
Клинические варианты ОСН
- Острая декомпенсированная СН (впервые возникшая, декомпенсация ХСН) мало выраженные симптомы ОСН, не соответствующие критериям кардиогенного шока, отека легких или гипертрофическая кардиомиопатия.
- Гипертензивная ОСН симптомы ОСН у больных с относительно сохранной функцией левого желудочка (ЛЖ) в сочетании с высоким артериальным давлением (АД) и рентгенологической картиной венозного застоя в легких или отека легких.
- Отек легких (подтвержденный при рентгенографии грудной клетки) тяжелый респираторный дистресс с влажными хрипами в легких, ортопноэ и, как правило, насыщением артериальной крови кислородом < 90% при дыхании воздухом комнатной температуры до начала лечения.
- Кардиогенный шок клинический синдром, характеризующийся гипоперфузией тканей из-за СН, которая сохраняется после коррекции преднагрузки. Обычно наблюдается артериальная гипотония (систолическое артериальное давление [САД] < 90 мм рт. ст. или снижение АД сред. > 30 мм рт. ст.) и/или снижение скорости диуреза < 0,5 мл/кг/ч. Симптоматика может быть связана с наличием брадиили тахиаритмий, а также выраженной сократительной дисфункцией ЛЖ (истинный кардиогенный шок). В последнем случае частота сердечных сокращений (ЧСС) обычно > 60 уд./мин и нет тяжелых тахиаритмий. Наличие застоя в тканях возможно, но не обязательно. Синдром низкого СВ и кардиогенный шок различные стадии одного процесса.
- СН с высоким сердечным выбросом симптомы ОСН у больных с высоким СВ, обычно в сочетании с тахикардией, теплыми кожными покровами и конечностями, застоем в легких и иногда низким АД (септический шок).
- Недостаточность ПЖ синдром низкого СВ в сочетании с повышенным давлением в яремных венах, увеличением печени и артериальной гипотонией.
Основные причины и факторы, способствующие развитию ОСН
Декомпенсация ХСН
- злоупотребление алкоголем
- феохромоцитома Синдромы высокого СВ:
- септицемия
- тиреотоксический криз
- анемия
- шунтирование крови
Обострение ишемической болезни сердца (острый коронарный синдром [ОКС]):
- инфаркт миокарда (ИМ) или нестабильная стенокардия с распространенной ишемией миокарда
- механические осложнения острого инфаркта миокарда (ОИМ)
- ИМ правого желудочка (ПЖ)
Гипертонический криз Остро возникшая аритмия Тяжелая патология клапанов сердца Тяжелый острый миокардит Тампонада сердца Расслоение аорты
Несердечные факторы:
- недостаточная приверженность лечению
- перегрузка объемом
- инфекции, особенно пневмония и септицемия
- тяжелый инсульт
- обширное оперативное вмешательство
- почечная недостаточность
- бронхиальная астма
- передозировка лекарственных средств
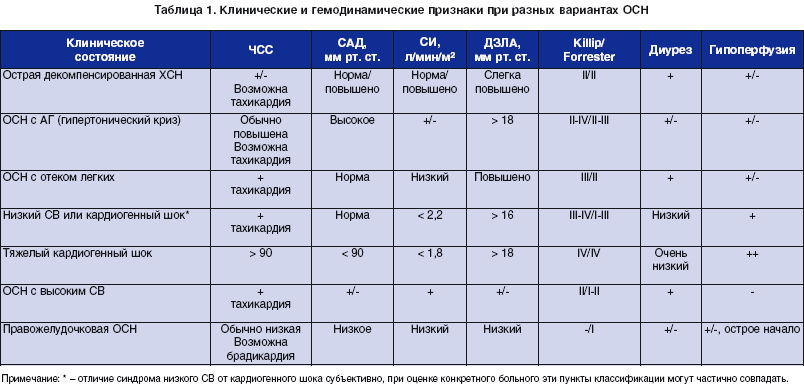
Клинические синдромы при ОСН и основные способы лечения
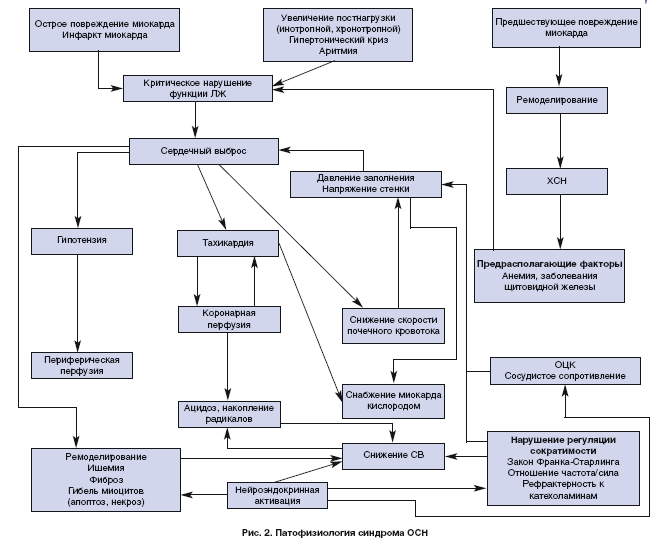
ОСН возникает за счет сердечных и несердечных причин, которые могут быть преходящими или вызывать необратимое повреждение сердца, приводящее к ХСН. Дисфункция сердца бывает связана с нарушением систолической или диастолической функций миокарда (ишемия, инфекция, выраженная гипертрофия и другие причины нарушенного расслабления миокарда), острой дисфункцией клапанов, тампонадой, нарушениями ритма или проводимости, а также несоответствием предили посленагрузки. Многочисленные несердечные заболевания способны привести к ОСН в основном за счет влияния на преди посленагрузку: увеличения посленагрузки при системной артериальной гипертензии (АГ) или легочной гипертензии (ЛГ), массивной тромбоэмболии легочной артерии (ТЭЛА); увеличения преднагрузки при повышенном поступлении жидкости или ее сниженном выведении (при почечной недостаточности, эндокринных заболеваниях); синдрома высокого СВ при инфекции, тиреотоксикозе, анемии, болезни Педжета, ятрогениях.
ОСН может осложняться нарушением функции различных органов и в тяжелых случаях вызывать полиорганную недостаточность, приводящую к смерти. Длительное лечение основного заболевания, включая его анатомическую коррекцию (если возможно), позволяет предупредить повторные эпизоды ОСН и улучшить прогноз.
С клинической точки зрения ОСН можно разделить на левоили правожелудочковую недостаточность с низким СВ, левоили правожелудочковую недостаточность с симптомами застоя крови, а также их сочетание.
ОСН с низким СВ возникает при многих заболеваниях, включая ОКС, острый миокардит, острую дисфункцию клапанов сердца, ТЭЛА, тампонаду сердца. Причиной низкого СВ может быть недостаточное давление при заполнении желудочков сердца. Тяжесть симптомов варьирует от утомляемости при физической нагрузке до развернутой картины кардиогенного шока.
Неотложное лечение направлено на увеличение СВ и оксигенацию тканей: вазодилататоры, внутривенное введение жидкости для поддержания достаточного давления заполнения желудочков сердца, иногда кратковременная инотропная поддержка и внутриаортальная баллонная контрпульсация (ВАКП).
Если невозможно быстро определить давление заполнения желудочков сердца, у больных без застойных хрипов в легких в начале лечения оправдано внутривенное введение жидкости, например до 200 мл 0,9% раствора хлорида натрия за 10 минут. При отсутствии эффекта и осложнений использовать повторно. Инфузию прекращают при повышении САД до 90-100 мм рт. ст. или появлении признаков венозного застоя в легких. При гиповолемии важно найти и, по возможности, устранить причину уменьшения внутрисосудистого объема крови (кровотечение, чрезмерная доза мочегонных, вазодилататоров и др.).
Левожелудочковая недостаточность с симптомами застоя может быть следствием дисфункции миокарда при хроническом заболевании, острой ишемии и ИМ, дис-функции аортального и митрального клапанов, нарушений ритма сердца, опухолей левых отделов сердца, а также ряда несердечных причин тяжелая АГ, высокий СВ при анемии или тиреотоксикозе, опухоль или травма головного мозга. Тяжесть симптомов варьирует от одышки при физических нагрузках до отека легких.
Основой лечения являются вазодилататоры с добавлением мочегонных средств. При необходимости применяют наркотические анальгетики, бронходилататоры и дыхательную поддержку.
Правожелудочковая недостаточность с симптомами застоя связана с патологией легочной артерии (ЛА) и правых отделов сердца обострение хронического заболевания легких с ЛГ, острое тяжелое заболевание легких (массивная пневмония, ТЭЛА), ОИМ ПЖ, дисфункция трикуспидального клапана (травма, инфекция). Кроме того, следует рассмотреть возможность острого или подострого заболевания перикарда, прогрессирования тяжелой недостаточности левых отделов сердца с вовлечением правых отделов, а также декомпенсации длительно существующего врожденного порока сердца. Несердечные причины подразумевают нефрит, нефротический синдром, конечную стадию заболевания печени и опухоли, секретирующие вазоактивные пептиды.
В лечении используют мочегонные средства, включая спиронолактон, иногда короткий курс допамина в низкой (диуретической) дозе. При легочной инфекции и бактериальном эндокардите показаны антибиотики, при первичной ЛГ антагонисты кальция, оксид азота или простагландины, при острой ТЭЛА тромболическая терапия, иногда тромбэктомия.
Патофизиология ОСН представлена на рисунке 2.
Для оценки тяжести поражения миокарда и прогноза при ОИМ применяют следующие классификации.
Классификация Т. КіІІір (1967) основана на учете клинических признаков и результатов рентгенографии грудной клетки. Выделяют четыре стадии (класса) тяжести:
- стадия I нет признаков СН;
- стадия II СН (влажные хрипы в нижней половине легочных полей, III тон, признаки венозной гипертензии в легких);
- стадия III тяжелая СН (явный отек легких, влажные хрипы распространяются более, чем на нижнюю половину легочных полей);
- стадия IV кардиогенный шок (САД 90 мм рт. ст. с признаками периферической вазоконстрикции: олигурия, цианоз, потливость).
Классификация J. S. Forrester (1977) основана на учете клинических признаков, характеризующих выраженность периферической гипоперфузии, наличие застоя в легких, сниженного сердечного индекса (СИ) < 2,2 л/мин/м2 и повышенного давления заклинивания в легочной артерии (ДЗЛА) > 18 мм рт. ст. Выделяют норму (группа I), отек легких (группа II), гиповолемический и кардиогенный шок (группа III и IV соответственно).
Классификация «клинической тяжести» для больных, госпитализированных с острой декомпенсацией ХСН. Она основана на оценке периферической перфузии и застоя в легких при аускультации:
- класс I нет признаков периферической гипоперфузии и застоя в легких («теплые и сухие»);
- класс II нет признаков периферической гипоперфузии с застоем в легких («теплые и влажные»);
- класс III признаки периферической гипоперфузии без застоя в легких («холодные и сухие»);
- класс IV признаки периферической гипоперфузии с застоем в легких («холодные и влажные»).
Широкое внедрение в практику этой классификации требует накопления клинического опыта.
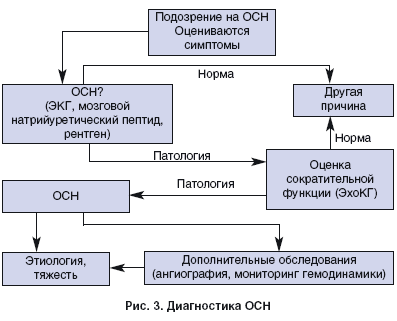
Диагностика ОСН
Диагноз ОСН основывается на симптомах и результатах дополнительных методов обследования: электрокардиограмма (ЭКГ), рентгенография грудной клетки, эхокардиограмма (ЭхоКГ), определение уровня биомаркеров в крови. Необходимо оценить наличие систолической и/или диастолической дисфункции ЛЖ, а также ве
дущий клинический синдром: низкий СВ или симптомы застоя крови, недостаточность ЛЖ или ПЖ (рис. 3).
Оценка клинического состояния
При физическом обследовании следует обратить особое внимание на пальпацию и аускультацию сердца с определением качества сердечных тонов, наличия III и IV тонов, шумов и их характера. Важно систематически оценивать состояние периферической циркуляции, температуру кожных покровов, степень заполнения желудочков сердца. Давление заполнения ПЖ можно оценить с помощью венозного давления, измеренного в наружной яремной или верхней полой вене. Однако при интерпретации результата следует соблюдать осторожность, поскольку повышенное центральное венозное давление (ЦВД) может быть следствием нарушенной растяжимости вен и ПЖ при неадекватном заполнении последнего. О повышенном давлении заполнения ЛЖ обычно свидетельствует наличие влажных хрипов при аускультации легких и/или признаков застоя крови в легких при рентгенографии грудной клетки. Однако в быстро меняющейся ситуации клиническая оценка степени заполнения левых отделов сердца может быть ошибочной.
ЭКГ
ЭКГ в 12 стандартных отведениях позволяет определить ритм сердца и иногда помогает прояснить этиологию ОСН.
Рентгенография грудной клетки
Рентгенографию грудной клетки следует проводить как можно раньше у всех больных с ОСН для оценки размеров и четкости тени сердца, а также выраженности застоя крови в легких. Это диагностическое исследование используется как для подтверждения диагноза, так и для оценки эффективности лечения. Рентгенография грудной клетки позволяет отличить левожелудочковую недостаточность от воспалительного заболевания легких. Важно учитывать, что рентгенологические признаки застоя в легких не являются точным отражением повышенного давления в легочных капиллярах. Они могут отсутствовать при ДЗЛА вплоть до 25 мм рт. ст. и поздно реагируют на благоприятные изменения гемодинамики, связанные с лечением (возможна задержка до 12 часов).
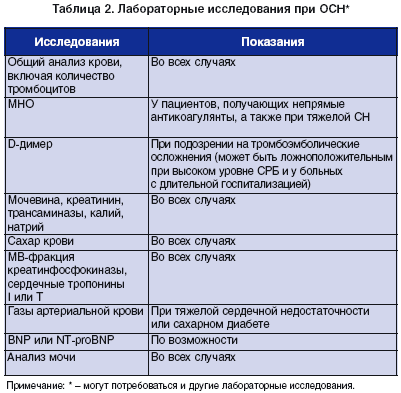
Лабораторные исследования
Основные лабораторные исследования, рекомендуемые при ОСН, представлены в таблице 2.
Во всех случаях тяжелой ОСН необходима инвазивная оценка газового состава артериальной крови с определением параметров, характеризующих его (Р02, PCO2, pH, дефицит оснований). У больных без очень низкого СВ и шока с вазоконстрикцией альтернативой могут служить пульсовая оксиметрия и определение CO2 в конце выдоха. Оценить баланс поступления кислорода и потребность в нем можно по SvO2. При кардиогенном шоке и длительно существующем синдроме малого выброса рекомендуется определять Р02 смешанной венозной крови в ЛА.
Уровни BNP и NT-proBNP в плазме крови повышаются за счет их высвобождения из желудочков сердца в ответ на увеличение напряжения стенки желудочков и перегрузку объе-мом. Уровень BNP > 100 пг/мл и NT-proBNP > 300 пг/мл предложено использовать для подтверждения и/или исключения ХСН у больных, госпитализированных в отделение неотложной терапии с одышкой. Вместе с тем у больных пожилого возраста эти показатели изучены недостаточно, а при быстром развитии ОСН их содержание в крови при поступлении в стационар может оставаться нормальным. В остальных случаях нормальное содержание BNP или NT-proBNP позволяет с высокой точностью исключить наличие СН. При повышении концентрации BNP или NT-proBNP необходимо убедиться в отсутствии других заболеваний, включая почечную недостаточность и септицемию. Высокий уровень BNP или NT-proBNP свидетельствует о неблагоприятном прогнозе.
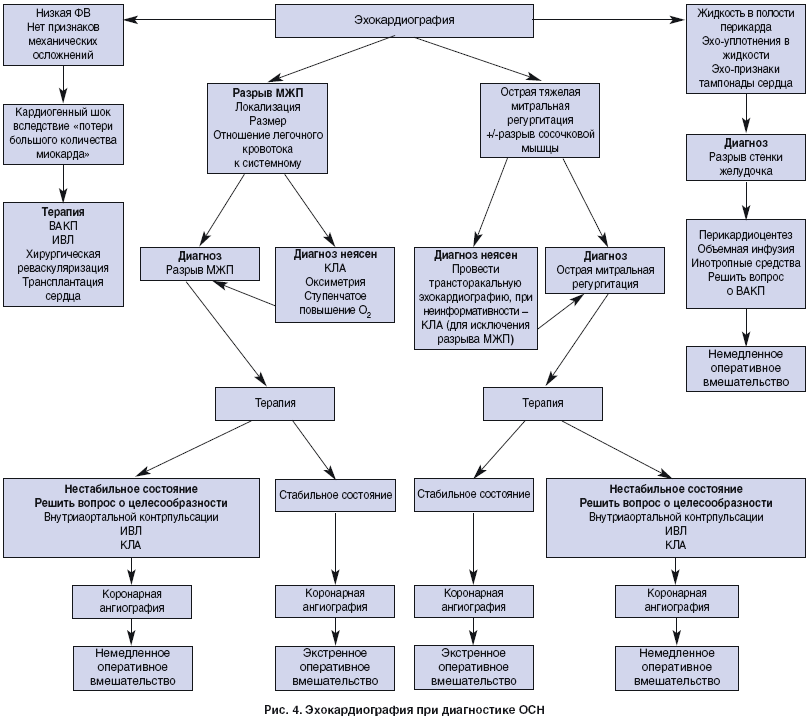
ЭхоКГ
ЭхоКГ необходима для определения структурных и функциональных изменений, лежащих в основе ОСН (рис. 4). Ее применяют для оценки и мониторирования локальной и общей функции желудочков сердца, структуры и функции клапанов, патологии перикарда, механических осложнений ИМ, объемных образований сердца.
СВ можно оценить по скорости движения контуров аорты или ЛА. При допплеровском исследовании определить давление в ЛА (по струе трикуспидальной регургитации) и мониторировать преднагрузку ЛЖ. Однако достоверность этих измерений при ОСН не была верифицирована с помощью катетеризации правых отделов сердца.
Другие диагностические методы
Дополнительные диагностические методы показаны отдельным больным для уточнения причины ОСН и определения показаний к инвазивному лечению.
При нарушениях коронарного кровообращения необходима коронарография. Это исследование часто показано при длительно сохраняющейся ОСН, причину которой не удается установить с помощью других методов обследования.
Для уточнения характера заболевания легких и диагностики крупной ТЭЛА может использоваться компьютерная томография грудной клетки с контрастной ангиографией или без нее, а также сцинтиграфия.
При подозрении на расслаивающую аневризму аорты показаны компьютерная томография, чреспищеводная ЭхоКГ и магнитно-резонансная томография.
Помощь в диагностике и мониторировании эффективности лечения ОСН может оказать катетеризация легочной артерии (КЛА).
Цели лечения ОСН
Цель неотложного лечения быстрая стабилизация гемодинамики и уменьшение симптомов (одышки и/ или слабости). Улучшение параметров гемодинамики, прежде всего СВ и ударного объема, ДЗЛА и давления в правом предсердии, подтверждает эффективность лечения, которая требует продолжения контроля. Одышка основной симптом ОСН, однако оценка степени ее выраженности субъективна. Предложены различные способы объективизации и стандартизации одышки: оценка субъективного восприятия нагрузки по шкале Борга, индексы одышки, визуальные аналоговые шкалы. Мерой улучшения или ухудшения одышки в процессе лечения могут служить позитивные изменения указанных показателей.
Быстрое положительное влияние лечения на гемодинамику и симптомы ОСН должно сопровождаться улучшением или хотя бы отсутствием ухудшения прогноза. Видимо, это может достигаться, когда удается исключить или максимально уменьшить повреждение миокарда. Важнейшей целью лечения является снижение смертности, при этом краткосрочное воздействие вмешательств может не совпадать с улучшением отдаленного прогноза.
Цели лечения ОСН
Клинические
- Ослабление или исчезновение симптомов: одышки и/или утомляемости
- Уменьшение выраженности физических проявлений
- Снижение массы тела при наличии застоя крови и олигурии
- Увеличение диуреза при наличии застоя крови и олигурии
- Улучшение оксигенации тканей
Гемодинамические
- Снижение ДЗЛА до < 18 мм рт. ст.
- Увеличение СВ и/или ударного объема
Исходы заболевания
- Уменьшение продолжительности внутривенной инфузии вазоактивных препаратов
- Сокращение сроков пребывания в отделении интенсивнои терапии
- Уменьшение длительности госпитализации
- Удлинение времени до повторной госпитализации
- Сокращение продолжительности повторных госпитализаций
- Снижение смертности
Лабораторные
- Нормализация содержания электролитов в крови
- Снижение уровней остаточного азота и/или креатинина
- Уменьшение содержания билирубина
- Снижение концентрации BNP и NT-proBNP в плазме крови
- Нормализация уровня глюкозы в крови
Организация лечения ОСН
Наилучшие результаты лечения пациентов с ОСН могут быть достигнуты в специализированных отделениях неотложной помощи, располагающих квалифицированным персоналом. К лечению надо привлечь опытного кардиолога и при необходимости других специалистов. Вспомогательные службы должны обеспечивать быстрое выполнение надлежащих диагностических обследований.
В стационаре следует иметь план ведения больных с ОСН. После ликвидации острой симптоматики дальнейшее лечение должно осуществляться в соответствии с современными рекомендациями по терапии СН, желательно специально обученным персоналом.
Мониторирование состояния больного с ОСН
Мониторирование состояния больного следует начинать как можно раньше, одновременно с диагностическими мероприятиями по уточнению этиологии ОСН. Его характер определяется индивидуально в каждом конкретном случае и зависит от тяжести декомпенсации и реакции больного на лечение.
Неинвазивное мониторирование
Всем больным с ОСН показан контроль АД, ЧСС, температуры тела, частоты дыхания и ЭКГ.
Мониторирование ЭКГ с целью определения аритмии или смещения сегмента ST необходимо в острую фазу, особенно если причинами ОСН являются ишемия миокарда и нарушения ритма сердца.
Контроль АД необходим в начале лечения и должен проводиться регулярно (например, каждые 5 минут) пока не будут подобраны эффективные дозы вазодилататоров, диуретиков и/или инотропных препаратов. Автоматическое неинвазивное определение АД с помощью плетизмографии достаточно надежно только при отсутствии выраженной вазоконстрикции и высокой ЧСС.
Определение степени насыщения гемоглобина кислородом в артериальной крови с помощью пульсоксиметрии должно осуществляться постоянно у нестабильных больных, получающих оксигенотерапию с концентрацией 02 во вдыхаемом воздухе, температура которого выше комнатной. У менее тяжелых больных во время оксигенотерапии показана регулярная пульсоксиметрия (каждый час). При отсутствии кардиогенного шока погрешность метода обычно не > 2%.
Мониторирование СВ и преднагрузки можно производить неинвазивным способом с применением различных видов допплер-ЭхоКГ. Фактов, свидетельствующих в пользу того или иного аппарата, нет. При понимании ограничений и надлежащей интерпретации результатов можно использовать любой из них.
Необходимо повторное определение уровней электролитов, креатинина, глюкозы в крови, маркеров инфекции или других метаболических нарушений. Если состояние больного ухудшается, следует увеличить частоту обследований.
Инвазивное мониторирование
Инвазивное мониторирование больных с ОСН проводится по определенным показаниям и при наличии соответствующих технических возможностей. Катетеризация артерии показана при необходимости непрерывного прямого определения АД у больных с нестабильной гемодинамикой, особенно при ВАКП, и/или необходимости частых лабораторных исследований артериальной крови.
Катетеризация центральной вены позволяет вводить лекарственные средства, мониторировать ЦВД и Р02 крови в верхней полой вене или правом предсердии. Однако при интерпретации результатов определения ЦВД следует учитывать, что этот показатель у больных с ОСН очень слабо связан с давлением в левом предсердии и давлением наполнения ЛЖ. На ЦВД оказывает влияние наличие трикуспидальной регургитации, а также ИВЛ в режиме положительного давления в конце выдоха (ПДКВ).
КЛА с помощью плавающего катетера помогает дифференцировать кардиогенные и некардиогенные причины ОСН у больных с сочетанной патологией сердца и легких. Метод используется для измерения ДЗЛА, СВ и других гемодинамических параметров, что помогает в выборе тактики ведения больного при тяжелых диффузных заболеваниях легких или нестабильной гемодинамике, сохраняющейся после первоначальных лечебных мероприятий, и позволяет определить Р02 смешанной венозной крови из ЛА.
Вместе с тем ДЗЛА неточно отражает конечное диастолическое давление в ЛЖ у больных с митральным стенозом, аортальной регургитацией, патологией сосудов легких, взаимозависимостью желудочков сердца, высоким давлением в дыхательных путях, избыточной жесткостью ЛЖ. Тяжелая трикуспидальная регургитация, часто диагностируемая при ОСН, может привести к переоценке или недооценке величины СВ, определенного с помощью метода термодилюции. Наличие тяжелой митральной регургитации может приводить к ошибкам в определении Sv02 в крови из ЛА.
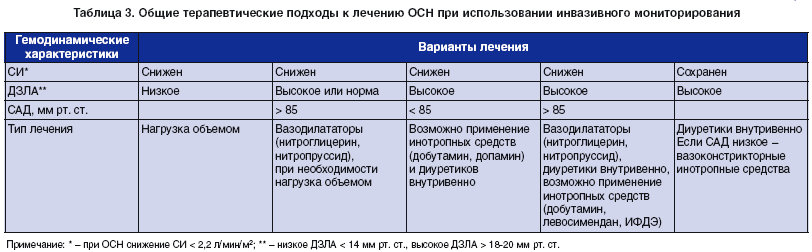
КЛА рекомендуется гемодинамически нестабильным больным, резистентным к стандартному лечению, а также при сочетании застойных процессов и гипоперфузии. В этих случаях введение катетера необходимо для обеспечения достаточного давления заполнения желудочков сердца и для контроля за введением вазоактивных и инотропных средств (табл. 3). Чтобы уменьшить риск осложнений, КЛА следует назначать только при явной необходимости и удалять катетер сразу, как только она исчезнет, например после оптимизации доз диуретиков и вазодилататоров. Сама по себе КЛА не вредна, опаснее неадекватная интерпретация результатов измерений. КЛА приводит к более быст-рому восстановлению баланса жидкости в первые сутки лечения.
Лечение ОСН
Общие подходы
Диета. Необходимо поддерживать оптимальный баланс калорий и аминокислот. Мониторирование метаболического статуса может осуществляться по концентрации альбумина в крови и балансу азотистых производных.
Содержание электролитов в крови. Следует поддерживать нормальное содержание калия и магния в крови.
Сахарный диабет. Необходимо поддерживать нормогликемию с помощью инсулина короткого действия, дозы которого подбирают на основании повторных определений уровня глюкозы в крови.
Почечная недостаточность. Целесообразно тщательно мониторировать функцию почек. Ее сохранение является важной целью лечения.
Инфекция. Следует проводить тщательный поиск инфекции и поддерживать целостность кожных покровов. Показано микробиологическое исследование биологических жидкостей. При необходимости должна быть назначена адекватная антибиотикотерапия.
Оксигенотерапия и респираторная поддержка
Важнейшей задачей в лечении ОСН является обеспечение адекватной оксигенации тканей для предупреждения их дисфункции и развития полиорганной недостаточности. Для этого крайне важно поддерживать р02 артериальной крови в нормальных пределах (95-98%).
Оксигенотерапия. У больных с гипоксемией следует убедиться в отсутствии нарушенной проходимости дыхательных путей, затем начать оксигенотерапию с повышенным содержанием O2 в дыхательной смеси, которое при необходимости увеличивают. Целесообразность применения повышенных концентраций O2 у больных без гипоксемии спорна, такой подход может быть опасным.
Дыхательная поддержка без эндотрахеальной интубации (неинвазивная вентиляция легких). Для дыхательной поддержки без интубации трахеи в основном применяют два режима:
- постоянное положительное давление (ППД) в дыхательных путях (continuous positive airway pressure CPAP);
- неинвазивное вентиляционное положительное давление (НВПД) (non-invasive positive pressure ventilation NIPPV).
Использование ППД способно восстановить функцию легких и повысить функциональный остаточный объем.
При этом улучшается податливость легких, уменьшается градиент трансдиафрагмального давления, снижается активность диафрагмы. Все это уменьшает работу, связанную с дыханием, и снижает метаболические потребности организма. НВПД более сложная методика, требующая использования специального аппарата, обеспечивающего подачу определенного объема воздуха (O2 или смеси) до заранее установленного давления через маску. Добавление режима ПДКВ позволяет проводить поддержку по типу ППД (двухуровневая поддержка с положительным давлением, bilevel positive pressure support BiPAP). Физиологическая польза данного режима вентиляции сходна с ППД, однако обеспечивает также поддержку вдоха, что еще больше уменьшает энергетические затраты на дыхание и метаболические запросы организма.
Использование неинвазивных методов у больных с кардиогенным отеком легких улучшает PO2 артериальной крови, уменьшает симптоматику ОСН, позволяет заметно снизить необходимость в интубации трахеи и ИВЛ.
Инвазивную дыхательную поддержку (ИВЛ с интубацией трахеи) не следует использовать для лечения гипоксемии, которую удается устранить с помощью оксигенотерапии и неинвазивных методов вентиляции легких.
Показания к ИВЛ с интубацией трахеи следующие:
- признаки слабости дыхательных мышц уменьшение частоты дыхания в сочетании с нарастанием гиперкапнии и угнетением сознания;
- тяжелое нарушение дыхания (с целью уменьшить работу дыхания);
- необходимость защиты дыхательных путей от регургитации желудочного содержимого;
- устранение гиперкапнии и гипоксемии у больных без сознания после длительных реанимационных мероприя-тий или введения лекарственных средств;
- необходимость санации трахеобронхиального дерева для предупреждения обтурации бронхов и ателектазов.
Необходимость в немедленной инвазивной вентиляции может возникнуть при отеке легких на фоне ОКС.
Медикаментозное лечение
Морфин
Морфин показан при раннем лечении тяжелой ОСН, особенно при наличии боли, возбуждения и выраженной одышки. Препарат вызывает венозную и незначительную артериальную дилатацию, а также снижает
ЧСС. В большинстве клинических исследований препарат вводили по 3 мг внутривенно болюсно сразу после катетеризации вены и, при необходимости, повторно. Целесообразно избегать слишком высоких доз, способных вызвать артериальную гипотонию, угнетение дыхания, рвоту. Вероятность побочных эффектов выше у лиц пожилого возраста и ослабленных больных.
Вазодилататоры
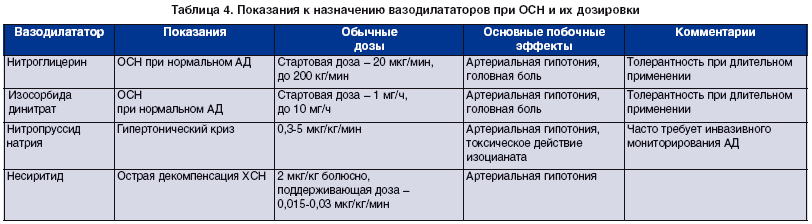
Для лечения ОСН чаще используют вазодилататоры, которые являются средством выбора для больных без артериальной гипотонии при наличии признаков гипоперфузии, венозного застоя в легких, снижения диуреза (табл. 4). Перед назначением этих препаратов необходимо обеспечить достаточное давление заполнения желудочков сердца (устранение гиповолемии).
Нитраты уменьшают венозный застой в легких без снижения СВ и повышения потребности миокарда в кислороде. Постепенное увеличение (титрование) дозы нитратов до максимально переносимой в сочетании с низкой дозой фуросемида или торасемида эффективнее устраняет симптомы отека легких, в отличие от высоких доз мочегонных средств.
Нитраты следует вводить в дозах, поддерживающих оптимальную вазодилатацию, что позволит повысить СИ и снизить ДЗЛА. При их использовании в низких и неадекватно высоких дозах наблюдается снижение эффективности. При внутривенном введении высоких доз быстро развивается толерантность, которая ограничивает время их эффективного воздействия до 16-24 часов. Избыточная вазодилатация может привести к значительному снижению АД и нестабильной гемодинамике.
Нитраты можно принимать под язык, а также в виде аэрозоля (спрей нитроглицерина в дозе 400 мкг по 2 впрыска каждые 5-10 мин) или изосорбида динитрата в дозе 1,25 мг. Внутривенно вводят нитроглицерин по 20 мкг/мин с увеличением дозы до 200 мкг/мин или изосорбида динитрат по 1-10 мг/ч с осторожностью и тщательным титрованием дозы для исключения артериальной гипотонии. Особая осторожность требуется у больных с аортальным стенозом. Дозу необходимо уменьшить, если САД снизится до 90-100 мм рт. ст., и полностью прекратить введение при тенденции к дальнейшему падению АД. Как показывает практика, оптимальным является снижение АДсред. на 10 мм рт. ст.
Нитропруссид натрия. Начальная доза 0,3 мкг/ кг/мин, которую в дальнейшем титруют до 1-5 мкг/кг/ мин. Препарат рекомендуется использовать у больных с тяжелой СН, а также при преимущественном увеличении постнагрузки (гипертензивная ОСН) или митральной регургитации. Титровать дозу необходимо с особой осторожностью под тщательным наблюдением; во многих случаях требуется инвазивное мониторирование АД. Скорость инфузии следует уменьшать постепенно для предотвращения феномена отмены. Длительное введение препарата может привести к накоплению токсичных метаболитов (тиоцианида и цианида), поэтому его следует избегать, особенно у больных с тяжелой почечной или печеночной недостаточностью. При ОСН на фоне ОКС предпочтительно использовать нитраты, поскольку нитропруссид натрия способствует возникновению синдрома коронарного обкрадывания.
Несиритид представитель нового класса вазодилататоров рекомбинантный мозговой натрийуретический пептид человека, идентичный эндогенному. В небольших клинических исследованиях у больных с декомпенсацией ХСН препарат более существенно улучшал показатели гемодинамики и реже давал побочные эффекты, в отличие от внутривенной инфузии нитроглицерина. Однако данные о клиническом использовании несиритида ограничены. Вызывает опасение вероятность ухудшения функции почек и увеличения смертности при его использовании.
Антагонисты кальция в лечении ОСН применять не рекомендуется, поскольку в большинстве случаев они противопоказаны.
Ингибиторы ангиотензинпревращающего фермента
На начальных этапах лечения ОСН ингибиторы ангиотензинпревращающего фермента (иАПФ) недостаточно изучены. Единое мнение, в каких случаях и в какие сроки ОСН следует применять иАПФ, отсутствует, поэтому их широкое назначение для ранней стабилизации состояния больных не рекомендуется.
При раннем назначении иАПФ при ОИМ способны положительно влиять на краткосрочный прогноз. Препараты этой группы проявляли хорошую эффективность при длительном лечении ИМ и ХСН. Чтобы не допустить возникновения артериальной гипотонии на
чальная доза иАПФ должна быть минимальной, которую постепенно увеличивают после стабилизации состояния больного в течение 48 часов под контролем АД и функции почек. Препараты необходимо использовать с осторожностью при крайне низком СВ, поскольку они заметно уменьшают клубочковую фильтрацию.
Диуретики
Диуретики показаны при ОСН с симптомами задержки жидкости.
Внутривенное введение петлевых диуретиков оказывает вазодилатирующее действие, проявляющееся быстрым (через 5-30 мин) снижением давления в правом предсердии и ДЗЛА, а также уменьшением легочного сосудистого сопротивления. При болюсном введении высоких доз фуросемида (> 1 мг/кг) существует риск рефлекторной вазоконстрикции, что необходимо учитывать особенно у больных с ОКС, когда диуретики желательно использовать в малых дозах, отдавая предпочтение вазодилататорам. При тяжелой декомпенсации СН диуретики способствуют нормализации давления заполнения камер сердца и могут достаточно быстро снизить нейрогормональную активность.
Средствами выбора являются петлевые диуретики, которые оказывают выраженное мочегонное действие (табл. 5). Лечение можно начинать на догоспитальном этапе. В дальнейшем следует титровать дозу до достижения клинического эффекта и уменьшения симптомов задержки жидкости. Введение ударной дозы фуросемида с последующей инфузией более эффективно, чем повторный болюс.
Новый диуретик торасемид самый эффективный из современных петлевых диуретиков. Биологическая усвояемость достигает 80-90%, что в два раза выше, чем у фуросемида. Это определяет его предсказуемый мочегонный эффект. Торасемид, ингибируя реабсорбцию ионов натрия, калия и хлора, одновременно блокирует эффекты альдостерона, и благодаря этому в меньшей степени, чем фуросемид, способствует экскреции калия. Торасемид на 80% метаболизируется в печени, поэтому нарушение функции почек практически не сказывается на его фармакодинамических свойствах. В сравнительных исследованиях с применением фуросемида и торасемида у 234 больных последний снижал риск госпитализации на 52%, связанный с обострением ХСН. В проспективном исследовании 2 303 больных с ХСН, рандомизированных на группы торасемида и фуросемида в соотношении 1 : 1, продемонстрировано достоверное снижение сердечно-сосудистой (на 53%, р < 0,013) и общей (на 41%, р < 0,035) смертности среди пациентов, принимавших торасемид.
Тиазидные диуретики и спиронолактон можно использовать в комбинации с петлевыми диуретиками. Комбинация низких доз препаратов более эффективна и сопряжена с меньшим риском возникновения побочных эффектов по сравнению с введением высоких доз одного диуретика. Сочетанное применение петлевых диуретиков и добутамина, допамина или нитратов более эффективна и безопасна, чем монотерапия диуретиком в более высоких дозах.
Устойчивость к диуретикам состояние, при котором клинический ответ на лечение снижается или полностью исчезает раньше, чем устраняются симптомы задержки жидкости, а его развитие связано с плохим прогнозом. Наиболее часто данное состояние наблюдается у больных с тяжелой ХСН при длительном лечении диуретиками, а также при острой гиповолемии после внутривенного введения петлевых диуретиков.
Возможные причины развития устойчивости к диуретикам:
- уменьшение внутрисосудистого объема;
- нейрогормональная активация;
- реабсорбция натрия при гиповолемии;
- снижение канальцевой секреции (почечная недостаточность, прием нестероидных противовоспалительных средств);
- снижение перфузии почек (низкий СВ);
- нарушения кишечного всасывания пероральных форм;
- несоблюдение режима приема препарата или диеты (высокое потребление натрия).
Для борьбы с устойчивостью к диуретикам рекомендуются следующие меры:
- нормализация потребления натрия, воды и наблюдение за электролитным составом крови;
- восполнение дефицита жидкости при гиповолемии;
- повышение дозы и/или частоты приема диуретиков;
- внутривенное болюсное введение (более эффективно, чем при пероральном приеме) или внутривенная инфузия (более эффективна, чем болюс);
- комбинированная терапия: торасемид с ГХТЗ или спиронолактоном; фуросемид с ГХТЗ или спиронолактоном, или метолазоном; фуросемид с ГХТЗ и спиронолактоном; диуретик с допамином или добутамином;
- уменьшение дозы иАПФ или использование очень низких доз.
Если вышеуказанные способы неэффективны, необходимо решить вопрос о проведении ультрафильтрации или гемодиализа.
Хотя лечение диуретиками в большинстве случаев относительно безопасно, тем не менее, побочные эффекты развиваются достаточно часто и могут являться угрозой для жизни. К ним относятся нейрогормональная активация, гипокалиемия, гипомагниемия и гипохлоремический алкалоз, приводящие к тяжелым аритмиям и нарастанию почечной недостаточности. Избыточный диурез может значительно снизить ЦВД, ДЗЛА, диастолическое наполнение желудочков сердца с последующим уменьшением СВ вплоть до шока, особенно у больных с тяжелой СН, преимущественно диастолической недостаточностью или дисфункцией ПЖ.
Применение диуретиков при ОСН
Начальные дозы подбирают с учетом клинического состояния (табл. 5).
Титрование дозы в зависимости от клинического ответа. Снижение дозы при уменьшении степени выраженности задержки жидкости. Мониторирование калия и натрия в сыворотке крови, а также функций почек (каждые 1-2 суток) в зависимости от реакции на лечение. Коррекция потерь калия и магния.
Бета-адреноблокаторы
До настоящего времени не проводилось исследований по применению Р-адреноблокаторов (Р-АБ) при ОСН с целью добиться быстрого клинического улучшения. Наличие ОСН считается противопоказанием для назначения препаратов этой группы. Данные о соотношении эффективности и безопасности внутривенного введения Р-АБ в ранние сроки ИМ с переходом на прием препаратов рег os неоднозначны. Вместе с тем терапия Р-АБ после ликвидации симптомов ОСН (дозы титруют постепенно) вызывает улучшение клинической картины и прогноза у больных с ИМ и ХСН.
Внутривенное введение Р-АБ пациентам с явной ОСН и застойными хрипами в легких следует использовать с крайней осторожностью, избегая быстрого увеличения доз. Показаниями может служить сохраняющаяся АГ, а также ишемия миокарда или тахикардия у больных без артериальной гипотонии, признаков периферической гипоперфузии и стандартных противопоказаний к применению Р-АБ. Предпочтительны препараты короткого действия метопролола тартрат, эсмолол.
После ликвидации проявлений ОСН при ОИМ следует как можно раньше начать титрование дозы Р-АБ. Больным с декомпенсированной ХСН такие Р-АБ, как бисопролол, карведилол или метопролола сукцинат целесообразно назначать сразу после стабилизации состояния, обычно через четверо суток. Первая доза для приема рег os должна быть минимальной, затем ее постепенно повышают с учетом реакции на лечение. Целевая доза соответствуют таковой в крупных клинических исследованиях с положительным результатом. Если целевой дозы достичь не удается, то останавливаются на максимально переносимой.
Больные, получавшие Р-АБ до госпитализации в связи с декомпенсацией ХСН, как правило, должны продолжать лечение препаратами этой группы кроме случаев, когда требуется инотропная поддержка (возможное исключение применение левосимендана). Если появляются основания полагать, что симптомы заболевания связаны с избыточной дозой Р-АБ (брадикардия, артериальная гипотония), она может быть уменьшена.
Инотропные средства
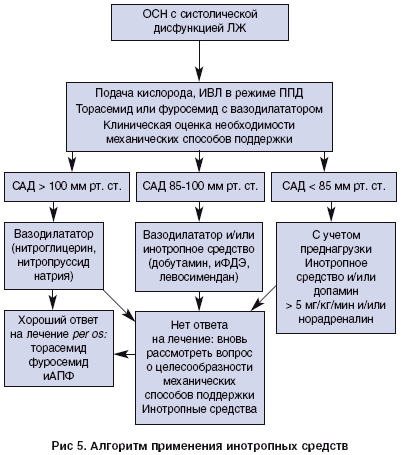
Инотропные средства показаны при наличии признаков периферической гипоперфузии (артериальная гипотония, ухудшение функции почек) независимо от наличия венозного застоя или отека легких, рефрактерного к введению жидкости, диуретиков и вазодилататоров в оптимальных дозах (рис. 5).
У больных с декомпенсацией ХСН симптомы, клиническое течение и прогноз могут напрямую зависеть от состояния гемодинамики, улучшение параметров которой в этих случаях способно стать целью лечения, а инотропные средства полезными и спасающими жизнь. Однако при применении инотропных препаратов существует угроза возникновения выраженной тахикардии, суправентрикулярных и желудочковых аритмий, ишемии миокарда, а также последующего нарастания дисфункции миокарда в связи с чрезмерным увеличением потребления энергии. Для того, чтобы снизить вероятность аритмогенного эффекта, необходимо поддерживать нормальное содержание в крови калия > 4 ммоль/л и магния > 1 ммоль/л.
Соотношение риска и пользы для разных инотропных препаратов может не совпадать. Назначение лекарственных средств, фармакологическое действие которых в основном сопряжено с повышением концентрации кальция в клетках миокарда, связано с более высоким риском нежелательных явлений. Доказательная база по применению инотропных препаратов при ОСН ограничивается результатами небольшого количества клинических исследований, лишь в нескольких из которых изучали влияние на симптомы и отдаленный прогноз.
Допамин при ОСН изучен на небольшом количестве больных. Контролируемых исследований его влияния на функции почек и выживаемость в отдаленные сроки заболевания не проводилось.
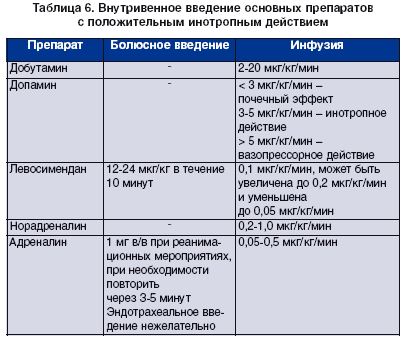
Для инотропной поддержки при ОСН, сопровождающейся артериальной гипотонией, можно использовать внутривенную инфузию в дозе > 2 мкг/кг/мин. Инфузия низких доз (2-3 мкг/кг/мин) способна улучшить почечный кровоток и усилить диурез при острой декомпенсации СН с артериальной гипотонией и олигурией. При отсутствии клинического ответа терапию следует прекратить (табл. 6).
Добутамин применяют для повышения СВ. Начальная скорость инфузии обычно составляет 2-3 мкг/кг/ мин. В дальнейшем ее меняют в зависимости от симптомов, объема выделяемой мочи и параметров гемодинамики. Гемодинамический эффект возрастает пропорционально повышению дозы, которая может достигать 20 мкг/кг/мин. После прекращения инфузии влияние препарата исчезает достаточно быстро, что делает его назначение удобным и хорошо контролируемым.
При комбинации с р-АБ для сохранения инотропного эффекта дозу добутамина можно увеличить до 15-20 мкг/кг/мин. Особенностью совместного использования с карведилолом является возможность повышения сопротивления легочных сосудов при инфузии высоких доз добутамина (5-20 мкг/кг/мин). Комбинация добутамина с ингибитором фосфодиэстеразы (иФДЭ) дает больший инотропный эффект по сравнению с применением каждого препарата в отдельности.
Длительная инфузия добутамина > 24-48 часов приводит к развитию толерантности и частичной потере гемодинамического эффекта. Прекращение лечения добутамином может быть затруднено из-за рецидива артериальной гипотонии, застойных явлений в легких, дисфункции почек. Иногда частоту возникновения этих явлений можно уменьшить за счет постепенного ступенчатого снижения дозы, например на 2 мкг/кг/мин каждые сутки, при одновременной оптимизации приема вазодилататоров внутрь (гидралазин и/или иАПФ). При этом иногда приходится сталкиваться с гипотонией или дисфункцией почек.
Добутамин способен на короткое время усилить сократимость гибернированного миокарда с возможным возникновением некроза кардиомиоцитов и потери их способности к восстановлению. Вызывает беспокойство возможное увеличение смертности больных, которые принимали добутамин при острой декомпенсации ХСН.
Ингибиторы ФДЭ можно применять при отсутствии артериальной гипотонии. По-видимому, иФДЭ предпочтительнее добутамина у больных, получающих Р-АБ, и/ или при неадекватном ответе на добутамин.
Милринон вводят внутривенно по 25 мкг/кг в течение 10-20 мин, после чего проводят длительную инфузию в дозе 0,375-0,75 мкг/кг/мин. Эноксимон применяют по 0,25-0,75 мг/кг болюсно с последующей инфузией в дозе 1,25-7,5 мкг/кг/мин. В связи с выраженной периферической вазодилатацией на фоне лечения иФДЭ может возникать артериальная гипотония, преимущественно у больных с низким давлением наполнения желудочков сердца. Ее можно избежать, если отказаться от первоначального болюса и устранить гиповолемию.
Основанием для назначения милринона и эноксимона в лечении ОСН является их благоприятное воздействие на гемодинамику. Информация об их влиянии на симптомы СН отсутствует. Кроме того, растут опасения относительно безопасности препаратов этой группы, особенно у пациентов с ишемической болезнью сердца (ИБС) при более продолжительном их введении.
Левосимендан первый представитель нового класса препаратов сенситизаторов кальция. Левосимендан обладает двойным механизмом действия инотропным и сосудорасширяющим. Гемодинамический эффект данного препарата принципиально отличается от такового у широко используемых инотропных агентов. Он повышает чувствительность сократительных белков кардиомиоцитов к кальцию. При этом концентрация внутриклеточного кальция и индуцированного аденозинмонофосфата не меняется. Левосимендан открывает калиевые каналы в гладкой мускулатуре, в результате чего расширяются вены и артерии, в том числе коронарные.
Препарат имеет активный метаболит со сходным механизмом действия и периодом полувыведения около 80 часов, что обусловливает сохранение гемодинамического эффекта в течение нескольких дней после прекращения внутривенной инфузии. Основные сведения о клинической эффективности левосимендана получены в исследованиях инфузионного введения препарата в течение 6-24 часов.
Левосимендан показан при ОСН с низким СВ у больных с систолической дисфункцией ЛЖ, низкой фракцией выброса (ФВ), при отсутствии тяжелой артериальной гипотонии (САД < 85 мм рт. ст.). Препарат обычно вводят внутривенно в нагрузочной дозе 12-24 мкг/кг в течение 10 минут с последующей длительной инфузией со скоростью 0,05-0,1 мкг/кг/мин (табл. 6). При необходимости скорость инфузии может быть увеличена до 0,2 мкг/кг/ мин. Инфузия левосимендана дозозависимо увеличивает СВ, ударный объем, умеренно повышает ЧСС и снижает АД, уменьшает ДЗЛА, системное и легочное сосудистое сопротивление, симптомы декомпенсации ХСН. До начала введения препарата необходимо обеспечить достаточное наполнение желудочков сердца, то есть устранить гиповолемию.
В отличие от допамина и добутамина, гемодинамический эффект левосимендана не ослабевает при применении с р-АБ.
На фоне лечения левосименданом в рекомендуемых дозах не выявлено повышения частоты серьезных аритмий, ишемии миокарда и заметного увеличения потребности миокарда в кислороде. Возможно уменьшение гемоглобина, гематокрита и содержания калия в крови, что связано с вазодилатацией и вторичной нейрогормональной активацией.
Результаты проведенных клинических исследований свидетельствуют о положительном влиянии препарата на клинические симптомы.
Вазопрессорные средства. Необходимость в назначении препаратов с вазопрессорным действием может возникнуть, если несмотря на увеличение СВ в результате инотропной поддержки и введения жидкости не удается добиться достаточной перфузии органов. Препараты этой группы можно использовать во время реанимационных мероприятий, а также для поддержания перфузии при угрожающей жизни артериальной гипотонии (АД < 70 мм рт. ст.). Вместе с тем при кардиогенном шоке периферическое сосудистое сопротивление изначально повышено. Поэтому любые вазопрессорные средства следует применять с осторожностью, в течение короткого времени, поскольку дополнительное увеличение постнагрузки приводит к еще более выраженному снижению СВ и нарушению перфузии тканей.
Лабораторно определяются:
- нормализация содержания электролитов в крови;
- снижение уровней остаточного азота и/или креатинина;
- снижение уровня билирубина;
- уменьшение концентрации BNP и NT-proBNP в плазме крови;
- нормализация уровня глюкозы в крови.
Адреналин обычно применяют в виде внутривенной инфузии со скоростью 0,05-0,5 мкг/кг/мин при артериальной гипотонии, рефрактерной к добутамину (табл. 6). При этом рекомендуется инвазивное мониторирование АД и оценка параметров гемодинамики с помощью КЛА.
Норадреналин используют для повышения общего периферического сосудистого сопротивления, например при септическом шоке. Он в меньшей степени повышает ЧСС, чем адреналин. Выбор между этими препаратами определяется клинической ситуацией. Для более выраженного влияния на гемодинамику часто используют комбинацию норадреналина с добутамином.
Сердечные гликозиды при ОСН незначительно повышают СВ и снижают давление заполнения камер сердца. У пациентов с тяжелой СН применение невысоких доз сердечных гликозидов уменьшает вероятность повторного развития острой декомпенсации. Предикторами этого благоприятного эффекта служат наличие III тона, выраженной дилатации ЛЖ и набухания шейных вен во время эпизода ОСН. Вместе с тем назначать сердечные гликозиды для инотропной поддержки при ИМ не рекомендуется в связи с возможным неблагоприятным влиянием на прогноз.
Показанием к применению сердечных гликозидов может служить наджелудочковая тахиаритмия, когда частоту сокращений желудочков не удается контролировать другими препаратами, в частности р-АБ.
Антикоагулянты
Антикоагулянты показаны больным с ОКС, мерцательной аритмией, искусственными клапанами сердца, тромбозом глубоких вен нижних конечностей и ТЭЛА. Особенности их использования освещаются в соответствующих руководствах.
Имеются данные, что подкожное введение низкомолекулярных гепаринов (эноксапарин в дозе 40 мг один раз в сутки, дальтепарин по 5 тыс. МЕ один раз в сутки) может снизить частоту тромбозов глубоких вен нижних конечностей у пациентов, госпитализированных с острым терапевтическим заболеванием, в том числе с тяжелой СН. Крупные исследования по сравнению профилактической эффективности низкомолекулярных и нефракционированных гепаринов (НФГ) (5 тыс. ед. подкожно 2-3 раза в сутки) при ОСН не проводились.
Заболевания сердца при ОСН, при которых необходима хирургическая коррекция
- Кардиогенный шок при остром ИМ у пациентов с многососудистой ИБС.
- Дефект межжелудочковой перегородки после ИМ.
- Разрыв свободной стенки ЛЖ.
- Острая декомпенсация клапанного порока сердца.
- Несостоятельность и тромбоз искусственного клапана сердца.
- Аневризма аорты или ее расслоение и разрыв в полость перикарда.
- Острая митральная регургитация при дисфункции или разрыве папиллярной мышцы из-за ишемии, разрыве миксоматозной хорды, эндокардите, травме.
- Острая аортальная регургитация при эндокардите, расслоении аорты, закрытой травме грудной клетки.
- Разрыв аневризмы синуса Вальсальвы.
- Острая декомпенсация хронической кардиомиопатии, требующая использования механических способов поддержки кровообращения.
Хирургическое лечение
При некоторых заболеваниях, лежащих в основе возникновения ОСН, срочное хирургическое вмешательство способно улучшить прогноз. К хирургическим методам лечения относятся реваскуляризация миокарда, коррекция анатомических дефектов сердца, включая протезирование и реконструкцию клапанов, механические средства временной поддержки кровообращения. Наиболее важным диагностическим методом при определении показаний к операции является ЭхоКГ.
Механические способы поддержки кровообращения
Временная механическая поддержка кровообращения показана больным с ОСН, не реагирующим на стандартное лечение, когда есть возможность восстановления функции миокарда, необходимы хирургическая коррекция имеющихся нарушений с существенным улучшением функции сердца или трансплантация сердца.
ВАКП стандартный компонент лечения больных с кардиогенным шоком или тяжелой острой левожелудочковой недостаточностью при:
- отсутствии быстрого ответа на введение жидкости, лечения вазодилататорами и инотропной поддержки;
- выраженной митральной регургитации или разрыве межжелудочковой перегородки для стабилизации гемодинамики, позволяющей выполнить необходимые диагностические и лечебные мероприятия;
- тяжелой ишемии миокарда в качестве подготовки к коронарной ангиографии (КАГ) и реваскуляризации.
ВАКП может существенно улучшить гемодинамику, однако ее следует выполнять, когда существует возможность устранить причину ОСН (реваскуляризация миокарда, протезирование клапана сердца или трансплантация сердца) или ее проявления могут регрессировать спонтанно (оглушение миокарда после ОИМ, операция на открытом сердце, миокардит). ВАКП противопоказана при расслоении аорты, выраженной аортальной недостаточности, тяжелом поражении периферических артерий, неустранимых причинах СН, а также полиорганной недостаточности.
Средства поддержки желудочков сердца механические насосы, которые частично замещают механическую работу желудочка. Существует множество моделей подобных устройств, часть которых сконструирована для лечения ХСН, в то время как другие предназначены для кратковременного использования при ОСН. Их применение оправдано только при тяжелой ОСН, не отвечающей на стандартное лечение, включающее адекватное введение жидкости, диуретиков, инотропных препаратов, вазодилататоров, ВАКП и, если необходимо, ИВЛ.
Хотя временное гемодинамическое и клиническое улучшение может наступить во многих случаях, использование механических устройств поддержки желудочков сердца при возможности восстановления функции сердца показано при:
- острой ишемии или ИМ;
- шоке после операции на сердце;
- остром миокардите;
- острой дисфункции клапана сердца, особенно без предшествующей ХСН, когда ожидается улучшение функции желудочков, спонтанно или после реваскуляризации миокарда, или протезирования клапанов сердца;
- ожидании трансплантации сердца.
К противопоказаниям относят тяжелые сопутствующие заболевания. Основные осложнения тромбоэмболии, кровотечения и инфекция. Известны случаи технических поломок устройства.
Трансплантация сердца
Необходимость в трансплантации сердца обычно возникает при тяжелом остром миокардите, послеродовой кардиомиопатии, обширном ИМ с плохим прогнозом после реваскуляризации. Трансплантация сердца невозможна, пока состояние больного не будет стабилизировано с помощью механических средств поддержки кровообращения.
Особенности лечения осн в зависимости от причины декомпенсации
Устранение причины декомпенсации важнейший компонент лечения ОСН и предупреждения ее рецидива. Несердечные заболевания могут серьезно осложнять течение ОСН и затруднять ее лечение.
Особенности лечения ОСН в зависимости от причины декомпенсации
Устранение причины декомпенсации важнейший компонент лечения ОСН и предупреждения ее рецидива. Несердечные заболевания могут серьезно осложнять течение ОСН и затруднять ее лечение.
Ишемическая болезнь сердца
ИБС является наиболее частой причиной ОСН, которая может быть представлена левожелудочковой недостаточностью с низким СВ или с симптомами застоя крови, а также правожелудочковой недостаточностью. У всех больных с обострением ИБС показано скорейшее выполнение КАГ.
Своевременная реперфузия при ОИМ с подъемом сегмента ST на ЭКГ способна предотвратить ОСН или улучшить ее течение. Предпочтительно чрескожное коронарное вмешательство, при соответствующих показаниях у больных с кардиогенным шоком оправдано экстренное коронарное шунтирование. Если инвазивное лечение недоступно или сопряжено со значительной потерей времени, следует провести тромболитическую терапию (ТЛТ). Неотложная реваскуляризация миокарда показана также при ОСН, осложнившей ИМ без подъема сегмента ST на ЭКГ, а также нестабильной стенокардии с выраженной ишемией миокарда.
Возникновению ОСН при обострении ИБС могут способствовать рефлекторные реакции, а также нарушения ритма сердца и проводимости. Поэтому важны как адекватное обезболивание, так и быстрое устранение аритмий, приводящих к нарушению гемодинамики.
При истинном кардиогенном шоке временной стабилизации можно достичь за счет поддержания адекватного заполнения камер сердца, ВАКП, медикаментозной инотропной поддержки и ИВЛ. При левожелудочковой недостаточности с симптомами застоя крови лечение такое же, как и при других причинах этого варианта ОСН. Поскольку инотропные агенты могут быть опасными, следует обсудить возможность проведения ВАКП. В дальнейшем наряду с адекватной реваскуляризацией миокарда показаны р-АБ и ингибиторы ренинангиотензин-альдостероновой системы.
При правожелудочковой недостаточности рекомендуется ранняя реваскуляризация миокарда. Последующее лечение включает введение жидкости, инотропную поддержку и обеспечение синхронных сокращений предсердий и желудочков.
Патология клапанного аппарата сердца
Причиной ОСН может быть дисфункция клапанов сердца при обострении ИБС (чаще митральная недостаточность), острая митральная или аортальная недостаточность другой этиологии (эндокардит, травма), аортальный или митральный стеноз, тромбоз искусственного клапана, расслаивающая аневризма аорты.
При инфекционном эндокардите основная причина развития ОСН недостаточность клапана сердца. Тяжесть дисфункции сердца может усугубить миокардит. В дополнение к стандартным средствам лечения ОСН следует назначить антибиотики. Для быстрой постановки диагноза показана консультация специалиста.
При выраженной острой митральной или аортальной недостаточности требуется неотложное хирургическое лечение. При длительно существующей митральной регургитации в сочетании со сниженным СИ и низкой ФВ неотложная операция, как правило, не улучшает прогноз. В этих случаях большое значение может иметь предварительная стабилизация состояния с помощью ВАКП.
Тромбоз искусственного клапана сердца
ОСН у пациентов с тромбозом искусственного клапана сердца часто приводит к смерти. У всех больных с подозрением на тромбоз искусственного клапана необходимо выполнить рентгенографию грудной клетки и ЭхоКГ.
Тактика оптимального лечения окончательно не разработана. При тромбозе клапана левых отделов сердца методом выбора служит оперативное вмешательство. ТЛТ применяют при тромбозе клапана правых отделов сердца и в случаях, когда оперативное вмешательство сопряжено с высоким риском.
Для ТЛТ используют рекомбинатный ингибитор тканевого активатора плазминогена в дозе 10 мг внутривенно струйно с последующей инфузией по 90 мг в течение 90 минут и стрептокиназу по 250-500 тыс. МЕ в течение 20 минут с последующей инфузией в дозе 1-1,5 млн МЕ в течение 10 часов. После введения тромболитика необходимо начать внутривенную инфузию НФГ в дозе, обеспечивающей увеличение активированного частичного тромбопластинового времени в 1,5-2 раза от нормальных (контрольных) величин для данной лаборатории. Альтернативой может служить назначение урокиназы в дозе 4 400 МЕ/кг/ч без гепарина в течение 12 часов или 2 тыс. МЕ/кг/ч в комбинации с НФГ в течение 24 часов.
ТЛТ неэффективна, если имеется разрастание фиброзной ткани с небольшими зонами вторичного тромбоза. У больных с очень крупными и/или мобильными тромбами ТЛТ связана с повышенным риском тромбоэмболических осложнений и инсульта. В этих случаях возможно хирургическое лечение. Предварительно для уточнения характера поражения клапана показана чреспищеводная ЭхоКГ.
После ТЛТ необходима повторная ЭхоКГ. Целесообразность оперативного вмешательства следует рассмотреть при неспособности ТЛТ устранить окклюзию. Альтернативный способ введение дополнительных доз тромболитика.
Хотя смертность при неотложной операции у больных с нестабильностью гемодинамики (ИМУ функциональный класс по классификации Нью-Йоркской ассоциации сердца) отеком легких, артериальной гипотонией высокая, ТЛТ может привести к потере времени и еще больше повысить риск хирургического лечения в случае ее безуспешности. По данным нерандомизированных исследований, у менее тяжелых больных длительная антитромботическая терапия и/или ТЛТ может не уступать по эффективности хирургическому лечению.
Расслаивающая аневризма аорты
Расслаивающая аневризма аорты сопровождается ОСН при гипертоническом кризе, острой клапанной регургитации, тампонаде сердца, ишемии миокарда. При подозрении на расслаивающую аневризму аорты необходима экстренная консультация хирурга. Морфологию и функцию аортального клапана, а также наличие жидкости в перикарде лучше всего оценивать с помощью чреспищеводной ЭхоКГ. Оперативное вмешательство обычно выполняют по жизненным показаниям.
Тампонада сердца
Тампонада сердца декомпенсированная фаза сдавления сердца, вызванная накоплением жидкости в перикарде. При «хирургической» тампонаде (кровотечение) внутриперикардиальное давление нарастает быстро от нескольких минут до часов, в то время как при «терапевтической» тампонаде (воспаление) этот процесс занимает от нескольких дней до недель. Нарушение гемодинамики абсолютные показания к перикардиоцентезу. У больных с гиповолемией временного улучшения можно добиться за счет внутривенного введения жидкости, приводящего к повышению давления заполнения желудочков сердца. При ранах, разрыве аневризмы желудочка сердца или гемоперикарде в связи с расслоением аорты необходима операция с устранением источника кровотечения. Всегда, когда это возможно, следует лечить причину выпотного перикардита.
Артериальная гипертензия
ОСН одно из наиболее частых осложнений гипертонических кризов. Клинические признаки ОСН при гипертоническом кризе включают исключительно застой в легких, который может быть незначительным или тяжелым, вплоть до внезапного отека легких.
У больных, госпитализированных с отеком легких на фоне гипертонического криза, часто не находят существенных изменений систолической функции ЛЖ; более чем у половины пациентов ФВ ЛЖ составляет > 45%. Часто наблюдаются диастолические нарушения с ухудшением процессов расслабления миокарда.
Цель лечения острого отека легких на фоне АГ уменьшение преди постнагрузки на ЛЖ, ишемии миокарда и устранение гипоксемии путем поддержания адекватной вентиляции легких. Лечение необходимо начать немедленно в следующей последовательности: оксигенотерапия, ППД или другие режимы неинвазивной вентиляции легких, при необходимости ИВЛ обычно на короткий период в сочетании с внутривенным введением антигипертензивных средств.
Антигипертензивная терапия должна вызывать достаточно быстрое, за несколько минут, снижение САД или ДАД на 30 мм рт. ст. В последующем показано более медленное снижение АД до значений, имевших место до гипертонического криза, обычно за несколько часов. Не стоит пытаться снижать АД до нормальных цифр, поскольку это может привести к уменьшению перфузии органов. Начальное быстрое снижение АД может быть достигнуто при назначении следующих препаратов как в отдельности, так и сочетанно при сохранении АГ. Проводятся следующие мероприятия:
- внутривенное введение нитроглицерина или нитропруссида натрия;
- внутривенное введение петлевых диуретиков, особенно у больных с задержкой жидкости и длительным анамнезом ХСН;
- возможно внутривенное введение длительно действующего производного дигидропиридина (никардипин). Однако при сходном с нитратами гемодинамическом действии препараты этой группы способны вызвать гиперсимпатикотонию (тахикардия), увеличить шунтирование крови в легких (гипоксемия), а также дать осложнения со стороны центральной нервной системы.
Быстрого снижения АД можно добиться при приеме каптоприла под язык. По-видимому, его применение может быть оправдано при отсутствии возможности внутривенного введения лекарственных средств, доступности или достаточной эффективности ингаляционных форм нитратов.
При отеке легких р-АБ использовать не следует, за исключением случаев, когда ОСН сочетается с тахикардией у больных без серьезного нарушения сократительной способности ЛЖ, например при диастолической СН, митральном стенозе. Гипертонический криз при феохромоцитоме может быть устранен внутривенным введением фентоламина по 5-15 мг при обязательном мониторировании АД; повторное введение возможно через 1-2 часа.
Почечная недостаточность
Незначительное и умеренное изменение функции почек обычно бессимптомно и удовлетворительно переносится больными. Тем не менее, даже незначительное повышение содержания креатинина в сыворотке крови и/или снижение скорости клубочковой фильтрации являются независимыми факторами риска неблагоприятного прогноза при ОСН.
При наличии острой почечной недостаточности необходимы диагностика и лечение сочетанной патологии: анемии, электролитных нарушений и метаболического ацидоза. Почечная недостаточность влияет на эффективность терапии СН, предполагающей применение дигоксина, иАПФ, блокаторов рецепторов ангиотензина, спиронолактона. Повышение содержания креатинина в сыворотке крови более чем на 25-30% и/или достижение концентрации > 3,5 мг/дл (266 мкмоль/л) является относительным противопоказанием к продолжению терапии иАПФ.
Почечная недостаточность средней и тяжелой степени при содержании креатинина в сыворотке крови > 2,5-3 мг/дл (190-226 мкмоль/л) сопряжена со снижением реакции на диуретики. У этих больных нередко возникает необходимость в постоянном повышении дозы петлевых диуретиков и/или добавления диуретика с другим механизмом действия. Это в свою очередь может вызвать гипокалиемию и еще большее снижение скорости клубочковой фильтрации. Исключение составляет торасемид, фармакологические свойства которого практически не зависят от нарушения функции почек, поскольку препарат на 80% метаболизируется в печени.
У больных с тяжелой дисфункцией почек и рефрактерной задержкой жидкости может потребоваться непрерывная вено-венозная гемофильтрация. Комбинация с инотропными средствами усиливает почечный кровоток, улучшает функцию почек, восстанавливает эффективность диуретиков. При гипонатриемии, ацидозе и неконтролируемой задержке жидкости может потребоваться диализ. Выбор между перитонеальным диализом, гемодиализом и ультрафильтрацией обычно зависит от технической оснащенности стационара и величины АД.
Заболевания легких и бронхообструкция
При сочетании ОСН с бронхообструктивным синдромом необходимо использовать бронходилататоры. Хотя препараты этой группы могут улучшить функцию сердца, они не должны использоваться для лечения ОСН.
Обычно применяют альбутерол по 0,5 мл 0,5% раствора в 2,5 мл физиологического раствора через небулайзер в течение 20 минут. Процедуру можно повторять каждый час первые несколько часов, в дальнейшем по показаниям.
Нарушения ритма сердца могут быть основной причиной ОСН у больных как с сохраненной, так и с нарушенной функцией сердца, а также осложнять течение уже развившейся ОСН. Для предотвращения и успешного устранения нарушений ритма сердца необходимо поддерживать нормальную концентрацию калия и магния в крови.
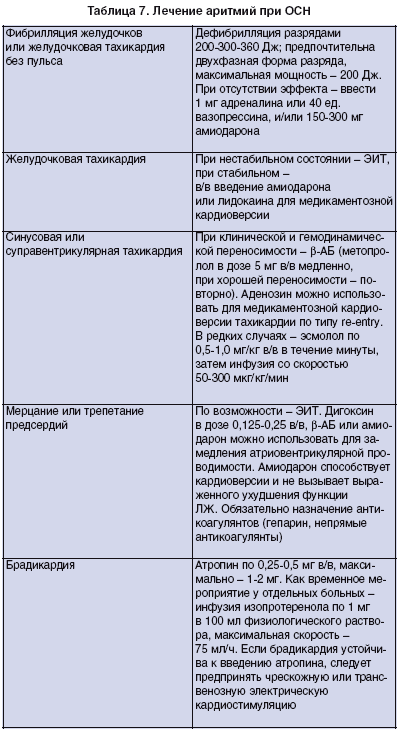
Брадиаритмии. Лечение обычно начинается с внутривенного введения 0,25-0,5 мг атропина, при необходимости повторно до максимальной дозы 2 мг (табл. 7). При атриовентрикулярной диссоциации с редкой желудочковой активностью у больных без ишемии миокарда можно использовать внутривенную инфузию изопротеренола в дозе 2-20 мкг/мин. Невысокую частоту сокращения желудочков при мерцательной аритмии можно временно устранить внутривенным введением теофиллина со скоростью 0,2-0,4 мг/кг/ч сначала болюсом, затем в виде инфузии. При отсутствии ответа на медикаментозное лечение необходимо использовать искусственный водитель ритма сердца. При наличии ишемии миокарда следует устранить ее как можно быстрее.
Наджелудочковыетахиаритмии. При мерцательной аритмии и трепетании предсердий необходимо контролировать частоту сокращения желудочков сердца, особенно при наличии диастолической дисфункции миокарда. Однако при рестриктивной СН или тампонаде сердца при быстром снижении ЧСС состояние больных может внезапно ухудшиться.
В зависимости от клинической ситуации возможно поддержание нормосистолии при сохраняющейся аритмии или восстановление и удержание синусового ритма (табл. 7). Если нарушение ритма носит пароксизмальный характер, после стабилизации состояния следует рассмотреть целесообразность медикаментозной или электрической кардиоверсии. При длительности пароксизма менее 48 часов применение антикоагулянтов не обязательно.
Если аритмия продолжается более 48 часов, необходимо использовать антикоагулянты и в течение, как минимум, трех недель до кардиоверсии поддерживать нормосистолию соответствующими лекарственными средствами. В более тяжелых случаях, при артериальной гипотонии, выраженном застое в легких показана неотложная электрическая кардиоверсия на фоне введения терапевтической дозы гепарина. Длительность применения антикоагулянтов после успешной кардиоверсии должна составлять, как минимум, 4 недели. У больных с сохраняющимися мерцательной аритмией и трепетанием предсердий целесообразность применения антикоагулянтов зависит от степени риска артериальных тромбоэмболий и рассматривается в соответствующих руководствах.
Для снижения ЧСС и предотвращения рецидива аритмии используют Р-АБ. Следует рассмотреть также возможность быстрой дигитализации, особенно когда мерцательная аритмия вторична по отношению к ОСН. Амиодарон обычно применяют для медикаментозной кардиоверсии и предотвращения повторного возникновения аритмии.
У больных с низкой ФВ не следует использовать верапамил и дилтиазем. В редких случаях возможность назначения верапамила можно рассмотреть у больных без существенного снижения сократительной способности ЛЖ для контроля ЧСС или устранения пароксизма наджелудочковой тахикардии с узкими комплексами QRS.
Суправентрикулярная тахикардия. При хорошей переносимости можно оценить эффективность Р-АБ. При тахикардии с широкими комплексами QRS следует предпринять попытку купировать пароксизм внутривенным введением аденозина. Электроимпульсная терапия (ЭИТ) показана при выраженных проявлениях ОСН, артериальной гипотонии.
Желудочковые аритмии. Фибрилляция желудочков и устойчивая желудочковая тахикардия требуют немедленной ЭИТ и при необходимости дыхательной поддержки (табл. 7). Предотвратить их повторное возникновение могут амиодарон и Р-АБ.
При рецидивах тяжелых желудочковых аритмий и гемодинамической нестабильности необходимо немедленное выполнение КАГ и электрофизиологического исследования.
Тактика ведения больного с ОСН: итоговые рекомендации
Синдром ОСН включает в себя острую, впервые возникшую СН и декомпенсированную ХСН. Среди клинических вариантов преобладает ОСН с нарушением СВ, левои правожелудочковой недостаточностью с симптомами застоя крови. Больные с ОСН нуждаются в немедленном диагностическом обследовании и лечении, способном уменьшить симптомы и улучшить прогноз.
Первоначальная диагностическая оценка включает анамнез, физикальное обследование, ЭКГ, рентгенографию грудной клетки, определение BNP или NT-proBNP в плазме крови, а также другие лабораторные тесты. Всем больным как можно быстрее следует выполнить ЭхоКГ. Необходимо оценить преди постнагрузку, наличие митральной регургитации и других состояний, отягощающих течение заболевания, таких как патология клапанов сердца, аритмия, инфекция, сахарный диабет, заболевание легких, почек. При обострении ИБС целесообразна КАГ.
После первоначальной оценки необходимо установить венозный катетер и начать мониторировать физические симптомы, ЭКГ и Р02. При необходимости устанавливают артериальный катетер.
Цель лечения устранение гипоксемии, повышение СВ, перфузии почек, увеличение количества отделяемой мочи.
Первоначальное лечение ОСН
Оксигенотерапия через маску или ППД целевое РО2 артериальной крови 94-96%.
Вазодилатация с помощью нитроглицерина или нитропруссида натрия, если нет выраженной артериальной гипотонии.
Стимуляция диуреза с помощью торасемида, фуросемида или других петлевых диуретиков внутривенно болюсно, при необходимости инфузия.
Морфин для уменьшения физического и психологического стресса и улучшения параметров гемодинамики.
Внутривенное введение жидкости, если симптомы связаны с неадекватным давлением заполнения желудочков сердца. В неясных случаях возможно предварительное пробное введение некоторого количества жидкости.
Устранение других нарушений, способствующих возникновению ОСН или отягощающих ее течение.
Катетеризация сердца с последующим инвазивным вмешательством у больных с ОКС и рядом других сердечно-сосудистых заболеваний.
Назначение иАПФ, р-АБ и других лекарственных средств для предотвращения повторных эпизодов ОСН.
При отсутствии реакции на лечение можно применять инотропные агенты, аминофиллин или Р2агонисты для устранения бронхоспазма, а также ультрафильтрацию и диализ, ВАКП, ИВЛ или механические способы поддержки кровообращения как временное мероприятие или возможность подождать до трансплантации сердца.
Хотя симптомы ОСН могут быстро уменьшиться, прогноз неблагоприятен, и в последующем необходимо продолжение лечения квалифицированным медперсоналом.










Комментировать