Фибромиалгия. История. Этиология, патогенез, клиническая картина, диагностика и медикаментозное лечение.
А. Б. Данилов, доктор медицинских наук, профессор, ГБОУ ВПО Первый МГМУ им. И. М. Сеченова
Минздравсоцразвития России, Москва
Фибромиалгия — это комплексное расстройство с распространенной мышечно-скелетной болью, депрессией, нарушением сна, утренней скованностью, усталостью. Для болезни характерно также наличие на теле болезненных участков — так называемых «болевых точек». Женщины более подвержены развитию этой болезни, чем мужчины. Среди всех форм хронических болевых синдромов фибромиалгия является лидером по представленности депрессии, степени дезадаптации пациентов, страдающих этим заболеванием, т. е. по степени снижения качества их жизни. Фибромиалгия — заболевание, попадающее в поле зрения не только ревматологов, неврологов, специалистов по болевым синдромам, но и врачей общей практики. По данным статистики фибромиалгией страдает 2–4% населения. Однако, несмотря на распространенность, диагноз «фибромиалгии» в мире, в частности в России, ставится крайне редко. Это связано с необычными проявлениями болезни, недостаточной информированностью врачей и отсутствием четких диагностических критериев.
История
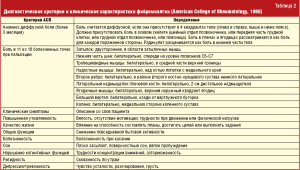
Хотя термин «фибромиалгия» введен сравнительно недавно, это состояние уже давно описано в научной литературе. В 1904 году William Gowers применил термин «фиброзит». Во второй половине ХХ века одни врачи считали, что фиброзит является типичной причиной развития болей в мышцах, другие полагали, что фиброзит представляет собой следствие «напряжения» или «психогенного ревматизма», а сообщество ревматологов вообще не рассматривало данную патологию. Современная концепция фибромиалгии была создана Smythe и Moldofsky в середине 70-х годов прошлого века. Они ввели новый термин «фибромиалгия». Авторы определили наличие локальной повышенной чувствительности, так называемые «болевые точки» (tender points), как характерный симптом фибромиалгии. Кроме того, они установили, что у пациентов с фибромиалгией часто наблюдаются нарушения сна. Следующим этапом исследования фибромиалгии стала разработка диагностических критериев фибромиалгии Американской коллегии ревматологов (American College of Rheumatology, ACR), которые были опубликованы в 1990 году [3]. Существенный прогресс в изучении фибромиалгии был сделан после того, как исследователи пришли к выводу о том, что это состояние не обусловлено поражением или воспалением периферических тканей. Поэтому все усилия были направлены на изучение центральных механизмов патогенеза.
Этиология и патогенез
Одним из важнейших механизмов формирования хронической боли при фибромиалгии является феномен центральной сенситизации (ЦС). Он характеризуется тем, что после длительной периферической ноцицептивной стимуляции остается определенный уровень возбуждения в центральных сенсорных нейронах заднего рога, который поддерживает боль даже при отсутствии в дальнейшем периферической патологии. Однако в многочисленных исследованиях продемонстрировано, что ЦС может развиваться при нарушениях в ЦНС без периферического повреждения. Таким примером является фибромиалгия. То, что боль может быть результатом изменений в ЦНС и «реальным» нейробиологическим явлением, которое вносит свой вклад в формирование боли, многим кажется маловероятным. Нередко пациентов с фибромиалгией, у которых не обнаруживают периферических изменений, врачи рассматривают как симулянтов или больных с истерией. Некоторые врачи в ситуациях, когда они не могут найти органическую причину боли, предпочитают использовать такие диагностические ярлыки, как психосоматические и соматоформные расстройства.
Однако сегодня убедительно показано, что ЦС, а также нарушение нисходящего (норадренергического и серотонинергического) ингибиторного контроля боли возникают при фибромиалгии не вследствие периферических изменений в мышцах, фасциях, связках или соединительной ткани, а в результате нейродинамических нарушений в ЦНС у лиц с генетической предрасположенностью под воздействием большого количества стрессовых (физических и психических) событий (табл. 1).
Исследования фибромиалгии последних двух десятилетий показали, что болевой порог зависит от степени дистресса. Многие психологические факторы, такие как сверхнастороженность, мнительность, катастрофизация, внешний локус контроля боли, могут играть важную роль в степени выраженности симптомов фибромиалгии. Специальные исследования показали, что у пациентов с фибромиалгией снижена серотонинергическая и норадренергическая активность. Также было обнаружено, что у пациентов с фибромиалгией наблюдается снижение уровня сывороточного серотонина и его предшественника L-триптофана и снижение основного метаболита серотонина в ликворе — 5гидроксииндола ацетат. В подтверждение этих данных говорит тот факт, что препараты, которые одновременно повышают уровни серотонина и норадреналина (трициклические антидепрессанты, дулоксетин, милнаципрам и трамадол), обладают эффективностью в лечении фибромиалгии. Нейробиологические доказательства того, что фибромиалгия является состоянием с повышенной болевой чувствительностью (ЦС) и нарушениями процессов восприятия, подтверждаются результатами аппаратных методов диагностики: однофотонной эмиссионной компьютерной томографией и функциональной магнитно-резонансной томографией [1, 2].
Клиническая картина и диагностика
В 1990 году Американской коллегией ревматологов были разработаны методические рекомендации по диагностике фибромиалгии (критерии ACR) (табл. 2) [3]. Хотя эти критерии не предназначены для использования в клинических условиях, а только в рамках исследований, тем не менее, они обеспечивают более 85-процентную точность в дифференциальной диагностике пациентов с фибромиалгией от похожих заболеваний.
Основной симптом фибромиалгии — хроническая диффузная боль, не обусловленная какой-либо патологией скелетно-мышечного аппарата, которая беспокоит пациента не менее трех месяцев. Боль носит диффузный характер, распространяется по всему телу выше и ниже талии. Обычно пациенты описывают свое состояние как «я чувствую, что у меня болит везде» или «я себя ощущаю постоянно простуженным». Пациенты обычно описывают боль, которая распространяется по всем мышцам, но иногда также отмечают боль и припухлость в суставах. Кроме того, больные часто жалуются на парестезии, онемение, покалывание, жжение, ощущение ползания мурашек по коже, особенно в области ног и рук.
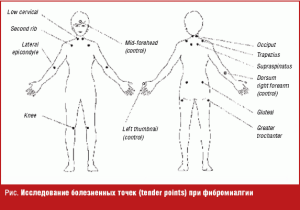
У пациентов с фибромиалгией при физикальном обследовании обнаруживается лишь повышенная чувствительность или болезненность в определенных точках тела. Исследование болезненных точек требует опыта. Врач должен знать, где именно пальпировать и с какой силой. Согласно критериям ACR определено 9 пар болезненных точек при фибромиалгии (рис.).
Давление, производимое в этих точках, должно составлять 4 кг/см — давление, при котором белеют ногтевые ложа исследователя. При выполнении пальпации 18 болезненных точек рекомендуется оказывать равномерное давление на парные точки и с тем же усилием пальпировать другие участки тела для сравнения чувствительности. У больных с фибромиалгией в болезненных точках наблюдается повышенная чувствительность по сравнению с другими участками тела. Болезненные точки отражают участки повышенной чувствительности к болевым стимулам, а не являются следствием локального воспаления или поражения тканей.
Наличие положительной реакции более чем в 11 из 18 болезненных точек определено диагностическим критерием на основании анализа статистических данных больших популяций больных. Однако не обязательно у всех пациентов с фибромиалгией будет отмечаться повышенная чувствительность в более чем 11 точках. Еще раз отметим, что критерии ACR фибромиалгии предназначены для исследовательских целей, а не для постановки диагнозов конкретным больным. Тем не менее, обследование болезненных точек считается важной частью изучения функционирования скелетномышечной системы у больных с синдромом генерализованной боли. Пальпация мягких тканей и суставов позволяет выявить зоны повышенной чувствительности. Это обследование позволяет исключить синовит или миозит и является очень важным в диагностике фибромиалгии.
Как видно из критериев ACR, фибромиалгия — это не только болевой синдром. Это состояние включает в себя целый комплекс беспокоящих больного симптомов. Наряду с хронической диффузной болью другим типичным симптомом фибромиалгии является повышенная утомляемость. Этот симптом наиболее ярко проявляется при пробуждении, но встречается и во второй половине дня. Незначительная физическая нагрузка способна резко усилить боль и усталость, хотя длительный отдых и отсутствие активности также могут обострять симптоматику.
Пациенты с фибромиалгией по утрам чувствуют скованность в теле и ощущают себя невыспавшимися, даже если спали 8–10 часов. Такие больные обычно спят некрепко, часто просыпаются и трудно засыпают. Обычно больные говорят: «Не важно, сколько времени я спал, но у меня ощущение,будто меня переехал грузовик».
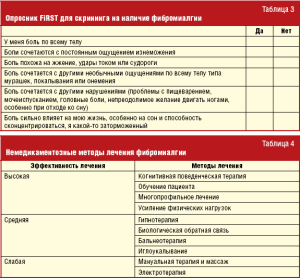
Поведенческие и психологические факторы играют определенную роль в развитии клинической картины фибромиалгии. Установлено, что распространенность психиатрических сопутствующих заболеваний у пациентов с фибромиалгией может достигать от 30% до 60%, а частота психических расстройств еще выше. Депрессия и тревожные расстройства — это наиболее распространенные состояния. Кроме того, у большинства пациентов наблюдаются когнитивные нарушения. Например, обычно больные описывают свои проблемы с концентрацией или вниманием как «туман в голове». Недавно был предложен опросник FiRST (Fibromyalgia Rapid Screening Tool) для проведения скрининга на выявление фибромиалгии (табл. 3). Преимуществами опросника являются его краткость и простота заполнения. Следует подчеркнуть его высокую чувствительность (90,5%) и специфичность (85,7%). Важно отметить, что опросник предназначен для скрининга и только по нему диагноз ставить нельзя. Пациенты, набравшие 5 и более баллов по опроснику FiRST, должны быть тщательно обследованы для постановки достоверного диагноза фибромиалгии.
Лечение фибромиалгии
Немедикаментозное лечение
Специально проведенный анализ различных немедикаментозных методов лечения фибромиалгии показал, что достоверной эффективностью обладают два метода — когнитивная поведенческая терапия и физкультура (табл. 4) [4]. На фоне проведения обоих методов лечения отмечалось стойкое улучшение симптомов фибромиалгии на протяжении одного года и более.
Медикаментозное лечение
Антидепрессанты
Среди лекарственных препаратов одними из первых для лечения болевого синдрома при фибромиалгии были использованы трициклические антидепрессанты (ТЦА). Было показано, что амитриптилин способен купировать интенсивность болей, укреплять сон и снижать утомляемость больных с фибромиалгией [5]. При этом антидепрессанты из группы селективных ингибиторов обратного захвата серотонина (СИОЗС) (флуоксетин, сертралин, циталопрам, пароксетин) показали низкую эффективность в ходе рандомизированных, плацебо-контролируемых исследований при фибромиалгии [5].
Ингибиторы обратного захвата серотонина и норадреналина (ИОЗСН) (венлафаксин, дулоксетин, милнаципран) оказались более эффективными, чем СИОЗС. Эти препараты, также как и ТЦА, ингибируют обратный захват серотонина и норадреналина, однако, в отличие от ТЦА, практически не влияют на другие рецепторы. Такая избирательность приводит к снижению побочных эффектов и лучшей их переносимости. Данные по венлафаксину говорят о его успешном применении для лечения нейропатической боли и фибромиалгии [6].
В исследованиях с использованием дулоксетина отмечалось более выраженное снижение общего балла по шкале тяжести фибромиалгии FIQ (Fibromyalgia Impact Questionnaire) [7] и 30-процентное снижение боли у 54% принимавших препарат по сравнению с 33% из группы плацебо [8, 9]. Дулоксетин утвержден американским Управлением по контролю за качеством пищевых продуктов и лекарственных препаратов (Food and Drug Administration, FDA) в качестве средства из группы ИОЗСН для лечения большого депрессивного расстройства, нейропатической боли при сахарном диабете и фибромиалгии.
Милнаципран, который широко используется в качестве антидепрессанта, утвержден FDA для лечения фибромиалгии. В ходе 12-недельного рандомизированного клинического исследования (РКИ) 125 пациентов с фибромиалгией получали либо милнаципран один или два раза в день (в дозах до 200 мг/сутки), либо плацебо [10]. Всего у 37% пациентов с фибромиалгией удалось достичь 50процентного снижения боли на фоне двукратного приема, у 22% — на фоне однократного приема и у 14% — в группе плацебо. В ходе 27-недельного исследования милнаципрана у 888 пациентов с фибромиалгией в 56% случаев интенсивность боли уменьшилась не менее чем на 30%, тогда как в группе плацебо таких случаев было 40% [11]. Побочные эффекты обычно были легкими и чаще всего наблюдались тошнота и головная боль.
Несмотря на то, что многие хронические болевые синдромы, включая фибромиалгию, сопровождаются депрессиями, некоторые исследования показали, что анальгетическая активность антидепрессантов не зависит от их влияния на эмоциональный статус больных [7–11].
Недавний метаанализ результатов 18 РКИ подтвердил то, что антидепрессанты могут снизить интенсивность боли при фибромиалгии, уменьшить депрессию, утомляемость, восстановить сон и повысить качество жизни [5].
Антиконвульсанты
Прегабалин
Прегабалин, лиганд альфа-2-дельта-кальциевых каналов, утвержден для лечения нейропатической боли и был первым препаратом, утвержденным FDA для лечения фибромиалгии.
Прегабалин (Лирика) является первым и пока единственным препаратом в России, официально зарегистрированным для лечения фибромиалгии. Прегабалин связывается с альфа-2-дельтаучастком потенциалозависимых кальциевых каналов в ЦНС. Вследствие уменьшение притока кальция внутрь нейронов снижается высвобождение субстанции P, глутамата и норадреналина, обеспечивая анальгезирующее и анксиолитическое действие прегабалина. Активность этого препарата ограничена нейронами и не влияет на сосудистые кальциевые каналы.
В ходе крупного РКИ с участием 528 пациентов с фибромиалгией прегабалин показал значительное снижение балла боли, повышал качество сна, снижал утомляемость и улучшал общее самочувствие [12]. Участники исследования получали плацебо или одну из доз прегабалина (150, 300 или 450 мг/сутки) в течение 8 недель. У всех пациентов, принимавших препарат, наблюдалось улучшение в течение 2 недель, которое сохранялось вплоть до окончания исследования. В последующем 6месячном плацебо-контролируемом исследовании участвовали 566 пациентов с фибромиалгией, завершивших 6-недельное открытое исследование и ответивших на лечение (респондеры) [13]. Проводилась монотерапия прегабалином 300, 450 или 600 мг/сутки (два раза в сутки). В результате показано, что ответная реакция на лечение прегабалином является протяженной во времени. Время до снижения терапевтического ответа у лиц, получавших плацебо, было значительно короче, чем у принимавших прегабалин. Прегабалин при длительной терапии приводил к более позднему ухудшению таких параметров, как нарушение сна, усталость и общее самочувствие пациента. В двух других крупных РКИ, где лечение продолжалось 13–14 недель, показано, что монотерапия прегабалином была эффективна для уменьшения интенсивности боли при фибромиалгии в дозировках 300, 450, и 600 мг/сутки [14, 15]. Эффективность прегабалина в лечении фибромиалгии оценивалась в ходе мета-анализа результатов шести РКИ, в которых приняло участие более 2000 пациентов с фибромиалгией [16, 17]. Показано, что прегабалин вызывал снижение боли при фибромиалгии, улучшал сон и повышал качество жизни, но не влиял на тяжесть депрессивного настроения. Кроме того, у пациентов с фибромиалгией, получавших прегабалин, отмечалось снижение утомляемости и тревожности.
Габапентин
Габапентин, чьи фармакологические свойства сходны с прегабалином, применяли в ходе 12недельного РКИ с участием 150 пациентов с фибромиалгией [18]. В группе габапентина отмечалось достоверное снижение среднего балла интенсивности боли, чем в группе плацебо. Кроме того, габапентин значительно улучшал балл по шкале тяжести фибромиалгии FIQ, шкале самостоятельной оценки пациентом своего состояния PGIC (Patient Global Impression of Change) и по шкале оценки качества сна. По сравнению с плацебо габапентин приводил к значительному повышению частоты встречаемости седативного эффекта, дурноты и головокружения.
Трамадол
Трамадол — это анальгетик центрального действия, который связывается с мю-опиоидными рецепторами и ингибирует обратный захват норадреналина и серотонина. Комбинация парацетамола (Ацетаминофен) с трамадолом в отношении 8:1 показала синергизм обоих препаратов в условиях доклинических моделей боли. В ходе 13-недельного мультицентрового РКИ трамадол/парацетамол в дозах 37,5 мг/325 мг купировали боль при фибромиалгии более эффективно, чем плацебо [21]. Все нежелательные явления, зарегистрированные в ходе этого исследования (транзиторные и несерьезные нежелательные явления) представляли собой хорошо известные осложнения трамадола: головокружение (вертиго), тошнота, рвота, запор, сонливость, головная боль и слабость.
Бензодиазепины
Эффективность бензодиазепинов в лечении фибромиалгии до конца не изучена. Многие исследования дали противоречивые результаты. Например, бензодиазепины, включая алпразолам (0,5–3,0 мг перед сном), не показали преимущество перед плацебо для лечения боли при фибромиалгии, но клоназепам достаточно эффективно купировал болевой синдром височно-нижнечелюстного сустава, который часто наблюдается при фибромиалгии [22, 23]. Кроме того, этот препарат достаточно эффективно купировал синдром беспокойных ног, который является частой причиной беспокойного и прерывистого сна у пациентов с фибромиалгией.
Местные анестетики
Системное применение лидокаина применялось для лечения пациентов с фибромиалгией: однократные и курсовые инфузии лидокаина в дозах 5–7 мг/кг приводили к достаточно заметному снижению боли у пациентов с фибромиалгией [24]. В ходе недавнего РКИ с участием пациентов с фибромиалгией выполняли инъекции лидокаина 50 мг в болевую точку в области трапециевидной мышцы. В результате было замечено не только локальное снижение боли в месте инъекции, но и общий анальгезирующий эффект [25]. Это исследование показало важную роль периферических тканей в развитии гипералгезии при фибромиалгии и доказало возможность клинического применения локальных инъекций анестетиков для купирования боли при фибромиалгии.
Заключение
Таким образом, на сегодняшний день существуют четыре основных направления в лечении фибромиалгии (табл. 5): 1) уменьшение периферической боли, в частности, боли в мышцах; 2) профилактика центральной сенситизации; 3) нормализация нарушений сна; 4) лечение сопутствующей патологии, в частности депрессии. Первый подход в большей степени направлен на купирование острой боли при фибромиалгии и включает в себя применение физиотерапии, миорелаксантов, мышечные инъекции и анальгетики. Центральная сенситизация успешно купируется когнитивной поведенческой терапией, коррекцией сна, антидепрессантами и антиконвульсантами. Нарушения сна корректируются снижением стрессового воздействия, аэробными физическими нагрузками и агонистами гамма-аминомасляной кислоты (ГАМК). Медикаментозная и поведенческая терапия вторичного болевого аффекта (тревожность, депрессия, страх) являются одними из самых перспективных лечебных стратегий при фибромиалгии. Хотя любые комбинации этих подходов могут быть весьма полезными для пациентов с фибромиалгией, только сравнительные исследования могут дать достоверные данные об эффективности того или иного метода лечения. Всеми специалистами подчеркивается необходимость комплексного мультимодального подхода в терапии фибромиалгии, включающего как фармакологические, так и нелекарственные методы.
Литература
1. Mease P. Fibromyalgia syndrome: review of clinical presentation, pathogenesis, outcome measures, and treatment // J Rheumatol. 2005; 32, suppl. 75: 6–21.
2. Smythe H. A., Moldofsky H. Two contributions to understanding of the «fibrositis» syndrome // Bull Rheum Dis. 1977; 28: 928–931.
3. Wolfe F., Smythe H. A., Yunus M. B. et al. The American College of Rheumatology 1990 criteria for the classification of fibromyalgia: report of the Multicenter Criteria Committee // Arthritis Rheum. 1990; 33 (2): 160–172.
4. Jones K. D., Adams D., Winters-Stone K. et al. A comprehensive review of 46 exercise treatment studies in fibromyalgia (1988–2005) // Health Qual Life Outcomes. 2006; 4: 67–73.
5. Hauser W., Bernardy K., Uceyler N. et al. Treatment of fibromyalgia syndrome with antidepressants:a metaanalysis // JAMA. 2009; 301 (2): 198–209.
6. Zijlstra T. R., Barendregt P. J., van de Laar M. A. Venlafaxine in fibromyalgia: results of a randomized, placebocontrolled, double-blind trial [abstract] // Arthritis Rheum. 2002; 46: S105.
7. Bennett R. The Fibromyalgia Impact Questionnaire (FIQ): a review of its development, current version, operating characteristics and uses // Clin Exp Rheumatol. 2005; 23 (5): S. 154-16-21
8. Arnold L. M., Rosen A., Pritchett Y. L. et al. A randomized, double-blind, placebo-controlled trial of duloxetine in the treatment of women with fibromyalgia with or without major depressive disorder // Pain.2005; 119 (1–3): 5–15.
9. Choy E. H. S., Mease P. J., Kajdasz D. K. et al. Safety and tolerability of duloxetine in the treatment of patients with fibromyalgia: pooled analysis of data from five clinical trials // Clin Rheumatol. 2009; 28 (9):1035–1044.
10. Vitton O., Gendreau M., Gendreau J. et al. A double-blind placebo-controlled trial of milnacipran in the treatment of fibromyalgia // Hum Psychopharmacol. 2004; 19 Suppl. 1: S27–35.
11. Mease P. J., ClauwD. J., Gendreau R. M. et al. The efficacy and safety of milnacipran for treatment of fibromyalgia: a randomized, double-blind, placebo-controlled trial // J Rheumatol. 2009; 36 (2): 398–409.
12. Crofford L. J., Rowbotham M. C., Mease P. J. et al. Pregabalin for the treatment of fibromyalgia syndrome: results of a randomized, double-blind, placebo-controlled trial // Arthritis Rheum. 2005; 52 (4):1264–1273.
13. Crofford L. J., Mease P. J., Simpson S. L. et al. Fibromyalgia relapse evaluation and efficacy for durability of meaningful relief (FREEDOM): a 6-months, double-blind, placebo-controlled trial with pregabalin // Pain. 2008; 136: 419–431.
14. Arnold L. M., Russell I. J., Diri E. W. et al. A 14-week, randomized, double-blinded, placebocontrolled monotherapy trial of pregabalin in patients with fibromyalgia // J Pain. 2008; 9: 792–805.
15. Mease P. J., Russell I. J., Arnold L. M. et al. A randomized, double-blind, placebo-controlled, phase III trial of pregabalin in the treatment of patients with fibromyalgia // J Rheumatol. 2008; 35: 502–514.
16. Hauser W., Bernardy K., Uceyler N. et al. Treatment of fibromyalgia syndrome with gabapentin and pregabalin: a meta-analysis of randomized controlled trials // Pain. 2009; 145 (1–2): 69–81.
17. Straube S., Derry S., Moore R., McQuay H. Pregabalin in fibromyalgia: meta-analysis of efficacy and safety from company clinical trial reports // Rheumatology. 2010; 49: 706–715.
18. Arnold L. M., Goldenberg D. L., Stanford S. B. et al. Gabapentin in the treatment of fibromyalgia: a randomized, double-blind, placebo-controlled, multicenter trial // Arthritis Rheum. 2007; 56 (4): 1336–13443.
19. Tofferi J. K., Jackson J. L., O’Malley P. G. Treatment of fibromyalgia with cyclobenzaprine: a metaanalysis // Arthritis Rheum. 2004; 51 (1): 9–13.
20. Xaio Y., Michalek J. E., Russell I. J. Effects of tizanidine on cerebrospinal fluid substance P in patients with fibromyalgia. In: Saper JR, editor. Alpha-2 adrenergic agonists: evidence and experience examined. Worcester, UK: The Royal Society of Medicine Press, The Trinity Press, 2002: 23–28.
21. Bennett R. M., Kamin M., Karim R. et al. Tramadol and acetaminophen combination tablets in the treatment of fibromyalgia pain: a double-blind, randomized, placebocontrolled study // Am J Med. 2003;114 (7): 537–545.
22. Russell I. J., Fletcher E. M., Michalek J. E. et al. Treatment of primary fibrositis/fibromyalgia syndrome with ibuprofen and alprazolam: a double-blind, placebo-controlled study // Arthritis Rheum.1991; 34 (5): 552–556.
23. Fishbain D. A., Cutler R. B., Rosomoff H. L. et al. Clonazepam open clinical treatment trial for myofascial syndrome associated chronic pain // Pain Med. 2000; 1 (4): 332–339.
24. Bennett M. I., Tai Y. M. Intravenous lignocaine in the management of primary fibromyalgia syndrome // Int J Clin Pharmacol Res. 1995; 15 (3): 115–119.
25. Staud R., Nagel S., Robinson M. E. et al. Enhanced central pain processing of fibromyalgia patients is maintained by muscle afferent input: a randomized, double-blind, placebo controlled trial // Pain. 2009; 145: 96–104.










Комментировать