Глаукома – заболевание с хроническим прогрессирующим течением, характеризующееся поражением зрительного нерва и развитием специфической оптической нейропатии, сопровождающееся периодическим или постоянным повышением внутриглазного давления и деффектами зрительных полей.
Классификация
Первичная глаукома наблюдается преимущественно при диабете 2-го типа и имеет клинические проявления, аналогичные таковым при глаукоме пациентов без нарушения углеводного обмена. Но у диабетиков дистрофические изменения радужки, разрушения пигментной каймы в участке зрачка и атрофия мезодермального листка со стертостью рисунка радужки значительно более выражены.
Вторичная, или неоваскулярная, глаукома у большинства пациентов сочетается с диабетической пролиферативной ретинопатией и часто сопровождается выраженным болевым синдромом. Среди основных причин утраты зрительной функции неоваскулярная глаукома занимает одну из ведущих позиций.
Вследствие вазопролиферативных изменений и и диффузии промежуточных продуктов гликолиза при вторичной глаукоме наблюдается прорастание новых сосудов на радужку в углу передней камеры. Последний факт является условием создания значительного препятствия оттоку водянистого содержимого из глаза . Следствием этого является прогрессирующее повышение внутриглазного давления.
Течени неоваскуляризационной глаукомы довольно тяжелое. Офтальмогиперплазия практически не поддается медикаментозной коррекции, сопровождается выраженной головной болью, болью в глазном яблоке, и, по сути, необратима.
Лечение глаукомы
С целью снижения выраженного офтальмотонуса применяют ингибиторы карбоангидразы ( трусопт, азопт), ß-адреноблокаторы (бетаксол,тимолол), препараты, стимулирующие отток водянистой влаги – ксалатан, траватан (в виде глазных капель). Необходимым компонентом медикаментозной коррекции является стабилизация диабетических изменений глаза.
Основная цель хирургического лечения – уменьшение продукции внутриглазной жидкости (лазерная циклодеструкция и циклокриопексия) и улучшение оттока водянистой влаги (дренирующие операции , глубокая склеректомия).
Диабетическая ретинопатия – микроангиопатическое осложнение диабета ,характеризуещееся хроническим течением с постоянно прогрессирующим стойким поражением микрососудов сетчатки, повышенной проницаемостью сосудов с патологической пролиферацией и нарушением кровообращения.
Классификация диабетической ретинопатии (M. Brownlee, 2008)
- Непролиферативная диабетическая ретинопатия
- Начинающаяся.
- Препролиферативная.
- Пролиферативная диабетическая ретинопатия
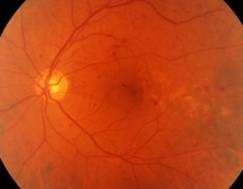
Непролиферативная ретинопатия наиболее часто постепенно сменяет мягкую, среднюю и тяжелую стадии, переходя в пролиферативную. Для непролиферативной разновидности ретинопатии характерно наличие микроаневризм капилляров, образование единичных экссудатов мягкой (ватообразные участки) и твердой консистенции (липидные отложения).
Этиология, патогенез
Среди факторов риска диабетической ретинопатии — операции по коррекции катаракты в анамнезе, артериальная гипертензия, злоупотребление алкоголем,табакокурение, некачественный гликемический контроль, диабетическая нефропатия, беременность.
Стойкая гипергликемия является причиной активизации сорбитолового пути обмена глюкозы, факторов роста и цитокинов, протеинкиназы С, оксидантного стресса и накопления конечных продуктов гликозиллирования протеинов. Важную роль играет тип диабета: макулопатия возникает при СД типа2, пролиферативная ретинопатия – преимущественно при СД 1.
Клиника
Степень выраженности патологических изменений сосудистой стенки и интенсивность микротромбообразования определяют офтальмологическую картину диабетической ретинопатии.
На глазном дне определяются:
- Твердые экссудаты (липидные отложения желтой окраски).
- Мягкие экссудаты –единичные локализованные инфаркты в слое нейрональных волокон.
- Микроаневризмы стенок капилляров.
- Периретинальные и субретинальные кровоизлияния, венозные петли , образованные ретинальными венами – при препролиферативной форме.
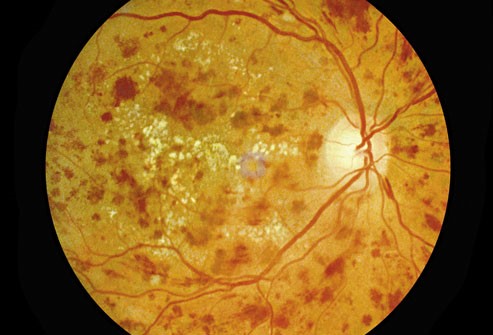
- Витроретинальные и преретинальные кровоизлияния, неоваскуляризация диска зрительного нерва и сетчатки, фибринозные пленки, отслоение сетчатки, что чревато слепотой — при пролиферативной форме ретинопатии.
В основе патогенеза макулопатии при диабете лежит повреждение гематоретинального барьера, микрооклюзия капилляров, что вызывает излишнюю проницаемость капилляров сетчатки. Макулопатия представляет собой поражение макулярного участка сетчатки и может протекать в фокальной, ишемической или диффузной клинических формах. Макулопатия развивается на любой стадии диабетической ретинопатии и является одной из основных причин значительного снижения зрения.
Диагностика
Анамнестические данные, результаты инструментальных исследований и офтальмологического осмотра являются основными составляющими точной постановки диагноза диабетической ретинопатии.
Сбор анамнеза должен включать выяснение типа и длительности, тяжести течения диабета, вида гипогликемической терапии, факторов риска.
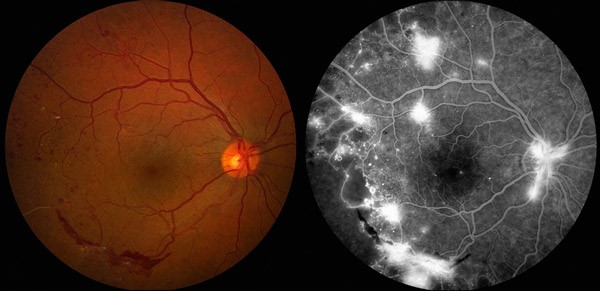
При офтальмологическом обследовании необходимо определить поля зрения и его остроту, провести офтальмохромоскопию, офтальмоскопию, биомикроскопию. При необходимости- эхобиометрию, когерентную томографию, флюоресцентную ангиографию. Последняя методика основана на явлении флюоресценции – способности введенных в кровь веществ производить свечение в ответ на световое воздействие и позволяет определить изменения глазного дна в изначальной стадии – микроциркуляторные нарушения, образование микроаневризм, извитость и расширения сосудов.
Эхобиометрия позволяет оценить состояние внутренних оболочек глазного яблока. Эту методику применяют для определения плотности и локализации патологических субстанций на сетчатке и стекловидном теле.
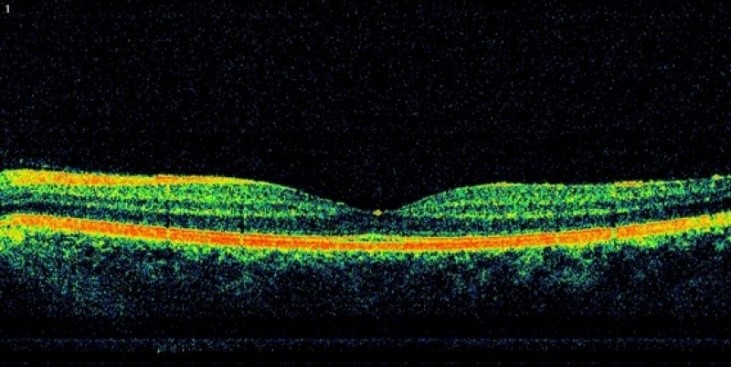
При проведении оптической когерентной томографии оценивают морфологические особенности сетчатки, ее толщину, объем и распространенность патологических изменений макулярного и преретинального участков ,морфологические особенности стекловидного тела.
Лечение
Успех лечения ретинопатии при диабете зависит, прежде всего, от своевременной компенсации гликемического профиля и нормализации артериального давления, липидного профиля крови.
Хорошие терапевтические результаты демонстрирует применение ингибиторов альдозоредуктазы –изодибута и сорбинила, снижающих содержание сорбитола в тканях.
Аналоги соматостатина назаначаются с целью купирования ангиогенеза сетчатки и макулопатии. Октреотид ингибирует факторы роста, снижает процессы пролиферации сосудов и тем самым способствует восстановлению зрительной функции.
Триамцинолон в виде инъекции в стекловидное тело эффективно уменьшает отек макулы.
Значительная роль в лечении ретинопатии принадлежит ингибиторам АПФ и антитромбоцитарным средствам.
Среди методов лазерной коагуляции оптимальными являются панретинальная и фокальная. Методика панретинальной коагуляции состоит в нанесении коагулянтов по всей площади сетчатки, включительно с папилломакулярным пучком и макулярным участком. Показана при макулопатии и пролиферативной ретинопатии.
Фокальную лазерную коагуляцию проводят при непролиферативной ретинопатии и макулопатии в локальных зонах ишемизированной сетчатки.
Ранняя диагностика и своевременное применение методик лазерной коагуляции позволяет сохранить зрительную функцию в 70 % случаев.
Катаракта
Нарушения процессов тканевого дыхания в хрусталике играют основную роль в патогенетических механизмах диабетической катаракты. Повышенное образование альдозоредуктазы в значительной степени катализирует процессы преобразования глюкозы в сорбитол. Последний, накапливаясь в хрусталике, нарушает механизмы барьерного проникновения электролитов и аминокислот. Как результат, возникает нарушение нормальной прозрачности хрусталика.
На ранних стадиях развития катаракты биомикроскопия имеет свои особенности: субкапсулярно определяются помутнения белого цвета, имеющие вид «снежинок». При прогрессировании катаракты (ее «дозревании») указанные изменения охватывают весь хрусталик.
Катаракта может иметь двусторонний характер и развиваться довольно быстро- при декомпенсации ювенильного диабета даже в течении нескольких дней.
В начинающейся стадии катаракту возможно корректировать применением глазных капель ( тиотриазолин, квинакс, витайодурол). Хирургическое вмешательство необходимо при утрате прозрачности всего хрусталика. Оперативная методика состоит в удалении хрусталика способом факоэмульсификации с последующей имплантацией интраокулярной линзы в капсулу хрусталика.
В целях ранней диагностики описанных осложнений диабета на орган зрения и максимального сохранения зрительной функции необходимо проведение комплекса скрининговых обследований: больным диабетом в компенсации – раз в год, при декомпенсированном диабете – каждые полгода, беременным- ежеквартально.Результат в виде объетивных показателей состояния глазного дна должен быть сохранен и задокументирован в виде фотографии.









Комментировать