Тенденции и статистики. Обзор мировых исследований, анализ мирового опыта.
Крючко Т.А., Шпехт Т.В., Ткаченко О.Я., ВГУЗУ «Украинская медицинская стоматологическая академия», г. Полтава
Большое число ежегодных публикаций, относящихся к острому среднему отиту (ОСО), свидетельствует, насколько актуальной представляется проблема данной патологии в детском возрасте. На первом году жизни примерно 60 % детей хотя бы один раз болеют средним отитом, у 20 % детей отмечается 2-3 рецидива заболевания. К 3 годам жизни уже 90 % детей переносят это заболевание как минимум один раз, у 50 % детей отмечается несколько эпизодов среднего отита [3].
Такая статистическая картина видетельствует о том, что педиатр амбулаторного звена ежедневно консультирует в среднем 1-2 пациентов с признаками острого среднего отита. Зачастую диагноз устанавливается не педиатром, а оториноларингологом: без отоскопии, которой большинство наших педиатров не владеет, диагноз поставить действительно трудно. Отметим, что у практикующих педиатров и семейных врачей Америки и большинства европейских стран отоскопия является неотъемлемой частью медицинского осмотра.
Важным вопросом, с которым приходится сталкиваться педиатру и ЛОР-врачу, является подход к терапии острого среднего отита. Когда назначать антибактериальную терапию и возможна ли выжидательная тактика? Какой антибактериальный препарат назначить? Какова продолжительность лечения? Шаблонна ли этиотропная терапия или допустим индивидуализированный подход? Возможно ли применение только местного лечения при ОСО?
В нашей статье мы затронем вопросы патогенеза и диагностики острого отита у детей, а также в сравнительном аспекте представим современные подходы к его терапии в странах Европы и Америки.
Наиболее часто в клинической практике педиатру приходится сталкиваться с заболеваниями верхних дыхательных путей и патологией ЛОР-органов, поэтому он должен владеть методикой отоскопии и назначать соответствующее лечение в случаях, когда консультация отоларинголога не является обязательной.
На самом деле дифференциация диагноза «острый отит» зачастую довольно сложная задача, ведь боли в ухе и гиперемия барабанной перепонки могут развиваться у детей после длительного плача или кашля, при фурункулах слухового прохода или в результате неправильно проводимых гигиенических процедур в слуховом проходе.
Возможна иррадиация болей при прорезывании зубов, фарингите, невралгии. Весьма популярный среди педиатров метод диагностики отита путем надавливания на козелок дает немало ложноположительных реакций. Для повышения его достоверности этот тест лучше выполнять, когда ребенок спит.
Диагноз ОСО должен базироваться на следующих критериях:
1) анамнестические данные об остром, внезапном появлении симптомов заболевания;
2) наличие изменений барабанной перепонки, выявленных при отоскопии:
— выбухание барабанной перепонки;
— ограничение или отсутствие ее подвижности при пневматической отоскопии;
— наличие уровня жидкости позади перепонки;
— эритема;
— оторея;
3) наличие общих симптомов воспаления среднего уха:
— оталгия;
— общая температурная реакция;
— изменения в общем анализе крови воспалительного характера.
Выбухание барабанной перепонки обнаруживается при ОСО часто и имеет самую высокую диагностическую и прогностическую ценность в сочетании с изменением ее цвета и мобильности. Затемнение барабанной перепонки или «мутность», отечность, наличие рубцов также соответствуют признакам воспаления барабанной перепонки.
Бактериальная культура, полученная из носоглотки, может дать ценную информацию о причинно-значимых для ОСО бактериях. Наличие конъюнктивита часто указывает на гемофильную инфекцию. Рецидивы ОСО зачастую связаны с выявлением положительной баккультуры в носоглотке; даже по окончании курса антибактериальной терапии в большинстве случаев выявляется Streptococcuspneumoniae. Тем не менее возникновение рецидива позже чем через 14 дней после первого эпизода ОСО обусловлено новой инфекцией, т.е. не является истинным рецидивом.
Наиболее частыми бактериальными факторами являются Streptococcuspneumoniae(до 25 %), Haemophilusinfluenzae(до 23 %) и Moraxella catarrhalis ( до 15 %) [5]. Среди вирусов, которые вызывают ОСО у детей раннего возраста, — респираторно-синцитиальная инфекция, парагрипп, аденовирус и энтеровирус.
В 50 % случаев бактериологическое исследование дает положительные результаты, а вирусная этиология заболевания подтверждается у 30 % детей [8]. Рецидивирующее течение отита зачастую имеет место при сочетании бактериальной и вирусной инфекций, поскольку частые вирусные инфекции ассоциируются с дисфункцией евстахиевой трубы (ЕТ) у детей младшего возраста.
Острый средний катаральный отит может быстро (в течение первых суток с начала заболевания) перейти в гнойный, характеризующийся гноетечением из уха, что указывает на разрыв барабанной перепонки (при этом боль в ухе уменьшается) и является показанием к оказанию срочной медицинской помощи. Ребенку необходимо заложить в наружный слуховой проход сухую ватную турунду, надеть шапочку и обеспечить срочную консультацию ЛОР-врача для определения дальнейшей тактики лечения ребенка.
Дифференциально-диагностическими критериями катарального и гнойного отита являются следующие: наличие умеренной боли (треска, шуршания в ухе) при удовлетворительном общем состоянии ребенка и нормальной или субфебрильной температуре тела чаще указывает на катаральный отит; выраженная болевая реакция, сопровождающаяся интоксикацией и высокой температурой, гноетечением из уха, свидетельствует о гнойном отите.
Педиатру необходимо направить ребенка на консультацию к оториноларингологу при наличии:
— тяжелого общего состояния ребенка;
— бессонницы 2 и более ночи;
— сглаженности заушной складки;
— длительной лихорадки и болевого синдрома;
— выбухания барабанной перепонки;
— оттопыривания ушной раковины;
— отореи;
— болезненности при перкуссии сосцевидного отростка;
— выраженных изменений в общем анализе крови.
Опасность ОСО состоит в развитии серьезных осложнений, наступающих при несвоевременно начатом лечении или молниеносном течении заболевания. Наиболее частым осложнением является мастоидит — острое воспаление сосцевидного отростка височной кости. Характерные признаки: появление боли в заушной области, отечность и покраснение кожи, изменение положения ушной раковины (кпереди и книзу), ребенок часто наклоняет голову в сторону поражения. Другим осложнением является менингеальный синдром, возникающий из-за недоразвитости структур среднего уха, обильной сосудистой сети и связи с полостью черепа, а также за счет нарушения барьерных механизмов. При этом возникают судороги, рвота, спутанность сознания и снижение двигательной активности. Ребенок для облегчения своего состояния рефлекторно запрокидывает голову. Кроме того, возможны внутричерепные осложнения: менингит, абсцесс мозга, тромбоз сигмовидного синуса, лабиринтит, парез лицевого нерва и даже сепсис [1].
По данным американских рекомендаций по диагностике и лечению ОСО [5], дети до 2 лет находятся в группе риска по развитию осложнений и нежелательно прибегать к наблюдательной тактике при подтвержденном диагнозе острого среднего отита (катарального или гнойного).
Выжидательная тактика при остром среднем отите предполагает отсрочку назначения антибиотика до нескольких дней, которая главным образом направлена на предупреждение развития бактериальной резистентности при респираторной инфекции. Такой подход не оправдан у детей до 2летнего возраста по нескольким причинам [8].
Во-первых, острый средний отит — это воспаление среднего уха, возбудителем которого в 70 % случаев являются бактерии. Покраснение и выбухание барабанной перепонки — характерные признаки бактериального ОСО. Гнойное отделяемое содержит в основном полиморфноядерныелейкоциты [8].
Во-вторых, заболевание связано с длительной дисфункцией воспаленной евстахиевой трубы, главным образом у детей младше 2 лет. В этой возрастной группе малый калибр ЕТ вместе с ее горизонтальным положением обусловливают снижение физиологических механизмов очистки, вентиляции и защиты среднего уха [8].
В-третьих, статистические данные показывают, что у детей до 2 лет, по крайней мере в 35 % случаев, рецидивы среднего отита с перфорацией имеют место в течение 6 месяцев после ОСО [8].
Рецидивирующий отит часто протекает без симптомов острого воспаления (повышение температуры, боль), отделяемое из уха непрозрачное, янтарного цвета, содержит в основном макрофаги.
Метаанализ течения ОСО у 5400 детей в возрасте от 6 месяцев до 18 лет и данные 33 рандомизированных исследований дают основания полагать, что назначение антибиотиков при первичном эпизоде ОСО позволяет контролировать рецидивирование заболевания в последующем [10].
Вопрос о назначении антибактериальной терапии является дискутабельным в разных странах. Так, в США лечение ОСО антибактериальными препаратами является рутинным (42 % рецептов на пероральные антибиотики у детей выписывается по поводу отита) , а в некоторых европейских странах практикуется симптоматическая терапия и только при отсутствии позитивной динамики прибегают к антибиотикам [5]. Обоснованием данной тактики является неуклонный рост частоты резистентности микрофлоры к антибиотикам.
Согласно рекомендациям по лечению ОСО AmericanAcademyofPediatrics, AmericanAcademyofFamilyPhysicians, «наблюдение в динамике» без назначения антибактериальной терапии может проводиться у относительно здоровых детей (без хронической соматической патологии, аномалий развития) в возрастной категории от 6 мес. до 2 лет с нетяжелым течением и нечеткими симптомами заболевания, в течение 48-72 часов (табл. 1). Тактика ведения таких больных предполагает назначение симптоматической и местной терапии.
В Дании определены другие сроки в отношении «выжидательной» тактики наблюдения: 24 часа — для детей от 6 мес. до 2 лет; 72 часа — для детей старше 2 лет. В Великобритании, Шотландии рекомендуется наблюдение в течение 72 часов у детей от 6 мес. до 10 лет [5].
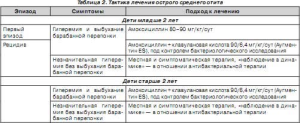
Стартовая терапия ОСО антибактериальным препаратом является неоспоримой, если при тимпаноскопии отмечается гиперемия и выбухание барабанной перепонки (табл. 2). «Наблюдение в динамике» в этой ситуации нерационально — увеличивается интенсивность воспаления и, следовательно, дисфункция ЕТ. Антибактериальная терапия является обязательной для детей в возрасте до 2 лет, и стартовым препаратом, особенно при первом эпизоде ОСО, является амоксициллин, обладающий свойством к проникновению и созданию достаточной терапевтической концентрации в среднем ухе (до 40 %). Следует отметить, что для группы цефалоспоринов этот уровень составляет всего 20 % от концентрации в крови и для макролидов — около 10 %; котримоксазол поддерживает в среднем ухе более высокие концентрации (до 60 %) [8].
Амоксициллин не будет препаратом выбора, если:
— предшествующее лечение им было неэффективным;
— был прием данного антибиотика в последние 3 месяца;
— ребенок посещает детские учреждения;
— заболевание ОСО в зимние месяцы;
— ребенок с системными заболеваниями и иммунодефицитами;
— ребенок с врожденными пороками развития.
Проблема, с которой может сталкиваться практикующий врач, — неэффективность антибактериальной терапии. Отсутствие положительной динамики лечения, а также рецидивирующее течение отита зачастую обусловлено лактамазоустойчивостью бактерий — возбудителей забо
левания. Данные мониторинга показывают, что причинно-значимые в отношении бактериального отита микроорганизмы H.influenzaeи M.catarrhalisпродуцируют b-лактамазы соответственно в 2-38 % и 70-90 % [4]. В этом случае незащищенные b-лактамы (пенициллины, цефалоспорины) «беззащитны» перед разрушительным действием bлактамаз. Другой возможной причиной недостаточной эффективности терапии является антибиотикорезистентность S.pneumoniae, связанная с мутацией пенициллин-связывающего белка.
Рациональный подход, обеспечивающий преодоление вышеуказанных аспектов антибиотикорезистентности и повышение эффективности терапии, предполагает комбинированное использование амоксициллина и клавулановой кислоты. Клавуланат предохраняет антибиотик от разрушения и потенцирует действие амоксициллина не только в результате блокады лактамаз, но и за счет антиинокуляционного эффекта, а также усиления бактерицидных свойств полиморфноядерных нейтрофилов. Кроме того, клавулановая кислота проявляет собственную антибактериальную активность в отношении некоторых грамположительных и грамотрицательных бактерий. Для лечения ОСО, вызываемого устойчивыми пневмококками, обосновано использование повышенных доз амоксициллина и амоксициллина/клавуланата (для детей до 90 мг/кг/сут по амоксициллину) [6]. Мониторинг за частотой эрадикации пенициллин-нечувствительных штаммов S.pneumoniaeсвидетельствует о высокой эффективности указанной дозировки и преодолении антибиотикорезистентности (90-94 %) при минимальной прямой токсичности, что подтверждается многочисленными клиническими наблюдениями [7].
Таким образом, представляется целесообразным использование амоксициллина/ клавуланата с высокими дозами амоксициллина — Аугментин ES (суспензия 600/42,9 мг в 5 мл) с рекомендованной дозировкой — 90/6,4 мг/кг/сутки в 2 приема с интервалом в 12 часов. Препарат активен в отношении грамположительных микроорганизмов S.pneumoniae,S.aureus(метициллинчувствительные), S.pyogenesи грамотрицательных микроорганизмов — H.influenzaeи M.catarrhalis.
Продолжительность терапии при первом эпизоде отита должна быть не менее 10 дней. Для детей старше 6 лет длительность антибактериальной терапии может составлять 7 дней [2, 9].
Признаками эффективности антибактериальной терапии можно считать клиническое улучшение общего состояния и местных симптомов через 24-48 часов от ее начала. При отсутствии позитивной динамики в течение 72 часов от момента начала антибиотикотерапии следует провести смену препарата с учетом результатов бактериологического исследования.
Показаниями к парацентезу барабанной перепонки являются:
— выбухание барабанной перепонки;
— тяжелое течение ОСО;
— возраст ребенка до 3 мес.;
— неэффективность антибиотикотерапии;
— выраженные изменения в общем анализе крови воспалительного характера;
— снижение иммунобиологической резистентности.
Отсутствие признаков выздоровления и наличие осложнений в виде снижения слуха или перфорации от 6 нед. до 2 мес. после перенесенного ОСО у детей старше 2 лет являются показаниями для назначения 10-дневного курса антибактериального препарата в соответствии с результатами бактериологического исследования (табл. 3).
Литература
- Гончарова О.В. Отиты в практике педиатра // Русский медицинский журнал. — 2009. — Том 17, № 5. — С. 344-346.
- Баранов А.А., Богомильский М.Р., Волков И.К. и др. Практические рекомендации по применению антибиотиков у детей в амбулаторной практике // Современные клинические рекомендации по антимикробной терапии. — Вып. 2.— Смоленск: МАКМАХ, 2007.
- Косяков С.Я., Лопатин А.С. Острый средний затянувшийся и рецидивирующий средний отиты у детей // Медицинская панорама: научно-практический журнал для врачей и деловых кругов медицины. — 2005. — № 1. — С. 1921.
- Римжа М.И. Механизмы формирования и преодоления резистентности бактерий к беталактамным антибиотикам // Медицина. — 2003.— № 4. — С. 18-22.
- American Academy of Pediatrics, American Academy of Family Physicians. Diagnosis and management of acute otitis media //Pediatrics. — 2004. — 113. — 1451-65.
- Bottenfield G.W., Burch D.J., Hedrick J.A. et al. Safety and tolerability of a new formulation (90 mg/kg/day divided every 12 h of amoxicillin/clavulanate (Augmentin) in the empiric treatment of pediatric acute otitis media caused by drugresistant Streptococcus pneumoniae // Pediatr. Infect. Dis. J. — 1998. — 17. — 963-8.
- Dagan R., Hoberman A., Johnson C. et al. Bacteriologic and clinical efficacy of high dose amoxicillin/clavulanate in children with acute otitis media // Pediatr. Infect. Dis. J. — 2001. — 20(9). — 829-837.
- Lucien Corbeel. What is new in otitis media? // Eur. J. Pediatr. — 2007. — 166. — 511-519.
- Hoberman A., Dagan R., Leibovitz E. et al. Large dosage amoxicillin/clavulanate, compared with azithromycin, for the treatment of bacterial acute otitis media in children // Pediatr. Infect. Dis. J. — 2005.— 24(6). — 525-532.
- Rosenfeld R.M. et al. Clinical efficacy of antimicrobial drugs for acute otitis media: metaanalisis of 5400 children from thirty-three randomized trials // J. Pediatr. — 1994. — 124. — 335367.













Комментировать